Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Portuguesa de Medicina Geral e Familiar
Print version ISSN 2182-5173
Rev Port Med Geral Fam vol.35 no.3 Lisboa June 2019
https://doi.org/10.32385/rpmgf.v35i3.12105
REVISÕES
Da transexualidade à disforia de género: protocolo de abordagem e orientação nos cuidados de saúde primários
From transsexuality to gender dysphoria: how to approach and to guide in primary health care
Ana Gabriela Oliveira,1 Ana Filipa Vilaça,2 Daniel Torres Gonçalves3
1 Médica Interna de Medicina Geral e Familiar. USF Terras de Souza - ACeS Tâmega II.
2 Médica Interna de Medicina Geral e Familiar. USF Manuel Rocha Peixoto - ACeS Cávado I.
3 Advogado. Investigador do Centro de Inovação e Investigação em Ciências Empresariais e Sistemas de Informação.
Endereço para correspondência | Dirección para correspondencia | Correspondence
RESUMO
Objetivo: Elaborar um protocolo de atuação clínica perante o diagnóstico de transexualidade, com ou sem disforia de género, a ser aplicado nos cuidados de saúde primários.
Fontes de dados e métodos de revisão: Pesquisa na base de dados PubMed de artigos desde 2010 até à atualidade, com as palavras-chave Gender dysphoria e Transsexualism. Pesquisa de legislação portuguesa aplicável ao tema.
Resultados: Todo o médico de família deve conhecer o normal desenvolvimento sexual de um indivíduo. Só assim conseguirá identificar alguns desvios ao binarismo feminino/masculino e reconhecer uma perturbação da identidade género. Através de uma história clínica minuciosa, baseada na história sexual, e de um exame objetivo dirigido é possível fazer o diagnóstico, que assenta essencialmente nos critérios do DSM-5 e CID-10. Posteriormente, o médico de família pode orientar o doente para os cuidados hospitalares para que seja acompanhado por uma equipa multidisciplinar. Para além disto, deve também requisitar meios complementares de diagnóstico para monitorizar os efeitos secundários das terapêuticas instituídas.
Conclusão: O diagnóstico diferencial da transexualidade é complexo e nem sempre de fácil resolução. O médico de família assume uma posição privilegiada neste diagnóstico ao acompanhar de perto o desenvolvimento do indivíduo desde o nascimento até à idade adulta. A implementação de um protocolo pioneiro de abordagem da transexualidade com/sem disforia de género, que uniformize a conduta médica, tem por objetivos evitar atrasos no diagnóstico e o perpetuar do sofrimento individual.
Palavras-chave: Transsexualidade; Disforia de género; Cuidados de saúde primários; Legislação.
ABSTRACT
Objective: To elaborate a protocol of clinical guidance when facing a transsexual person, with or without gender dysphoria, to be applied in primary health care.
Data sources and review methods: Research in the PubMed database of articles from 2010 to the present, with the keywords ‘Gender dysphoria’ and ‘Transsexualism’. Research of Portuguese law.
Results: Every family doctor should know the regular sexual development of a person. Only then, he will be able to identify some deviations from female/male binarism and recognize a disturbance of gender identity. Through a detailed clinical history based on sexual history, and a targeted objective examination, it is possible to make the diagnosis, which is based essentially on the DSM-5 and ICD-10 criteria. Subsequently, the family doctor can guide the patient to the secondary health care, so that he is accompanied by a multidisciplinary team. In addition, family doctors should also require diagnostic complementary exams to monitor the side effects of therapeutics instituted therein.
Conclusion: The differential diagnosis of transsexuality is complex and not always easy to solve. The family doctor is in a privileged position for diagnosing this disturbance of gender identity, given that he follows a person’s development from birth to adulthood. In this way, the family doctor has several opportunities to evaluate the individual's sexuality. The implementation of a pioneering protocol for approaching transsexuality with/without gender dysphoria that standardizes medical conduct aims to avoid delays in diagnosing and in the perpetuation of one’s suffering.
Keywords: Transsexuality; Gender dysphoria; Primary health care; Legislation.
Introdução
A Organização Mundial da Saúde reconhece que “é (…) importante reconhecer identidades que não se enquadrem no binarismo das categorias sexuais: feminino ou masculino”.1* A transexualidade integra o espectro das perturbações da identidade de género e compreende a existência de uma discrepância entre o sexo biológico (características anatómicas e fisiológicas que definem homem e mulher) e a identidade de género (“(…) papéis socialmente construídos, comportamentos, atividades, e atributos que a sociedade considera apropriado para o homem e para a mulher (…)”, com os quais a pessoa se identifica, independentemente do sexo biológico atribuído ao nascimento).2-6 A não conformidade entre o sexo biológico e a identidade de género é responsável, muitas vezes, por sentimentos de angústia e infelicidade pela pessoa que a experiencia, sendo esta condição designada por disforia de género.4,6-7 A World Professional Association for Transgender Health (WPATH) considera que apenas algumas pessoas com variabilidade de género experimentam disforia de género em algum momento da sua vida. Ou seja, a transexualidade e a disforia de género nem sempre coexistem.8
Atualmente, a abordagem de questões relacionadas com a transexualidade, por parte dos profissionais de saúde, ainda se associa a preconceitos e emoções negativas, o que leva a constrangimentos na consulta.6,9 A desmistificação destes preconceitos e a clarificação deste assunto só poderão ser atingidas através de um forte investimento na formação dos profissionais,6 nomeadamente no fornecimento de ferramentas que permitam um diagnóstico mais assertivo e uma abordagem e orientação mais adequadas.9
Assim, com esta revisão temática pretende-se elaborar um protocolo de orientação e atuação clínica, ao nível dos cuidados de saúde primários, perante situações de transexualidade com ou sem disforia de género.
Métodos
Pesquisa na base de dados PubMed de artigos desde 2010 até à atualidade, com as palavras-chave Gender dysphoria e Transsexualism. Os artigos utilizados foram selecionados pela pertinência do resumo para o objetivo deste trabalho e encontravam-se maioritariamente redigidos em inglês. Pesquisa de legislação portuguesa aplicável ao tema.
Resultados
1. Desenvolvimento da identidade de género e papel do médico de família
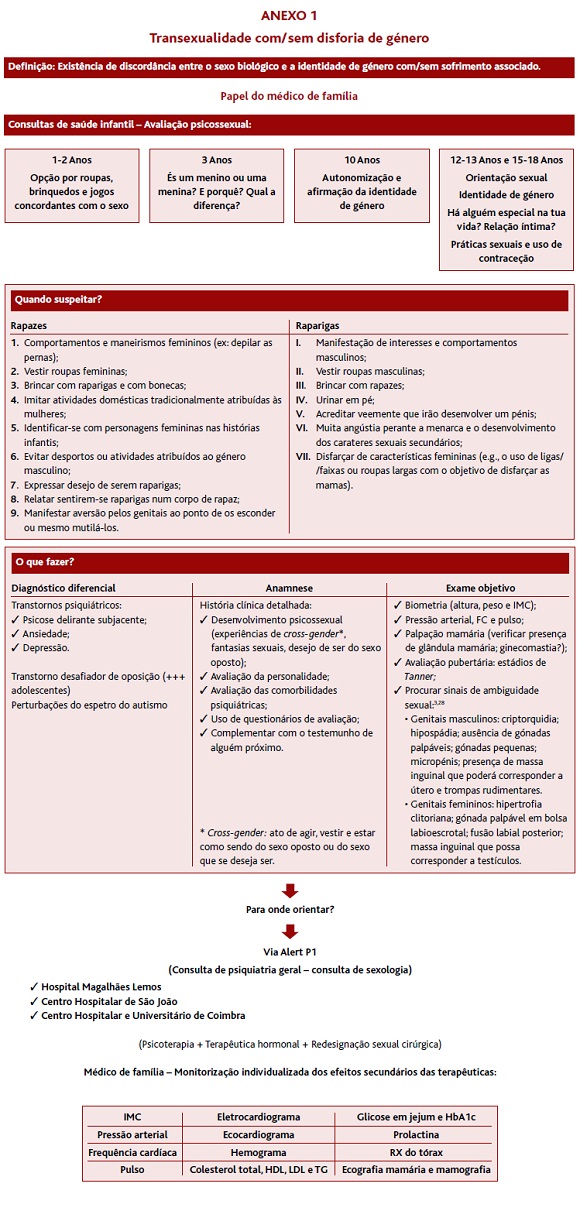
A identidade de género não é algo inato, mas antes algo que se vai construindo ao longo do desenvolvimento biopsicossocial e sexual de um indivíduo.4 Os primeiros sinais relacionados com a perturbação da identidade de género podem manifestar-se numa fase precoce do desenvolvimento (2-3 anos),2 na adolescência (ocasionalmente em paralelo com a puberdade) ou já na idade adulta.8
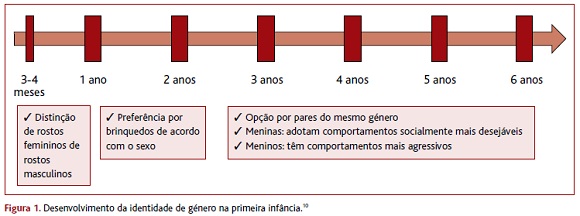
As crianças estabelecem a sua identidade de género na primeira infância (Figura 1) que é congruente, na maioria dos casos, com o seu sexo biológico, permanecendo fixa ao longo da vida. Contudo, crianças com apenas dois anos podem apresentar características que podem indicar disforia de género por expressarem um desejo de ser do outro sexo e um desconforto grave e persistente em relação aos seus caracteres sexuais primários. Para além disto, é possível que prefiram roupas, brinquedos e jogos que são comummente associados ao sexo oposto. Estas crianças podem manifestar alguns sinais de ansiedade ou até mesmo depressão.8 Na maioria das crianças (80 a 95%), a disforia de género desaparece antes ou com o início da puberdade.3-4 Porém, em algumas, a disforia de género intensifica-se com o desenvolvimento dos caracteres sexuais secundários, o que requer particular atenção por parte do médico.4 Em não raros casos, os primeiros sinais de disforia de género surgem durante a adolescência e tendem a persistir mais frequentemente na vida adulta,3 ao contrário de quando surgem na infância. A intensidade da disforia de género bem como a sua idade de início são habitualmente preditores da persistência deste transtorno na idade adulta.
O médico de família assume uma posição privilegiada para avaliar o desenvolvimento e a maturação da identidade de género. Ao longo das várias consultas de saúde infantil que vai realizando, vai contactando, observando e avaliando a criança/adolescente, criando oportunidades para se aperceber do referido transtorno. O Programa Nacional de Saúde Infantil e Juvenil preconiza a avaliação do desenvolvimento sexual aos três anos, aos 10 anos, entre os 12 e 13 anos e, por último, entre os 15 e 18 anos.10 Resumidamente, o médico faz uma avaliação, ajustada à idade, da identidade de género e da orientação sexual, bem como da existência de relações íntimas com comportamentos sexuais e o uso de contraceção.
2. Dados epidemiológicos
Não foram realizados estudos epidemiológicos formais sobre a incidência e a prevalência da transexualidade.2 Especificamente em Portugal, os dados sobre a prevalência de transexuais são ainda inexistentes.6 O que se tem verificado ao longo dos últimos anos é um crescente aumento da prevalência de transexuais com disforia de género que recorrem aos serviços de saúde em busca de auxílio.3 Um achado consistente na literatura é que esta perturbação da identidade de género ocorre muito mais frequentemente nos homens que nas mulheres, numa relação de 3 para 1.2,9 Outros dados sugerem que apenas 1/3 das crianças transgénero serão transexuais na vida adulta. Pelo contrário, 80% dos adolescentes transgénero serão transexuais na vida adulta.8
Dados oriundos de países ocidentais (Suécia, Reino Unido, Holanda, Alemanha e Bélgica) sugerem que aproximadamente um em 30.000 homens adultos e um em 100.000 mulheres adultas procuram cirurgia de reatribuição sexual.1 Em Portugal, segundo dados de 2014, foram submetidas a este tipo de cirurgia, no Hospital de Santa Maria e no Hospital de Jesus, em Lisboa, 11 pessoas - masculino para feminino - e 25 pessoas - feminino para masculino - entre junho de 2005 e setembro de 2013.1 É possível que a falta de coerência entre os dados europeus e portugueses mencionados se deva a uma melhor aceitação social à mudança de sexo por parte da mulher.3,6-7 Em 2016 foram realizadas em Portugal 11 cirurgias de reatribuição sexual, quase tantas como as ocorridas entre 2012 e 2015.11
3. Diagnóstico e orientação clínica
O diagnóstico de transexualidade com/sem disforia de género é difícil e requer profissionais experientes,4 sendo a suspeição clínica e o encaminhamento da responsabilidade do médico de família.
Os indivíduos transexuais recorrem ao médico de família, já tardiamente, quando o sofrimento tem repercussões no seu quotidiano. Este constitui, quase sempre, o primeiro ponto de contacto entre estes indivíduos e os cuidados médicos.6
Genericamente, os transexuais procuram ajuda médica pelos seguintes motivos: presença de fantasias e comportamentos de géneros cruzados, com preferência por jogos, roupa e atividades típicas do género oposto; existência de um grande desconforto com o seu sexo biológico e com o papel de género que lhes é atribuído; desejo que expressam em serem tratados pelo género com que se identificam; procurar fazer amizades com pares do sexo oposto; adoção de um primeiro nome consistente com o género com o qual se identificam; acentuado mal-estar com repercussão significativa no funcionamento social; se sexualmente ativos, não mostram ou não permitem ser tocados nos órgãos sexuais; aquisição, sem prescrição nem supervisão, de supressores hormonais dos esteroides gonadais.8,12
Mais concretamente, nos rapazes deve fazer levantar a suspeita de perturbação da identidade de género: comportamentos e maneirismos femininos (e.g., uso de maquilhagem); vestir roupas femininas; preferir brincar com raparigas e com bonecas; identificar-se com personagens femininas nas histórias infantis; evitar desportos ou atividades socialmente atribuídos ao género masculino; expressar desejo de serem raparigas; relatar sentirem-se raparigas num corpo de rapaz; manifestar aversão pelos genitais ao ponto de os esconder ou mesmo mutilá-los. Por outro lado, nas raparigas deve atentar-se: a manifestação de interesses e comportamentos masculinos; vestir roupas masculinas; brincar com rapazes; urinar em pé; acreditar veementemente que desenvolverão um pénis; muita angústia perante a menarca e o desenvolvimento dos caracteres sexuais secundários; e o disfarçar de características femininas (e.g., o uso de ligas/faixas ou roupas largas com o objetivo de disfarçar as mamas). Todas as manifestações elencadas devem constituir sinais de alerta para os médicos de família que acompanham o desenvolvimento destes indivíduos.8
Na presença de um indivíduo com estas manifestações, o médico deve sempre tentar excluir alguns diagnósticos diferenciais que podem mimetizar uma transexualidade com/sem disforia de género (transexualidade secundária). Médicos mais inexperientes podem confundir sinais de disforia de género com delírios. Algumas pistas são: a maioria das crianças e adolescentes com disforia de género não sofre de doença psiquiátrica grave que curse com distúrbios psicóticos; é mais comum, nestas faixas etárias, a coexistência de ansiedade, depressão, transtorno desafiador de oposição ou até mesmo perturbações do espectro do autismo4 que devem ser primariamente excluídas antes de se partir para um diagnóstico de perturbação da identidade de género.8
Perante uma suspeita clínica de perturbação da identidade de género, o médico deve encará-la como uma variante do normal,2,9 ao invés de a julgar e discriminar.3 A anamnese deve ser detalhada,13 enfatizando o desenvolvimento da identidade de género desde a infância até ao presente e avaliando a personalidade do indivíduo e as comorbilidades psiquiátricas.2 O testemunho de alguém próximo13 e o uso de questionários de avaliação, como o Gender Identity/Gender Dysphoria Questionnaire for Adolescents and Adults e o Recalled Childhood Gender Questionnaire-Revised, podem ser úteis para complementar a informação.2
Na Classificação Internacional de Doenças e Problemas Relacionados com a Saúde, 10.ª edição (CID-10), o diagnóstico de transexualidade é codificado na rubrica F64.0 (Perturbações da Identidade Sexual), integrada nas Perturbações do Comportamento e da Personalidade do Adulto. No Manual de Diagnóstico e Estatística das Perturbações Mentais, 5.ª edição (DSM-5), o diagnóstico é codificado como Disforia de Género (DG) nas rubricas 302.6 (DG em Crianças), 302.85 (DG em Adolescentes e Adultos), com referência aos códigos correspondentes da CID-10. Ambos os sistemas de classificação incluem critérios de diagnóstico (Quadro I) amplamente sobreponíveis, salvo no que se refere à duração das manifestações (pelo menos dois anos na CID-10 e seis meses no DSM-5).1 Os critérios de diagnóstico do DSM-5 são considerados mais inclusivos que os da CID-10, na medida em que o primeiro inclui as perturbações do desenvolvimento sexual (e.g., síndroma de insensibilidade aos androgénios e a hiperplasia adrenal congénita) e o segundo exclui.9
Feito o diagnóstico, o médico de família deve: explorar a identidade e a expressão de género, assim como as opções para aliviar o desconforto (sentimentos de disforia e o impacto do estigma); tratar a sintomatologia que possa surgir concomitantemente; disponibilizar aconselhamento e psicoterapia de suporte; trabalhar junto da família; ajudar a gerir a confusão, a negação, a ambivalência (conspiração do silêncio), a identificação com a homossexualidade e a aceitação; disponibilizar apoio psicológico; intervir na comunidade, defendendo o bem-estar das crianças/indivíduos e das suas famílias; prevenir o risco de isolamento social; articular com outras especialidades e, por fim, elaborar relatório para a referenciação hospitalar. A avaliação destes indivíduos deve ser multidisciplinar, devendo fazer parte desta equipa não só o médico de família como também o psiquiatra/psicólogo, o endocrinologista, o cirurgião plástico e o assistente social.8
Os hospitais públicos que apresentam consulta dirigida a transexuais e que realizam cirurgia de reconfiguração genital são o Centro Hospitalar e Universitário de Coimbra e, mais recentemente, o Centro Hospitalar de São João.14 Os médicos de família podem encaminhar estes indivíduos, através da via ALERT P1, para Centro Hospitalar e Universitário de Coimbra (Consulta de psiquiatria geral - Consulta de sexologia) ou para o Centro Hospitalar de São João (Consulta de psiquiatria geral - Consulta de sexologia), tendo em conta o interesse do utente, a proximidade geográfica e os tempos médios de resposta.14 Também o Hospital Magalhães Lemos apresenta, no âmbito da consulta de psiquiatria geral, uma consulta de sexologia, para a qual também é possível referenciar.11 Para além dos hospitais públicos mencionados existem também vários hospitais privados da região de Lisboa, aos quais os transexuais recorrem pela resposta insuficiente do serviço público.11
4. Opções terapêuticas
O processo de transição de género/sexo é algo complexo pois integra tratamentos reversíveis, parcialmente reversíveis e irreversíveis.8 Por isso, a decisão de mudar de sexo é bastante difícil, devendo ser bem ponderada pelo indivíduo, que deve ser sempre acompanhado por uma equipa multidisciplinar durante todo o processo.
A psicoterapia pode ser útil na medida em que pretende explorar/clarificar a identidade, o papel de género e as suas expressões, avaliar/aliviar o impacto negativo da disforia e estigma sobre a saúde mental, aliviar a internalização da transfobia, mobilizar e reforçar suporte social e de pares, melhorar a imagem corporal e promover a resiliência.2,6
As opções terapêuticas reversíveis incluem o tratamento com análogos da GnRH que suprimem a produção de estrogénios e testosterona e, assim, interrompem o desenvolvimento de caracteres sexuais secundários indesejáveis. As terapêuticas parcialmente reversíveis incluem os tratamentos hormonais feminilizantes e masculinizantes, com estrogénios e testosterona, respetivamente. Por fim, das terapêuticas irreversíveis fazem parte as cirurgias para redesignação sexual.8
Antes de iniciar qualquer tratamento hormonal, o médico de família deve fazer um exame físico completo com biometria e pressão arterial. A realização de exames da mama, genitais e reto deve ser baseada no risco individual e familiar.8
Os critérios para a administração de análogos da GnRH, injetáveis mensalmente (3,75mg) ou trimestralmente (11,25mg)3 são: estádio 2 de Tanner; pelo menos 12 anos e puberdade tardia.4 Têm poucos efeitos secundários; porém, a sua utilização é muito dispendiosa, o que constitui uma desvantagem.3
Por sua vez, a terapêutica hormonal masculinizante e feminilizante está indicada para indivíduos com pelo menos 16 anos,4 mediante o consentimento dos seus representantes legais e se a disforia de género experienciada for de tal forma intensa que seja prejudicial para o indivíduo.15 Caso contrário, esta terapêutica só deverá ter lugar a partir dos 18 anos,16 ainda que tal não resulte diretamente dos preceitos legais vigentes.
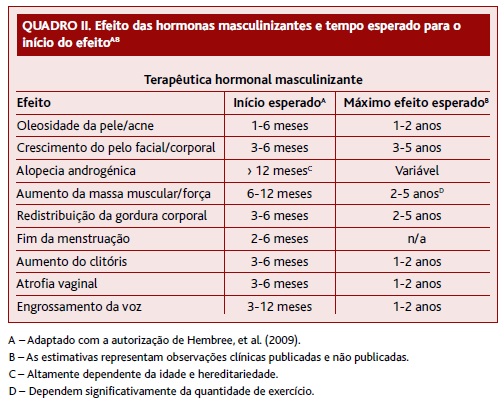
A terapêutica hormonal masculinizante inclui o tratamento com testosterona cujos efeitos são apresentados no Quadro II.
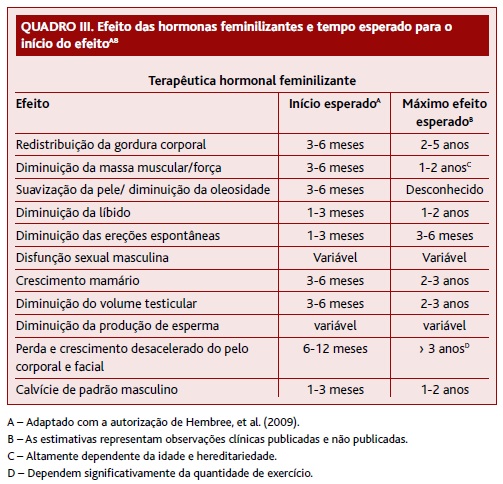
Por sua vez, a terapêutica hormonal feminilizante utiliza estrogénios (etinilestradiol) e antiandrogénios (os mais usados são a ciproterona 50mg 1id ou 2id e a espironolactona 50-100mg 2id)3 cujos efeitos estão enunciados no Quadro III.
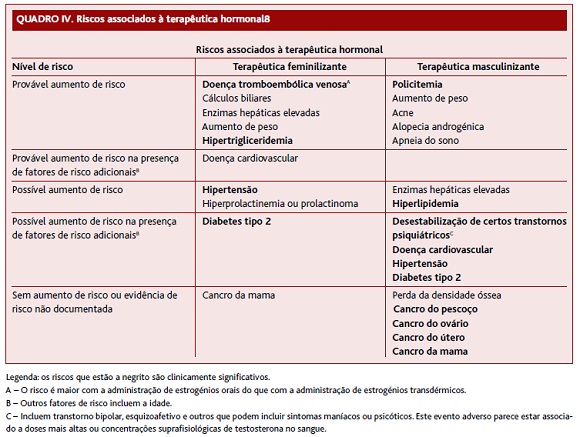
A terapêutica hormonal masculinizante e feminilizante, à semelhança do que acontece com outros tratamentos, envolve riscos (Quadro IV) que exigem da parte da equipa multidisciplinar que acompanha o doente, em particular do médico de família, uma atenção redobrada e uma monitorização individualizada. O seguimento deve incluir uma avaliação cuidadosa dos sinais de insuficiência cardiovascular, através da medição da pressão arterial, pulso, peso, eletrocardiograma e ecocardiograma e radiografia do tórax. A avaliação laboratorial deve basear-se nos riscos específicos de cada terapêutica, na presença de comorbilidades, bem como fatores de risco individuais e familiares.8
Existem contraindicações absolutas à terapêutica feminilizante que devem ser consideradas, como: eventos trombóticos venosos anteriores, histórico de neoplasias estrogénio-dependentes e doença hepática crónica em estádio terminal. Por outro lado, as contraindicações absolutas à terapêutica masculinizante são: gravidez, doença coronária instável e policitemia. Em ambas as terapêuticas deve ser feita a prevenção dos fatores de risco cardiovascular. Para além disto, o médico de família deve otimizar a terapêutica, referenciar o indivíduo a cardiologia se houver antecedentes de doença cardiovascular ou cerebrovascular e, ainda, instituir uma contraceção eficaz.8
As terapêuticas irreversíveis incluem as intervenções cirúrgicas de redesignação sexual. A WPATH requer no mínimo um ano de experiência a tempo inteiro de apresentação e vivência do sexo desejado, em simultâneo com o tratamento hormonal. Só passado este tempo é que o indivíduo, sendo maior de idade,17 pode optar pela cirurgia.2 Estudos de follow-up mostram que a cirurgia de reatribuição sexual tem efeitos benéficos inegáveis sobre o bem-estar subjetivo, autoimagem e função sexual. Porém, alguns estudos revelam arrependimento persistente e suicídio subsequente.8 Por este motivo, torna-se essencial que a escolha por estes métodos deva ser tomada em plena consciência.
5. Prognóstico
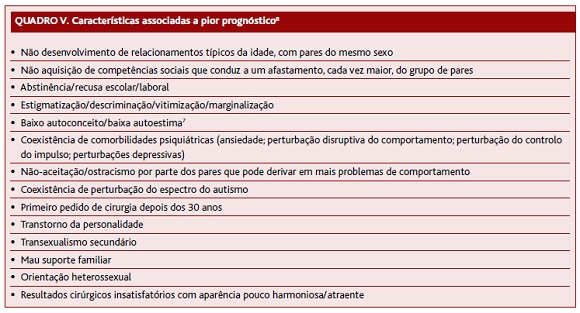
Quanto mais intensa a incongruência entre sexo biológico e género, maior a probabilidade de persistir na vida adulta e maiores são as consequências (Quadro V) no funcionamento global do indivíduo.
6. Legislação Portuguesa
A análise da legislação relativamente à disforia de género que interessa no âmbito do presente artigo prende-se com duas vertentes. Em primeiro lugar, é relevante analisar os contornos legislativos quanto à cirurgia para a transição de género. Em segundo lugar, é pertinente analisar os efeitos ao nível do registo civil quanto à transição de género - em particular no que concerne à alteração do sexo e do nome.
6.1. Da cirurgia para a transição de género
A cirurgia para a transição de género, prevista desde 1995 no então Código Deontológico dos Médicos,18 está prevista nos artigos 77.º e seguintes do Regulamento de Deontologia Médica.19 A referida cirurgia depende da obtenção de dois diagnósticos de disforia de género, elaborados por duas equipas multidisciplinares distintas. Cada uma destas é constituída por um médico especialista em psiquiatria e outro em endocrinologia e ainda um médico com competência em sexologia clínica.20 Além dos diagnósticos, é necessário que o doente seja maior de idade e cognitivamente capaz.17 Note-se ainda que o consentimento informado para a cirurgia deverá ser prestado, obrigatoriamente, por escrito e na presença de uma testemunha.21 Por fim, é de referir que o Regulamento não prevê a emissão prévia de parecer da Ordem dos Médicos quanto à cirurgia. Contudo, tal realidade constituirá uma recomendação da Ordem.11
6.2. Do registo civil e da transição de género
O nascimento é obrigatoriamente objeto de registo,22 do qual é lavrado assento onde consta o nome e o sexo do registando.23 Na redação original do Código de Registo Civil (adiante CRC) não estava prevista a possibilidade da alteração do sexo no registo. Tal situação conduzia a que o interessado em ver o seu sexo alterado junto do registo civil se visse obrigado a intentar uma ação judicial contra o Estado português. Em particular a partir de 1984,24 a jurisprudência dos tribunais superiores veio a dar genericamente provimento a tais pedidos.
O artigo 104.º do CRC previa as situações em que era possível alterar o nome no registo, de onde não constava a mudança de sexo.
Com a publicação da Lei n.º 7/2011, de 15 de março, os interessados passaram a dispor de um procedimento que corre perante a conservatória do registo civil. Este diploma veio regular o procedimento de mudança de sexo no registo civil e correspondente alteração de nome próprio, passando o CRC a prever o averbamento da mudança de sexo no assento de nascimento.25-26 Para instruir o pedido, o interessado, maior de idade, tem de apresentar o pertinente requerimento e um relatório médico. Este relatório deverá comprovar “o diagnóstico de perturbação de identidade de género, também designada como transexualidade”. O relatório deverá ser elaborado por uma equipa clínica multidisciplinar de sexologia clínica, constituída “pelo menos por um médico e um psicólogo”.27
Note-se que recentemente foram apresentados dois diplomas, ainda não aprovados, que visam alterar o procedimento de mudança de sexo no registo civil. Ambas as iniciativas legislativas apresentam em comum a alteração no sentido de deixar de ser necessário qualquer relatório médico. Assim, de acordo com tais diplomas, o provimento do pedido para mudança de sexo passaria a depender exclusivamente do pedido apresentado junto da conservatória do registo civil. De notar que ambas as iniciativas mereceram a censura da parte do Conselho Nacional de Ética para as Ciências da Vida.1,15 ǁ
Projeto de Lei n.º242/XIII/1.ª, apresentado pelo Bloco de Esquerda, e Projeto de Proposta de Lei que estabelece o direito à autodeterminação da identidade de género e expressão de género e o direito à proteção das características sexuais de cada pessoa, do Governo.
ǁ Parecer 91/CNECV/2017: “O CNECV (…) considera que a [proposta legislativa em apreço] não é merecedora de aprovação ética pelas razões seguintes: a) interpreta o “reconhecimento da identidade e/ou expressão de género” como “livre autodeterminação do género”, autonomizando esse conceito do conceito de sexo (…); b) remete para um exercício simples de vontade individual o ato de identificação pessoal no registo civil, desconsiderando a sua natureza pública, com todas as consequências daí advenientes, em termos de certeza e de segurança jurídicas (…)”. Parecer 94/CNECV/2017 (relatório): “O valor da apreciação, cuja responsabilidade é confiada ao Conservador representa outra grande fragilidade do Projeto, embora o essencial continue a residir na natureza, quase exclusivamente administrativa, do modus operandi para alteração registal do sexo e nome. E isto porque a Proposta ignora a existência de pessoas afetadas por perturbações mentais, que se manifestam por convicções delirantes de transformação sexual, nas quais a autodeterminação está coartada ou mais ou menos comprometida (…)”.
7. Protocolo de orientação clínica nos cuidados de saúde primários (Anexo 1)
Conclusão
Assim como a sexualidade de um indivíduo não pode ser reduzida ao sexo ou ao género, também a identidade de género de uma pessoa não determina a sua identidade sexual.1 A discrepância existente entre a identidade de género e a identidade sexual designa-se por transexualidade. Esta é, frequentemente, causa de um sofrimento atroz com consequências negativas a nível do funcionamento global do indivíduo. Este sofrimento designa-se por disforia de género.
Os indivíduos transexuais recorrem muitas vezes ao médico de família numa fase já muito avançada do seu sofrimento.3 O médico de família ocupa uma posição privilegiada no diagnóstico precoce de uma perturbação da identidade de género ao acompanhar de perto o crescimento e o desenvolvimento do indivíduo desde o nascimento até à idade adulta. Deste modo, dispõe de muitas oportunidades para avaliar o desenvolvimento sexual do indivíduo nas várias consultas de saúde infantil e até mesmo nas consultas de saúde do adulto.
A manifestação da identidade de género, sendo habitualmente precoce, não é redutível a um «momento», tratando-se antes de um processo evolutivo.15 Existem alguns comportamentos e características tipicamente adotadas pelo sexo feminino ou masculino. Um desvio a estes padrões, construídos socialmente, pode fazer levantar a suspeita de uma perturbação da identidade de género. Para que consiga identificar desvios ao binarismo feminino/masculino, o médico de família deve conhecer o normal desenvolvimento sexual de um indivíduo. Só assim será capaz de reconhecer uma perturbação da identidade de género.
Os profissionais de saúde, em particular o médico de família, podem, de facto, ajudar as pessoas com disforia de género a afirmar sua identidade de género, a explorar as diferentes alternativas para a expressão dessa identidade e a tomar decisões sobre as opções de tratamento médico para aliviar essa disforia. Está provado que a terapêutica hormonal e cirúrgica é, muitas vezes, necessária para atenuar a disforia de género em muitas pessoas.
Desde a entrada em vigor da Lei n.º 7/2011, de 15 de março, relativa ao procedimento de mudança de sexo e de nome próprio no Registo Civil, o número de novos casos de transexualidade aumentou significativamente em Portugal.11 Contudo, é ignorada a “existência de pessoas afetadas por perturbações mentais, que se manifestam por convicções delirantes de transformação sexual, nas quais a autodeterminação está coartada ou mais ou menos comprometida. A questão suscitada é tão somente esta: quem distingue, quando e como, os transexuais primários, detentores da plena convicção de pertencerem ao sexo oposto, daqueles outros, reféns de uma crença delirante ou de uma outra condição patológica (transexuais secundários), que procuram alcançar o mesmo desiderato, ou seja, mudar de sexo e nome?”.15 Pois bem, os indivíduos transexuais devem ser sempre alvo de uma avaliação médica prévia à mudança de sexo e alteração do nome no Registo Civil para que se possa fazer um diagnóstico correto e excluir os principais diagnósticos diferenciais.2 Esta distinção não é fácil e requer profissionais de saúde experientes. Por isso, na presença de uma suspeita, o médico de família deve referenciar estes indivíduos para os cuidados de saúde secundários. Em Portugal, alguns hospitais públicos dispõem, como porta de entrada, de uma consulta de sexologia, no âmbito da especialidade de psiquiatria, onde é feita esta importante triagem. Contudo, a referenciação a psiquiatria pode contribuir para aumentar o estigma das pessoas face à transexualidade. No sentido de minimizar este estigma seria útil a criação de centros especializados na área da sexologia que abordassem estas questões.4,9
Atualmente, as categorias de diagnóstico relativas às pessoas trans e de género diverso figuram como diagnósticos de saúde mental e sexual, no DSM-5 e CID-10, respetivamente. Contribui para que as identidades e expressões de género diferentes da norma binária sejam sistematicamente alvo de patologização, pelo que há autores que advogam a despatologização da diversidade de género.1,6,9 Perante a inegável discriminação a que são sujeitas as pessoas transexuais e intersexuais no seu quotidiano, os seus direitos humanos têm sido alvo de atenção pelas mais variadas instituições internacionais.1 Em 28 de setembro de 2011, a Resolução do Parlamento Europeu sobre orientação sexual e identidade de género no Conselho dos Direitos do Homem das Nações Unidas, no Ponto 13 “condena muito firmemente o facto de que a homossexualidade, a bissexualidade ou a transexualidade sejam vistas ainda por certos países, inclusive na União Europeia, como uma doença mental, e solicita aos diferentes Estados que lutem contra este fenómeno; solicita, em especial, a despsiquiatrização do percurso transexual e transgénero, a livre escolha da equipa de tratamento, a simplificação da mudança de identidade e a cobertura pela Segurança Social”. Culmina no Ponto 16 com o convite à Comissão Europeia e à Organização Mundial da Saúde para “retirar os transtornos de identidade de género da lista de transtornos mentais e comportamentais e a velar por uma reclassificação não-patologizante no âmbito da 11.ª Revisão da Classificação Internacional de Doenças (CID-11)”.1,9 Também o Relatório Anual do Parlamento Europeu sobre os Direitos Humanos, aprovado a 20 de fevereiro de 2015, “apela à Comissão e à OMS para que retire os distúrbios de identidade de género da lista de patologias mentais e comportamentais; solicita à Comissão que intensifique os seus esforços para que as identidades transexuais deixem de ser consideradas patológicas; insta os Estados a garantirem processos de reconhecimento de género rápidos, acessíveis e transparentes, no respeito pelo direito à autodeterminação”.1
Neste sentido, é urgente protocolar os atos médicos perante o diagnóstico de transexualidade com ou sem disforia de género de forma a uniformizar a conduta clínica, a evitar atrasos no diagnóstico e o perpetuar do sofrimento individual.4
O protocolo (Anexo 1) constitui o primeiro do género,6 devendo ser alvo de aperfeiçoamento à medida que o conhecimento médico-científico evolua acerca desta temática. Este protocolo de orientação clínica da transexualidade com/sem disforia foi elaborado com base nas mais recentes normas de orientação internacionais. Nele estão enunciados os momentos chave para se avaliar a sexualidade de um indivíduo ao longo do seu crescimento e desenvolvimento. São dadas algumas pistas para elevar o índice de suspeição clínica e, assim, se fazer o diagnóstico com base nos critérios do DSM-5 e CID-10. A anamnese deve enfatizar a história psicossexual e conseguir excluir os principais diagnósticos diferenciais. Esta diferenciação deve ser feita por profissionais treinados e experientes. O exame objetivo, por sua vez, assenta, sobretudo, na inspeção dos genitais na tentativa de identificar alguns sinais de ambiguidade sexual que possam estar na origem da transexualidade. Na presença de uma forte suspeita de transexualidade com/sem disforia de género, o médico de família deve referenciar para os hospitais públicos que façam cirurgia de redesignação sexual, caso esta seja necessária. O doente passa, assim, a ser acompanhado por uma equipa multidisciplinar. Cabe ao médico de família, nesta fase do processo, monitorizar os efeitos secundários das terapêuticas instituídas a par dos médicos das especialidades hospitalares.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Direção-Geral da Saúde. Programa nacional de saúde infantil e juvenil: norma n.º 010/2013, de 31/05/2013. Lisboa: DGS; 2013. [ Links ]
2. Conselho Nacional de Ética para as Ciências da Vida. Relatório e parecer sobre Projeto de Lei n.º 242/XIII/1.ª (BE): reconhece o direito à autodeterminação de género (91/CNECV/2017) [Internet]. Lisboa: CNECV; 2017. Available from: http://www.cnecv.pt/admin/files/data/docs/1485453917_Parecer%2091_2017%20Autodet%20genero.pdf
3. Bradford A, Meston CM. Sex and gender disorders. In: Barlow DH, editor. The Oxford handbook of clinical psychology. 2nd updated ed. Oxford: Oxford University Press; 2011. p. 446-68. [ Links ] ISBN 9780199328710
4. Trombetta C, Liguori G, Bertolotto M, editors. Management of gender dysphoria: a multidisciplinary approach. New Yor: Springer; 2015. ISBN 9788847056961
5. Esteva-de-Antonio I, Asenjo-Araque N, Hurtado-Murillo F, Fernández-Rodríguez M, Vidal-Hagemeijer Á, Moreno-Pérez O, et al. Position statement: Gender dysphoria in childhood and adolescence. Working Group on Gender Identity and Sexual Development of the Spanish Society of Endocrinology and Nutrition (GIDSEEN). Endocrinol Nutr. 2015;62(8):380-3. [ Links ]
6. Morera JA, Padilha MI. Trans-formação: uma revisão sobre os principais conceitos da transexualidade [Trans-formation: na essay of the main concepts transsexualism]. Rev Eletr Estácio Saúde. 2015;4(1):33-44. Portuguese
7. Pinto N, Moleiro C. As experiências dos cuidados de saúde de pessoas transexuais em Portugal: Perspetivas de profissionais de saúde e utentes [Experiences of health care by transexual people in Portugal: the perspectives of health professionals and health care users]. Psicologia. 2012;26(1):129-51. Portuguese
8. Van de Grift TC, Cohen-Kettenis PT, Steensma TD, De Cuypere G, Richter-Appelt H, Haraldsen IR, et al. Body satisfaction and physical appearance in gender dysphoria. Arch Sex Behav. 2016;45(3):575-85. [ Links ]
9. Coleman E, Bockting W, Botzer M, Cohen-Kettenis P, DeCuypere G, Feldman J et al. Standards of care for the health of transsexual, transgender, and gender-nonconforming people, version 7. Int J Transgender. 2011;13(4):165-232. [ Links ]
10. Soll BM. Incongruência de gênero: um estudo comparativo entre os critérios diagnósticos CID-10, CID-11 e DSM-5 [dissertation]. Porto Alegre: Universidade Federal do Rio Grande do Sul; 2016. [ Links ]
11. Pereira AC. Em 2016 mudaram de sexo 11 pessoas nos hospitais públicos. Público [Internet]. 2017 Jan 28. Available from: https://www.publico.pt/2017/01/28/sociedade/noticia/hospitais-publicos-fizeram-11-cirurgias-de-reatribuicao-sexual-no-ano-passado-1759963 [ Links ]
12. Fernández-Rodríguez M, García-Vega E. Variables clínicas en el trastorno de identidad de género [Clinical variables in gender identity disorders]. Psicothema. 2012;24(4):555-60. Spanish
13. Asenjo-Araque N, García-Gibert C, Rodríguez-Molina JM, Becerra-Fernández A, Lucio-Pérez MJ, Grupo GIDSEEN. Disforia de género en la infancia y adolescencia: una revisión de su abordaje, diagnóstico y persistencia [Gender dysphoria in children and adolescents: a review of the approach, diagnosis and its persistance]. Rev Psicol Clin Niños Adolesc. 2015;2(1):33-6. Spanish
14. Pereira AC. Hospital de São João começou a fazer cirurgias de mudança de sexo. Público [Internet]. 2016 Jul 11. Available from: https://www.publico.pt/2016/07/11/sociedade/noticia/hospital-de-sao-joao-comecou-a-fazer-cirurgias-de-mudanca-de-sexo-1737885 [ Links ]
15. Conselho Nacional de Ética para as Ciências da Vida. Relatório e parecer sobre o projeto de proposta de lei que estabelece o direito à autodeterminação da identidade de género e expressão de género e o direito à proteção das características sexuais de cada pessoa (94/CNECV/2017) [Internet]. Lisboa: CNECV; 2017. [ Links ] Available from: http://www.cnecv.pt/admin/files/data/docs/1490120806_Parecer%2094_2017%20Autodeterm%20APROVADO.pdf
16. Leite A, Santos C. Cartografias trans: mapas sobre a apropriação médica das transexualidades [Cartography trans: reports on medical appropriation of transexualities]. Clin Cultura. 2016;5(1):50-64. Portuguese
17. Regulamento n.º 707/2016, de 21 de julho. Diário da República. 2016;II Série(139). art.º 78.º.
18. Ordem dos Médicos. Código deontológico da Ordem dos Médicos. Rev Ordem Médicos [Internet]. 1985;(3):2-22. Available from: http://ordemdosmedicos.pt/revista-da-ordem-dos-medicos/1985-2/marco-1985/ [ Links ]
19. Regulamento n.º 707/2016, de 21 de julho. Diário da República. 2016;II Série(139).
20. Regulamento n.º 707/2016, de 21 de julho. Diário da República. 2016;II Série(139). art.º 79.º.
21. Regulamento n.º 707/2016, de 21 de julho. Diário da República. 2016;II Série(139). art.º 80.º, n.º 2.
22. Decreto-Lei n.º 131/96, de 6 de junho. Diário da República. 1996;I Série-A(131). art.º 96.º.
23. Decreto-Lei n.º 131/96, de 6 de junho. Diário da República. 1996;I Série-A(131). art.º 102.º, n.º 1, alíneas a) e b).
24. Tribunal da Relação de Lisboa. Acórdão n.º 0016009-2, de 17/01/1984 (relator: Ribeiro Oliveira). Colectânea de Jurisprudência;(tomo I):109.
25. Decreto-Lei n.º 131/96, de 6 de junho. Diário da República. 1996;I Série-A(131). art.º 69.º, n.º 1, alínea o).
26. Decreto-Lei n.º 131/96, de 6 de junho. Diário da República. 1996;I Série-A(131). art.º 123.º, n.º 1.
27. Lei n.º 7/2011, de 15 de março. Diário da República. 2011;I Série(52). art.º 3.º, n.º 2.
28. Wilkerson WS. Ambiguity and sexuality: a theory of sexual identity. New York: Palgrave MacMillan; 2007. [ Links ]
Endereço para correspondência | Dirección para correspondencia | Correspondence
Ana Gabriela Oliveira
E-mail: gabrielaoliveira.pt@gmail.com
Conflito de interesses
Os autores declaram não ter quaisquer conflitos de interesse.
Recebido em 11-05-2017
Aceite para publicação em 29-05-2019