Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Acta Obstétrica e Ginecológica Portuguesa
versão impressa ISSN 1646-5830
Acta Obstet Ginecol Port vol.11 no.4 Coimbra out. 2017
ESTUDO ORIGINAL/ORIGINAL STUDY
Histerectomia totalmente laparoscópica - as primeiras 300 de um novo serviço de Ginecologia e Obstetrícia
Total laparoscopic hysterectomy - the first 300 surgeries of a new Obstetric and Gynecology Department
Filipa Caeiro*, Mariana Miranda*, Bruno Nogueira**, Gustavo Mendinhos**, Ana Paula Pereira**, José Reis**, Fátima Faustino***, Carlos Veríssimo****
Serviço de Ginecologia e Obstetrícia do Hospital Beatriz Ângelo
*Especialista em Ginecologia e Obstetrícia
**Assistente em Ginecologia e Obstetrícia
***Assistente Graduado em Ginecologia e Obstetrícia
****Diretor de Serviço do Serviço de Ginecologia e Obstetrícia
Endereço para correspondência | Dirección para correspondencia | Correspondence
ABSTRACT
Laparoscopic and vaginal routes are the preferable routes to consider when planning a hysterectomy. Laparoscopy brings advantages to vaginal route when there are concomitant adnexal masses, endometriosis, pelvic inflammatory disease or previous abdominal surgeries. However, the learning curve in laparoscopy is slower and the surgery itself is, consequently, very dependent on the surgeon's experience. In this article, the authors review the first 300 total laparoscopic hysterectomy (TLH) surgeries in a new Obstetric/Gynecology Department.
A retrospective analysis to clinical files of patients submitted to TLH between January 2013 and February 2016. Data was divided in 2 groups: group A, corresponding to the first 150 HTL and group B, with the 150 subsequent HTL.
The results showed 2 similar groups, with median ages of 51 years old, with 27 median corporeal mass index, with 41% of the patients having previous abdominal surgeries. The main surgical indication was anomalous uterine bleeding secondary to mioma/adenomyosis (53%), and 309 concomitant surgeries were performed during surgical time (the majority in the adnexal area, 84%). Globally the intra-operatory and post-operatory complications rate was 1% and 2.3%, respectively, and most occurred in group A. The conversion rate to laparotomy or vaginal assisted laparoscopic hysterectomy was low (2.3%), and was only verified in group A, with statistic significance (p-value - 0.024). The blood loss volume was also statiscally different between the 2 groups (p-value < 0.001), with less volume blood loss in group B. The average uterine weight was similar in the 2 groups, with 187 and 168 grams, and the average surgical time was 155 and 148 minutes, which included the concomitant surgeries.
In conclusions, despite the small number of cases, our study seems to show a tendency towards decrease in complications rate, conversion rate and blood loss, probably due to increased experience of the surgeons.
Keywords: Histerectomy; Laparoscopy; Complications.
Introdução e objectivos
A histerectomia é a cirurgia ginecológica mais realizada, correspondendo a cerca de 600.000 procedimentos por ano, nos Estados Unidos1. A primeira histerectomia totalmente laparoscópica foi descrita em 19892, pelo grupo de Reich, considerando-se a partir desse momento 3 vias cirúrgicas para a histerectomia: abdominal, vaginal e laparoscópica. A técnica laparoscópica tem vindo a crescer nos últimos anos, sendo de cerca de 9,9% do total de histerectomias nos Estados Unidos em 1997 e 20% em 20093 . Na Europa, houve um crescimento desta técnica em quase todos os países, na maioria destes duplicando ou mesmo triplicando a sua percentagem, havendo países como a Suiça (65%), a Bélgica (50%), a Alemanha (42%), a Polónia (51%) e a Finlândia (49%), que em 2013 este procedimento representava entre 42-65% da via usada para histerectomia4.
Nos primórdios da técnica laparoscópica, os estudos demonstravam mais desvantagens para a laparoscopia em comparação com a via vaginal e abdominal, nomeadamente pela maior taxa de complicações (particularmente urológicas) e maior duração do procedimento, sugerindo a via vaginal como primeira escolha, sendo a via laparoscópica a alternativa5-7. Progressivamente, com a aquisição de maior experiência na via laparoscópica, veio a verificar-se diminuição do tempo cirúrgico e da taxa de complicações, descrevendo-se taxas globais de complicações do tracto urinário de 0,73%, de lesão da bexiga de 0,05-0,66% e do uretér de 0,02-0,4%8-12. Contudo, esta técnica parece ter estes resultados num contexto de experiência crescente do cirurgião/equipa, enfatizando-se nos vários estudos a necessidade de uma curva de aprendizagem13-15. Inclusivamente, foram definidos números mínimos de histerectomias realizadas por esta via, no mínimo 30 HTL's para haver um decréscimo significativo da taxa de complicações urológicas (de 2,0-2,2% para 0,5-0,8%)16,17.
Assim, parece que a via vaginal e a laparoscópica são, actualmente, as vias de abordagem preferenciais quando se pretende realizar uma histerectomia, dependendo a escolha da via da indicação cirúrgica, das características da doente e da sua vontade, assim como da experiência do cirurgião1,18,19. Estas estão associadas a menor perda hemática, menor risco infeccioso, menor tempo de internamento, menor necessidade de analgésicos no pós-operatório, mais rápida recuperação e retorno à actividade laboral20-23. Em particular a laparoscopia traz vantagens em relação à via vaginal, na presença de massas anexiais, endometriose, dor pélvica ou aquando da existência de cirurgias abdominais prévias24.
Neste contexto, dispondo o Serviço de condições de aprendizagem (especialista sénior diferenciado em laparoscopia e tempos cirúrgicos disponíveis) e material adequado para a realização deste tipo de cirurgia, foi nosso objectivo avaliar a evolução e experiência adquirida na realização da histerectomia totalmente laparoscópica, através da avaliação de vários parâmetros, nomeadamente, na duração do procedimento, perdas hemáticas e, sobretudo, taxa de complicações e conversão. É relevante constatar que aquando da abertura do serviço, apenas 1 dos cirurgiões tinha a curva de aprendizagem da HTL completa.
População/Desenho do estudo
Foi realizado um estudo descritivo, observacional e transversal, com análise dos processos feita retrospectivamente, tendo sido a colheita dos dados realizada prospectivamente. Foram avaliadas as primeiras 300 cirurgias HTL realizadas no Serviço, de Janeiro de 2013 a Fevereiro de 2016.
No estudo foram formados 2 grupos: o primeiro - Grupo A, correspondente às primeiras 150 cirurgias e o segundo - Grupo B, às 150 subsequentes. Em cada grupo foram avaliadas as características da população (a idade média das pacientes, o índice de massa corporal (IMC), a presença de cirurgias prévias, a paridade e via de parto), a indicação cirúrgica, intervenções associadas à HTL, a duração do procedimento, o peso médio uterino, as complicações intra-operatórias, o volume de perda hemática (total aspirado no final do procedimento), a necessidade de conversão para laparotomia/LAVH, as complicações pós-operatórias e a duração do internamento.
A técnica cirúrgica utilizada para a realização da histerectomia foi a técnica de Clermont-Ferrand25.
Métodos
A análise estatística foi feita com STATA 14.0 (Texas, USA). Todas as variáveis contínuas foram analisadas quanto à sua normalidade com o teste Shapiro-Wilk W, tendo todas uma distribuição não paramétrica. De acordo com este resultado, foi utilizado um teste Mann-Whitney U para comparar o grupo 1 e 2. Nas variáveis categóricas foi aplicado um Chi2 de Pearson para o mesmo fim. Admitiu-se significância estatística para valores de p<0,05.
Resultados
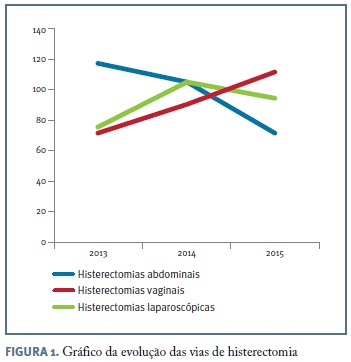
No período estudado houve 2.763 cirurgias ginecológicas neste hospital, das quais 868 histerectomias (32%): 300 por laparoscopia (35%), 290 por laparotomia (33%) e 278 por via vaginal (32%). Como se pode verificar no gráfico da Figura 1, o número de HTL aumentou ao longo do período em análise, assim como o de histerectomias vaginais, havendo um decréscimo progressivo da via abdominal (que foi predominantemente realizada em contexto oncológico ou de úteros com grandes dimensões, encontrando-se o serviço a iniciar a sua curva de aprendizagem em laparoscopia oncológica).
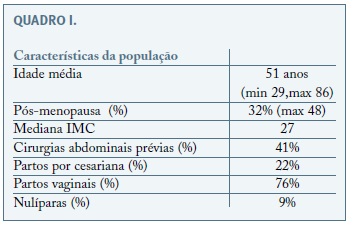
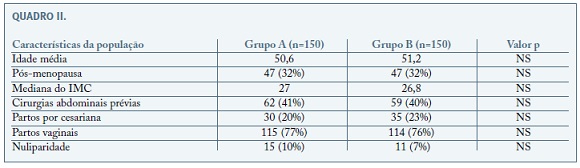
Avaliando as características da população entre o grupo A e B, não se verificaram diferenças com significado estatístico nos vários parâmetros avaliados: idade mediana, status pós-menopausa, IMC, cirurgias abdominais prévias, partos prévios, como se pode observar na Quadro I e II. A idade mediana das mulheres foi semelhante para os 2 grupos 50,6 vs 51,2 anos, encontrando-se em período pós menopausa 32%, em ambos os grupos. A mediana do IMC foi também semelhante, cerca de 27, equivalente a excesso de peso, sendo que em 27% dos casos o IMC foi superior ou igual a 30, atingindo-se o máximo de 48. A presença de cirurgias abdominais prévia foi também semelhante correspondendo a 41 e 39%, sendo a cirurgia prévia mais comum a cesariana (59% dos casos). Em relação aos partos, 228 (76%) tiveram um ou mais partos vaginais, 26 (9%) eram nulíparas.
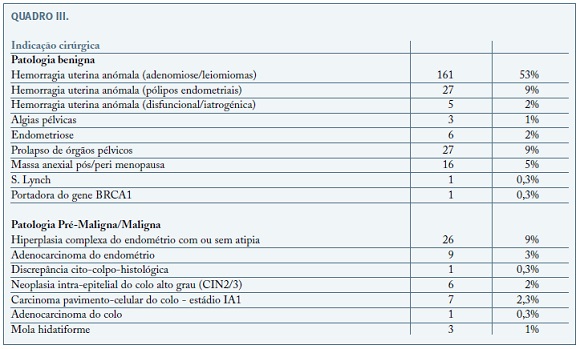
As indicações de histerectomia por laparoscopia foram primordialmente por patologia benigna (82%), sendo que destas o motivo mais frequente foi hemorragia uterina anómala na presença de leiofibromiomas ou adenomiose (53%). Outras causas frequentes foram: a presença de prolapso de órgãos pélvicos (9%) associando-se a HTL à sacropromontofixação, a presença de pólipos endometriais (9%) e a presença de massa anexial pós-menopausa (5%). Como causas menos frequentes destacaram-se: endometriose (2%), hemorragia uterina anómala disfuncional e iatrogénica (2%), algias pélvicas (1%), um caso de S. Lynch, um caso de portador da mutação BRCA1.
Na patologia maligna destacaram-se sobretudo as lesões pré-malignas do endométrio (9%). Em menor número estiveram as lesões intra-epiteliais de alto grau do colo - CIN2/3 (2%), os carcinomas pavimento-celulares em estádio IA1 (2,3%), e adenocarcinomas do endométrio (3%). Houve ainda 3 casos de mola hidatiforme (1%) e um caso de discrepância cito-colpo-histológica (0,3%).
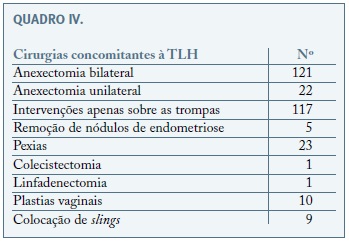
As cirurgias concomitantes realizadas foram variadas, predominando as intervenções sobre os anexos (22 casos de anexectomia unilateral, 121 casos de anexectomia bilateral e 117 casos salpingectomia uni ou bilateral profiláctica - 87% casos). Foram ainda realizadas 5 remoções de nódulos de endometriose (3 do septo recto-vaginal e 2 na bexiga), 23 pexias (16 sacropromontofixações e 7 pexias da cúpulas aos ligamentos útero-sagrados), 1 colecistectomia e 1 linfadenectomia. No mesmo tempo cirúrgico, foram ainda realizadas 10 plastias via vaginal de prolapso uro-genital e colocados 9 slings para correção de incontinência urinária de esforço.
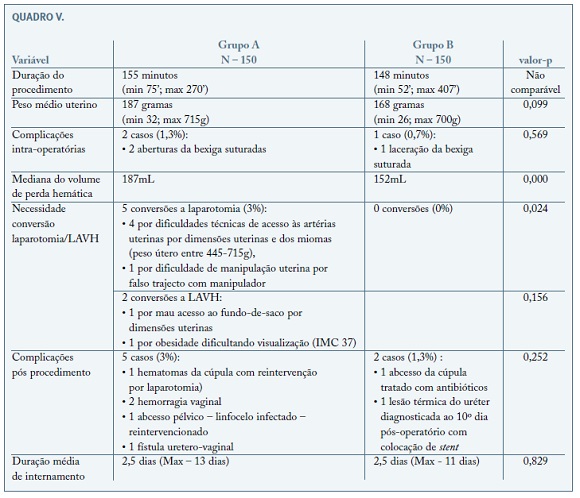
Relativamente à duração do procedimento, a mediana do tempo entre os 2 grupos (155 vs 148 minutos) não pôde ser comparável, uma vez que este valor corresponde à duração total da cirurgia, incluindo as cirurgias concomitantes realizadas. De salientar também que estas intervenções foram realizadas por especialistas (87% das HTL, correspondendo a 12 especialistas) e internos em formação específica (13% das HTL, correspondendo a 19 internos de formação complementar). Comparando a mediana do peso uterino nas cirurgias houve um discreta diminuição entre os 2 grupos (187 vs 168g), mas sem significado estatístico (p=0,09), contudo, em ambos os grupos se atingiram pesos máximos semelhantes de cerca de 700 gramas.
Em relação às complicações intra-operatórias ocorreram 3 casos, correspondendo em termos globais a uma taxa de 1%. Verificaram-se 2 complicações no primeiro grupo, correspondendo a uma taxa de 1,3% neste grupo (2 lacerações de bexiga identificadas intra-operatoriamente e imediatamente suturadas) e apenas 1 complicação, correspondendo a uma taxa de 0,7%, no segundo grupo (1 laceração da bexiga que se identificou e suturou). A diferença não é estatisticamente significativa. De salientar como factor de risco, num dos casos, uma cesariana prévia. A técnica usada para sutura da bexiga foi uma sutura contínua em 2 planos, a segunda invaginante (com Vycril 2/0).
A diferença no volume de perdas hemáticas nos 2 grupos teve significado estatístico (valor-p<0,001), com uma mediana com menor volume de perdas no grupo B (185 vs 152mL).
Verificou-se diferença com significado estatístico para a necessidade de conversão a laparotomia (valor-p - 0,024), tendo-se verificado um total de 5 casos (correspondendo a uma taxa de conversão de 1,7%), todos ocorridos no grupo A. A conversão para LAVH só se verificou no grupo A (um total de 2 casos, correspondendo a uma taxa de 0,7%). Nos casos de conversão para laparotomia, 4 ocorreram por dificuldade técnica no acesso às artérias uterinas pelas dimensões uterinas e localização e dimensões dos miomas uterinos, pesando os úteros destes casos entre 445 e 715 gramas. O outro caso de conversão para laparotomia resultou da dificuldade de manipulação uterina por criação de falso trajecto com manipulador na cicatriz de cesariana. Os 2 casos de conversão para LAVH resultaram de mau acesso à cúpula vaginal após laqueação das artérias uterinas por dimensões uterinas aumentadas e miomas num caso, e obesidade associada à abertura do fundo de saco anterior com manipulador, no outro caso.
Ocorreram 7 complicações pós-operatórias, com uma taxa global de 2,3%, sem diferenças com significado estatístico entre os 2 grupos. No grupo A identificaram-se 5 casos: 1 caso de hematoma da cúpula que necessitou de reintervenção (laparotomia por choque hipovolémico, com necessidade de transfusão de hemoderivados: 2 unidades de concentrado eritrocitário e 2 unidades de plasma fresco congelado); 2 casos de hemorragia vaginal (1 caso 6 horas pós-operatório com reintervenção via vaginal identificando-se vaso sangrante e sua laqueação e um segundo caso, em contexto de iatrogenia medicamentosa - paciente medicada com varfarina por trombofilia genética - solucionado com ressutura da cúpula), 1 caso de abcesso pélvico por linfocelo infectado pós linfadenectomia laparoscópica, que motivou reintervenção cirúrgica por laparotomia para drenagem de abcesso e prolongamento de internamento para antibioterapia e 1 último caso de fístula vesico-vaginal no contexto prévio de uma laceração da bexiga suturada, motivando correcção cirúrgica pela urologia.
No grupo B registou-se 1 caso de abcesso da cúpula tratado com antibioterapia endovenosa, sem necessidade de drenagem e 1 caso de lesão térmica presumida do uréter, apenas com sintomas ao 10º dia pós cirurgia, tendo sido resolvido apenas com a colocação de stent no ureter lesado durante 36 dias.
Relativamente à duração da mediana do internamento foi igual nos 2 grupos, correspondendo a 2,5 dias.
Discussão
A via totalmente laparoscópica e a via vaginal foram as preferenciais para a realização de histerectomia neste Serviço, no período referido, correspondendo a primeira a 35% das histerectomias realizadas, acompanhando a tendência progressiva em privilegiar esta via de abordagem e diminuir o número de histerectomias abdominais, conforme estipulado pelas recomendações internacionais1,18,19.
A indicação cirúrgica da via laparoscópica foi progressivamente alargada pelo ganho de experiência do grupo de cirurgiões, acabando por não haver limitações rígidas à sua proposta, mesmo no contexto de úteros volumosos, cicatrizes anteriores, IMC elevados. Inclusivamente, esta via foi também preferencial em determinadas áreas da oncologia ginecológica, nomeadamente nos carcinomas do colo estadio IA1 e adenocarcinomas do endométrio tipo endometrióide, assim como nas lesões pré-malignas, acompanhando também o que vem sendo descrito na literatura para esta área da ginecologia26,27.
A avaliação dos tempos cirúrgicos foi limitada neste estudo, já que, como referimos previamente, se englobaram cirurgias concomitantes para além da histerectomia com diferentes durações, diferentes graus de complexidade, cirurgias realizadas por elementos com diferentes graus de experiência, muitos deles ainda internos de ginecologia-obstetrícia.
As populações estudadas foram semelhantes, não se verificando diferenças com significado estatístico entre as mediana da idade, IMC, cirurgias prévias, partos prévios ou estado pós-menopausa.
Cerca de 68% das mulheres submetidas a histerectomia estavam em período pré-menopausa, com uma mediana de idade de 51 anos. O IMC médio correspondeu a 27, equivalente a excesso de peso. Em mais de um terço (40%) das candidatas a esta via laparoscópica foi identificada pelo menos uma cirurgia abdominal prévia, sendo a mais frequente a cesariana.
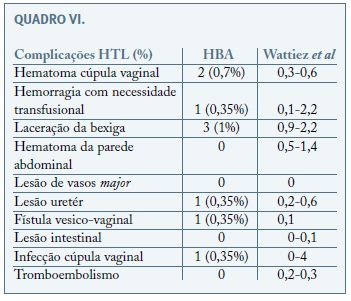
De modo global, a taxa de complicações intra-operatórias foi baixa (1%), maioritariamente lacerações da bexiga, identificadas e suturadas no imediato, sendo um caso complicado posteriormente de fístula vesico-vaginal. Apesar de não se ter encontrado significado estatístico, houve mais complicações no grupo A (1,3% vs 0,7%), provavelmente porque neste a experiência era menor. Comparando as complicações intra-operatórias com grandes séries como a do grupo de Wattiez et al.13, as complicações associadas à bexiga foram de 1%, encontrando-se no intervalo descrito por este grupo, como se pode ver no Quadro VI.
Em relação às perdas hemáticas, verificou-se diferença com significado estatístico, com menores perdas no grupo B, provavelmente também associado ao aumento da experiência do grupo.
A taxa de complicações pós operatórias também foi globalmente baixa (2,3%), sem diferença significativa entre os 2 grupos, mas com maior frequência no grupo A. Esta taxa global sobrepõe-se também às taxas das grandes séries(13), estando as complicações maioritariamente relacionadas com infecção (0,35%) ou hematoma da cúpula (0,7%) e dois casos de envolvimento do tracto urinário (lesão térmica do uréter (0,35%) e fístula vesico-vaginal (0,35%).
A necessidade de conversão global foi de 2,3%, o que comparando também com a série de Wattiez se encontra dentro do intervalo (1,4-4,7%)13. Neste parâmetro identificou-se significado estatístico em relação à conversão para laparotomia, com ausência de necessidade de conversão no grupo B, provavelmente explicado pelo progressivo aumento de experiência e segurança dos cirurgiões que permitiu manter a via laparoscópica nas situações mais complicadas neste último grupo.
O tempo de internamento foi curto, com uma média de 2,5 dias, com boa recuperação pós-operatória, o que corresponde às vantagens desta via em relação à laparotomia, descritas na literatura20-23.
Conclusões
A relevância deste estudo advém do facto da maioria das histerectomias laparoscópicas (88%) ter sido realizada por cirurgiões que iniciaram a sua curva de aprendizagem aquando da abertura do serviço. Em concreto, apenas 1 dos cirurgiões do serviço tinha completado a curva de aprendizagem. Esta casuística difere, neste aspecto, de muitos dos estudos publicados baseados em casuísticas de apenas 1 cirurgião ou então de um grupo restrito de cirurgiões com a curva de aprendizagem completa.
Este estudo vem também reforçar que é possível a um serviço iniciar a curva de aprendizagem da histerectomia laparoscópica, mantendo uma taxa de complicações aceitável e progressivamente menor (apesar de sem significado estatístico), assim como uma diminuição da taxa de conversão, enquadrada nos padrões internacionalmente reconhecidos.
Contudo, são necessários estudos futuros, com uma amostra maior, para comprovar esta tendência.
Os resultados do estudo vão ao encontro daqueles descritos pelos grandes centros, parecendo que a técnica implementada neste serviço se encontra numa fase adequada à curva de aprendizagem expectável.
REFERÊNCIAS BIBLIOGRÁFICAS
1. ACOG. ACOG Committee Opinion N. 444: choosing the route of hysterectomy for bening disease. Obstet Gynecol. 2009; 114:1156-1158. [ Links ]
2. Reich H, DeCaprio J, McGlynn F. Laparoscopic hysterectomy. J Gynecol Surg 1989; 5:213. [ Links ]
3. Cohen SL, Vitonis AF, Einarsson JI. Updated hysterectomy surveillance and factors associated with minimally invasive hysterectomy. JSLS 2014; 18. [ Links ]
4. Eurostat data, online, ISSN2443-8219, last modified on December 2015, accessed on October 2016.
5. Garry R, Fountain J, Brown J, et al. EVALUATE hysterectomy trial: a multicentre randomised trial comparing abdominal, vaginal and laparoscopic methods of hysterectomy. Health Technol Assess 2004; 8:1. [ Links ]
6. Johnson N, Barlow D, Lethaby A, Tavender E, Curr E, Garry R. Methods of Hysterectomy: systematic review and meta-analysis of randomized controlled trials. BMJ. 2005; 330(7506): 1478. [ Links ]
7. Johnson N, Barlow D, Lethaby A, Tavender E, Curr E, Garry R. Surgical approach to hysterectomy for benign gynaecological disease. Cochrane Database Syst Rev. 2006;2:CD003677. [ Links ]
8. Donnez O, Donnez J. A series of 400 laparoscopic hysterectomies for benign disease: a single centre, single surgeon prospective study of complications confirming previous retrospective study. BJOG. 2010; 117:752-5. [ Links ]
9. Adelman M.R., Bardsley T.R., Sharp H. T., Urinary tract injuries in laparoscopic hysterectomy: a systematic review. JMIG. 2014; 21: 558-566. [ Links ]
10. Hur HC, Donnellan N, Mansuria S, et al. Vaginal cuff dehiscence after different modes of hysterectomy. Obstet Gynecol 2011; 118:794. [ Links ]
11. Nogueira-Silva C, Santos-Ribeiro, S, Barata S, Alho C, Osório F, Calhaz-Jorge C. Histerectomia totalmente laparoscópica: Análises retrospective de 262 casos. Acta Med Port 2014 Jan-Feb; 27(1):73-81.
12. Karaman ym Bingol B, Gunenç Z. Prevention of complications in laparoscopic hysterectomy: experience with 1120 cases performed by a single surgeon. J Minim Invasive Gynecol. 2007; 14(1):78-84. [ Links ]
13. Wattiez A, Soriano D, Cohern SB, Nervo P, Canis M, Botchorishvili R, Mage G, Pouly JL, Mille P, Bruhat MA. The learning curve of total laparoscopic hysterectomy: comparative analysis of 1647 cases. J Am Assoc Gynecol Laparosc. 2002; 9(3):339-445. [ Links ]
14. Malzoni M, perniola G, Perniola F, Imperato F. Opptimizing the total laparoscopic histerectomy procedure for benign uterine pathology. J Am Assoc Gynecol Laparosc. 2004; 11(2):211-218. [ Links ]
15. Brummer TH, Seppala TT, Harkki PS. National learning curve for laparoscopy hysterectomy and trends in hysterectomy in Finland 2000-2005. Hum Reprod. 2008;23(4)840-845. [ Links ]
16. Mäkinen J, Johansson J, Tomás C, et al. Morbidity of 10 110 hysterectomies by type of approach. Hum Reprod 2001; 16:1473. [ Links ]
17. Ghomi A, Littman P, Prasad A, Einarsson, JL. Assessing the learning curve for laparoscopic supracervical hysterectomy. JSLS 2007; 11(2): 190-194. [ Links ]
18. SOGC clinical guidelines. Hysterectomy. J Obstet Gynaecol Can. 2002; 24:37-61. [ Links ]
19. AAGL position statement: route of hysterectomy to trat benign uterine disease. J Minim Invasive Gynecol. 2011;18:1-3. [ Links ]
20. Canis M, Botchorishvili R, Ang C, et al. When is laparotomy needed in hysterectomy for benign uterine disease? J Minim Invasive Gynecol 2008; 15:38. [ Links ]
21. Morelli M, Caruso M, Noia R, et al. [Total laparoscopic hysterectomy versus vaginal hysterectomy: a prospective randomized trial]. Minerva Ginecol 2007; 59:99. [ Links ]
22. Walsh CA, Walsh SR, Tang TY, Slack M. Total abdominal hysterectomy versus total laparoscopic hysterectomy for benign disease: a meta-analysis. Eur J Obstet Gynecol Reprod Biol. 2009;144(1):3-7. [ Links ]
23. Aarts JW, Nieboer TE, Johnson N, et al. Surgical approach o hysterectomy for benign gynaecological disease. Cochrane Database Syst Rev 2015; CD003677. [ Links ]
24. Walters MD. Choosing a route of hysterectomy for benign disease. Uptodate. Literature review: Sep 2016. Consulted October 2016. [ Links ]
25. Bourdel, N., Tran, X., Botchorhisvili, R., Pouly, JL., Canis, M. & Mage, G. (2009). Laparoscopic hysterectomy in 10 steps. J Chir (Paris), 146, 5, (Out 2009), pp. (483-491), ISSN 0021-7697.
26. Panici PB, Plotti f, Zullo MA, et al. Pelvic lymphadenectomy for cervical carcinoma: laparotomy extaperitoneal, transperitoneal or laparoscopic approach? A randomized study. Gynecol Oncol. 2006;03:859-864. [ Links ]
27. Ju W, Myung SK, Kim Y, Choi HJ, Kim SC. Comparison of laparoscopy and laparotomy for management of endometrial carcinoma: a meta-analysis. Int J Gynecol Cancer. 2009;19:400-406. [ Links ]
Endereço para correspondência | Dirección para correspondencia | Correspondence
Ana Filipa Caeiro
Hospital Prof. Dr. Fernando Fonseca
Amadora, Lisboa, Portugal
E-mail: afilipa.caeiro@gmail.com
Recebido em: 21/12/2016
Aceite para publicação: 14/02/2017