Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.22 no.1 Lisboa mar. 2014
ARTIGO ORIGINAL
Estudo comparativo da artrodese posterolateral e PLIF no tratamento da espondilolistesis degenerativa grau I ou II ? análise de 124 casos
Vânia OliveiraI, II; Ricardo SousaI, II; Luís CostaI, II; Daniel FreitasI, II; Paulo CostaI, II; J Seabra LopesI, II
I. I.C.B.A.S. Universidade do Porto. Porto. Portugal.
II. Serviço de Ortopedia e Traumatologia do Centro Hospitalar do Porto. Hospital de Santo António. Porto. Portugal.
RESUMO
Objetivo: Posterior Lumbar Interbody Fusion (PLIF) ou artrodese posterolateral (APL) são técnicas cirúrgicas válidas na espondilolistese degenerativa. Alterações biomecânicas no nível adjacente à artrodese aceleram alterações degenerativas. Na literatura discute-se o tratamento adequado. Este estudo comparativo avalia clínica, taxa de fusão, complicações, alterações degenerativas e instabilidade no nível adjacente.
Material e Métodos: Retrospectivamente foram analisadas espondilolisteses degenerativas grau I e II de Meyerding tratadas com PLIF ou APL de Janeiro 2000 a Dezembro 2010 num total de 124 doentes, 45 PLIF e 79 APL. Recorreu-se à escala visual analógica (VAS), Oswestry Disability Index (ODI) e Short Form-36 (SF-36). No PLIF foi determinada artrodese por estabelecimento de pontes ósseas estáveis. A instabilidade na APL foi definida quando osteolise adjacente aos parafusos, deslizamento ou angulação no nível da fusão.
Resultados: O follow-up foi 4.5±2.7 e 3.9±2.6 anos (1-11 anos) no PLIF e APL, respectivamente. Ocorreu fusão em 93.3% no PLIF e 74.7% na APL (p=0.008). O PLIF apresenta superioridade no VAS pós-operatório (p=0.01) e variação geral (p=0.002). O ODI pós-operatório no PLIF foi menor (p<0.001) e 2.2% permanecem com disfunção severa comparativamente com 19% na APL. O PLIF é superior em escalas do SF-36: Função Física (p=0.034), Limitação Emocional (p=0.037), Função Social (p=0.05) e Saúde Geral (p=0.02). A taxa de complicações foi 4.4% no PLIF e 12.6% na APL (p=0.2).
Ambas as técnicas desenvolveram doença do disco adjacente.
Conclusões: Em ambos os grupos verifica-se melhoria da qualidade de vida, no entanto, a médio prazo o PLIF mostra superioridade. Instabilidade pré-operatória pode ser indicativa da eleição de PLIF.
Palavras chave: Artrodese, lombar, fusão, espondilolistesis degenerativa, PLIF, instabilidade, disco intervertebral, doença do disco adjacente.
ABSTRACT
Aim: Posterolateral arthrodesis (PLA) and Posterior Lumbar Interbody Fusion (PLIF) are valid surgical techniques for degenerative spondylolisthesis. Biomechanical stress in the adjacent fusion level accelerats degenerative changes. In literature the most appropriate treatment is still debatable. This comparative study evaluates clinical outcome, fusion rate, complications and adjacent level disease.
Material and Methods: Retrospectively were analysed the Meyerding grades I and II degenerative spondylolistheses treated by PLIF or PLA between January 2000 and December 2010, in a total of 124 patients, 45 PLIF and 79 PLA.
The Visual Analogue Scale (VAS), Oswestry Disability Index (ODI) and 36-Item Short-Form General Health Survey (SF-36) were used. PLIF fusion was determined if stableshement of stable trabecular bony bridges. Instability in PLA was defined when adjacent screws osteolysis, sliding or angulation at the fusion level.
Results: The follow-up was 4.5±2.7 and 3.9±2.6 years (range 1-11 years) in PLIF and PLA, respectively. There was 93.3% PLIF fusion and 74.7% PLA (p=0.008). PLIF had superior VAS postoperatively (p=0.01) and overall decrease (p=0.002). Postoperative PLIF ODI was lower (p<0.001) and 2.2% remained with severe disability compared to 19% in PLA. The PLIF SF-36 was higher in Physical Functioning (p=0.034), Role-Emotional (p=0.037), Social Functioning (p=0.05) and General Health (p=0.02) scales. The complications rate was 4.4% in PLIF and 12.6% in PLA (p=0.2).
Adjacent disc disease developed in both techniques.
Conclusions: In both groups there was quality of life improvement but long-term PLIF has superior effective arthrodesis. Pre-operative instability may be indicative for PLIF election.
Key words: Arthrodesis, lumbar, fusion, degenerative spondylolisthesis, PLIF, instability, intervertebral disc, adjacent segment disc disease.
INTRODUÇÃO
A espondilolistesis degenerativa (ED) associa-se a doença degenerativa do disco intervertebral, com diminuição da altura do disco, laxidez ligamentar, orientação sagital anormal e alterações artríticas facetárias, o que diminuiu a resistência ao deslocamento de uma vértebra sobre outra e frequente desenvolvimento unisegmental de canal estreito instável, com predomínio em L4-L5. Um ângulo sagital facetário superior a 45º em L4-L5 apresenta probabilidade 25 vezes maior de desenvolver espondilolistesis degenerativa1. A diminuição da altura do disco e aumento do índice lombar estão definidos como factores independentes da espondilolistesis degenerativa2.
Independentemente do factor desencadeante ser a discopatia ou alterações artríticas das facetas articulares, ambos conduzem à instabilidade segmentar pelo desenvolvimento de um processo degenerativo contínuo, com hipertrofia ligamentar e deformidade de rotação e translação.
O tratamento cirúrgico considera-se quando o tratamento conservador falha, com dor incapacitante ou défices neurológicos progressivos. Quando indicado, visa a estabilidade, descompressão neurológica, correção do alinhamento rotacional e translacional e lordose fisiológica. A artrodese posterolateral (APL) e a artrodese circunferencial Posterior Lumbar Interbody Fusion (PLIF) são duas técnicas válidas.
Não existe consenso na literatura de qual das técnicas é superior e o tratamento mais eficaz para estes doentes continua em investigação. Tornou-se frequente proceder a descompressão neurológica e instrumentação pedicular posterior com ou sem fusão intervertebral mas os resultados não são homogéneos. Vários estudos compararam os resultados destas 2 técnicas mas as indicações adequadas a cada uma não estão determinadas3.
A descompressão neurológica visa os sintomas de radiculopatia e claudicação neurológica enquanto a fusão segmentar trata a lombalgia pela estabilidade atingida4. A consolidação associa-se a melhores resultados a longo prazo em relação a descompressão neurológica isolada. O estudo de Mokhtar et al. 20105 demonstra que a consolidação pode repor o nível de qualidade de vida do doente em relação ao estimado para a sua idade na população geral.
A fusão como tratamento da instabilidade lombar apresenta resultados satisfatórios em 76-93% dos casos6. O estudo de Suk et al. 19977 apresenta resultados bons ou muito bons em 90% após PLIF e APL mas verificam 7.5% de pseudartrose após APL comparativamente com 0% no PLIF. Já Nork et al. 19998 obtiveram taxa de consolidação de 93% com resultado do SF-36 satisfatório em 93%. Delgado et al. 20089 verificaram uma média de 47.7 pontos no SF-36 quando artrodese circunferencial e 38.4 na APL, e Bridwell et al. 199310 apresentam resultados funcionais superiores quando ocorre consolidação.
A artrodese de 360º permite estabilidade biomecânica imediata o que aumenta a probabilidade de artrodese eficaz, e a colocação de enxerto ósseo reforça a estabilidade e promove a consolidação11. Além da taxa superior de consolidação, o PLIF restaura a altura do disco e consequentemente a lordose segmentar.
Na ED verifica-se perda da lordose lombar distal e aumento proximal, com verticalização do sacro. O tilt pélvico e o slope do sacro são parâmetros que definem a orientação pélvica. A incidência pélvica é considerada uma constante, independente da orientação espacial da pélvis. Na população geral verifica-se grande variabilidade no alinhamento espinopélvico. De acordo com estudos prévios como o de Barrey et al. 200712 uma incidência pélvica aumentada (≥60º) associa-se significativamente a ED ocorrendo nestes doentes em associação a diminuição do slope sacral, perda de lordose e aumento de backtilt pélvico. O desequilíbrio sagital aumenta o stress biomecânico nas facetas e acelera alterações artríticas o que sugere a influência na etiologia da ED. Também outros autores como Barrey et al 200712 e Kim et al. 201113 verificam esta relação entre o balanço sagital e o outcome clínico em casos de ED lombar o que sugere a importância de quantificar os parâmetros espinopélvicos para promover um tilt pélvico adequado aquando do procedimento de artrodese na ED.
Por outro lado, a longo prazo a artrodese segmentar aumenta o stress biomecânico nos níveis adjacentes levando a hipermobilidade, sobrecarga facetaria e perda da lordose segmentar, acelerando alterações degenerativas. Trata-se de um processo dependente no tempo e com incidência variável de 7% a 2.4 anos e 45% a 33 anos14. Na literatura, o desenvolvimento da doença degenerativa do nível adjacente não é constante e tanto ocorre frequentemente como 50% no estudo de Luk et al. 200315 como em 30% a 5 anos14.
A artrodese extensa com instrumentação rígida tem maior probabilidade de desenvolver doença do nível adjacente6. Outros factores de risco associados são a perda da lordose lombar e destruição do ligamento supra-espinhoso, iatrogenia das facetas articulares superiores aquando da inserção de parafuso pedicular, orientação facetária, balanço sagital, discopatia prévia e alterações de pressão no disco6.
Neste contexto, os autores propuseram-se conduzir um estudo comparativo entre APL e PLIF, avaliando resultados clínicos, taxa de consolidação, complicações e alterações degenerativas no nível adjacente.
MATERIAL E MÉTODOS
Foram analisados, retrospectivamente, doentes com ED grau I ou II de Meyerding, submetidos a APL ou PLIF entre Janeiro de 2000 e Dezembro de 2010, com um total de 124 doentes, 45 PLIF e 79 APL.
A artrodese limitou-se a 1 ou 2 níveis em todos os doentes. Em ambos os grupos procedeu-se a descompressão neurológica e instrumentação pedicular posterior. No grupo de PLIF após laminectomia efectuou-se discectomia com interposição de cages PEEK. Usou-se sempre autoenxerto de ilíaco para promover a artrodese.
Clinicamente foi avaliada a dor através da Escala Visual Analógica (VAS) e défices neurológicos. Para a avaliação funcional recorreu-se ao Oswestry Disability Index (ODI), uma escala de 100-pontos, com a pontuação maior a indicar sintomas mais severos e incapacitantes. Foi ainda avaliada a saúde mental e física através do 36-Item Short-Form General Health Survey (SF-36) a visar a dor corporal e função física (100-pontos com 8-escalas, com maior pontuação a indicar sintomas menos severos).
Imagiologicamente, recorreu-se a radiografias estáticas de face e perfil e dinâmicas de perfil, com hiperflexão e hiperextensão, sendo esta avaliação cega e independente para determinar consolidação, instabilidade e alterações degenerativas no nível adjacente. Definiu-se consolidação quando verificadas pontes ósseas entre 2 vértebras no PLIF (Figuras 1 e 2) enquanto na APL baseou-se no reforço trabecular de massas bilateral e na ausência de instabilidade. Neste caso, a pseudartrose foi determinada quando deslocamento ou angulação no nível de artrodese, associado a osteólise adjacente aos parafusos pediculares (Figuras 3 e 4).
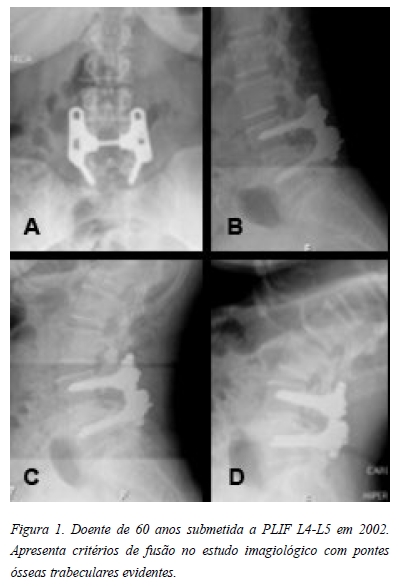
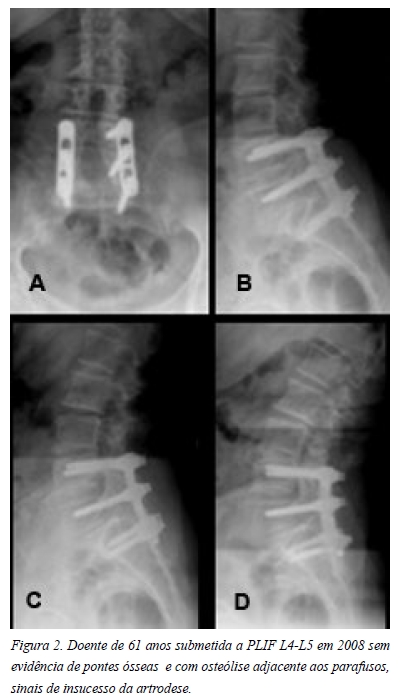
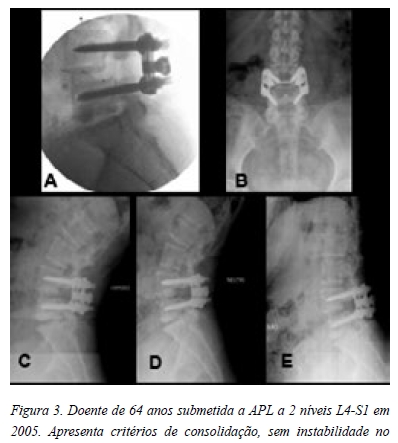
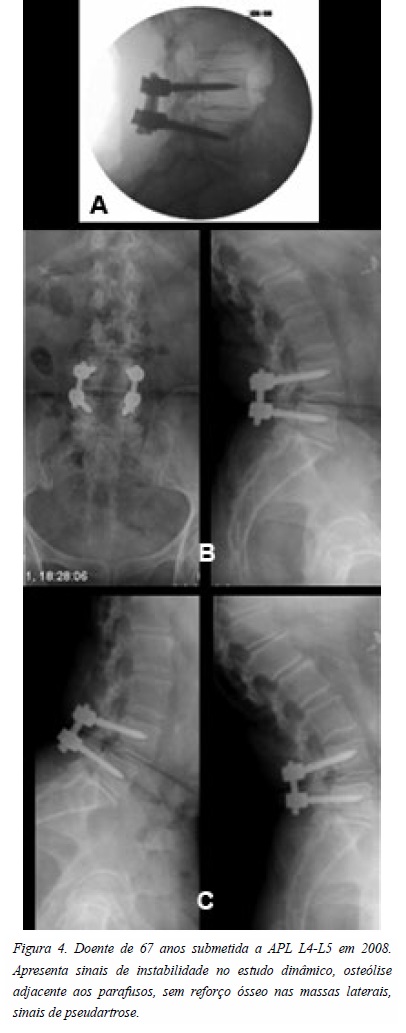
Relativamente ao nível adjacente, foi analisada discopatia através da diminuição da altura do disco em perfil e a instabilidade determinada quando deslocamento superior a 4mm ou angulação acima de 10º.
No mínimo a avaliação do doente ocorreu aos 12 meses de pós-operatório.
Os resultados foram analisados estatisticamente com SPSS® 20 Statistics software aplicando o Chi-Square, Mann-Whitney e t-Student Tests para comparar as variáveis dos 2 grupos. O nível de significância estatística foi p<0.05.
RESULTADOS
A Tabela1 apresenta os resultados descritivos.
A idade média no PLIF foi 58.5±10.5 (40-77) anos e na APL 64±11.8 (40-80) anos. O seguimento foi em média 4.5±2.7 anos no PLIF e 3.9±2.6 anos na APL, com o intervalo de 1 a 11 anos em ambos. Nos 2 grupos verificou-se uma distribuição idêntica com predomínio feminino, a maioria no nível L4-L5 e ED grau I.
A consolidação ocorreu em 42 (93.3%) no PLIF e 59 (74.7%) na APL.
Verificou-se discopatia do nível adjacente em 22 (48.9%) casos do PLIF e 30 (37.9%) doentes da APL, enquanto a instabilidade do nível adjacente ocorreu em 13.8% no PLIF comparativamente com 43.1% na APL. No conjunto, as alterações degenerativas do nível adjacente não foram significativamente diferentes em ambas as técnicas (p=0.49).
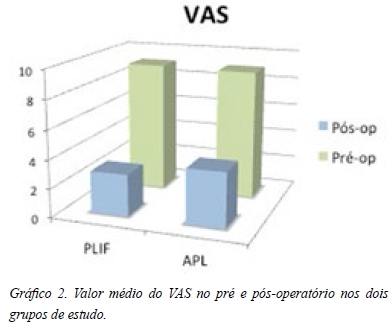
A lombalgia e radiculopatia foram avaliadas pelo VAS que reduziu em média de 9.1/10 para 2.9/10 no PLIF, e de 9/10 para 3.8/10 no follow-up final na APL (Gráficos 1 e 2).
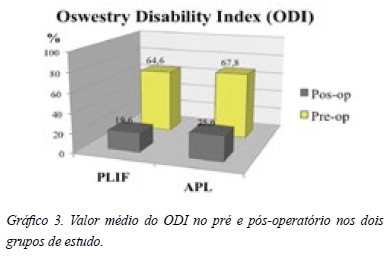
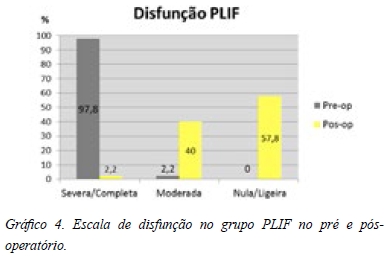
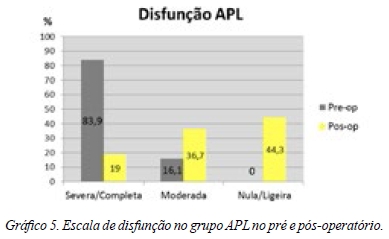
A média pré-operatória obtida no ODI foi 64.6% melhorando no pós-operatório para 19.6% no PLIF enquanto na APL passou de 67.8% para 25.6%. Verificou-se ainda que a maioria de 97.8% do PLIF variou de disfunção severa/completa para 57.8% com disfunção nula/ligeira, permanecendo 2.2% com incapacidade severa. Após APL, de 83.9% com disfunção severa/completa passou para 44.3% com disfunção nula/ligeira, permanecendo, no entanto, 19% com incapacidade severa/completa (Gráficos 3 a 5).
Quanto ao SF-36, verificou-se uma significativa superioridade após PLIF nas escalas de limitação emocional (p=0.037), função social (p=0.05), função física (p=0.034) e saúde geral (p=0.024) (Tabela 2).
No grupo do PLIF, foram re-operados 2 doentes (4.4%) enquanto na APL 10 doentes (12.6%) apresentaram complicações. No grupo da APL ocorreram 6 infecções agudas (7.6%), a maioria por Staphylococcus aureus meticilino resistente (MRSA) sendo que 4 destes doentes responderam a antibioterapia isolada e em 2 casos foi associada extração do material; 2 doentes (2.5%) apresentaram 1 parafuso pedicular mal posicionado pelo que foi recolocado; 1 doente (1.3%) com dor persistente na área de instrumentação resolveu quando submetido a extração do material 2 anos após cirurgia; e um doente (1.3%) com pseudartrose sintomática foi submetido aos 2 anos de pós-operatório a revisão cirúrgica eficaz com recurso a autoenxerto de ilíaco. Comparativamente, no grupo do PLIF um doente (2.2%) desenvolveu escoliose do adulto após 9 anos e foi feita revisão cirúrgica com extensão da artrodese; e um doente (2.2%) apresentou fractura pedicular com reconstrução imediata de sucesso.
DISCUSSÃO
O presente estudo tem limitações inerentes a ser retrospectivo. Além disso, a avaliação da consolidação deveria ser precisa com o recurso a TAC em todos os doentes. Apesar de terem sido assegurados os critérios da classificação radiológica de fusão BSF-3 para o PLIF e Lenke estadio A para APL, para os estadios radiológicos intermédios apenas a TAC é adequada16. A APL apresentou maior instabilidade que o PLIF.
Sabe-se que o centro de rotação da coluna vertebral não é estático, com o movimento existem diferentes pontos de carga axial, e que o disco intervertebral e plataforma do corpo vertebral têm elevada responsabilidade na absorção de carga. A reconstrução da coluna anterior após discectomia é importante uma vez que 80% das forças compressivas, de torsão e cisalhamento são transmitidas através da coluna anterior11. A artrodese eficaz alivia a dor induzida pela instabilidade mas não a dor discogénica6. Segundo Axelsson et al. 200716 a doença do nível adjacente não é um achado generalizado e não se correlaciona com os sintomas e o mesmo é reforçado por Liao et al. 20096 concluindo que esta ocorre mais frequentemente mas que não se correlaciona com os sintomas. Neste estudo, a doença degenerativa do disco adjacente não é constante e baseou-se na avaliação radiológica e não no recurso a RMN para avaliação de discopatia. Apesar das alterações degenerativas se verificarem em ambos os grupos não foi significativa a diferença (p=0.49) e não se relacionou com a clínica.
A taxa de complicações foi reduzida, não sendo significativamente diferente entre os grupos (p=0.2) e apesar de no PLIF ser expectável uma taxa superior esta ocorreu na APL em contexto de infecções.
A descompressão neurológica tem maior impacto na radiculopatia17 enquanto a estabilidade proporcionada pela artrodese permite melhoria da lombalgia e da função em ambas as técnicas. O PLIF apresenta reduzida taxa de pseudartrose. Estudos publicados como o prospectivo de Kornblum et al. 200419 verificam que na ED a consolidação apresenta melhores resultados clínicos a longo prazo sendo excelente ou bom em 86% comparativamente com 56% no grupo de pseudartrose. Nesta mesma perspectiva, também Ghogawala et al. 200420 concluíram que a consolidação se associa a superioridade funcional.
Comparando o tipo de artrodese, posterolateral ou circunferencial 360º, os resultados clínicos e subjetivos são melhores com a artrodese circunferencial7, 10, 21, 22.
Na tentativa de aumentar a taxa de consolidação sem complicações foram usadas proteínas morfogenéticas mas os custos associados são demasiado elevados4. No caso da instrumentação com estabilização dinâmica, sem fusão, foi introduzida como alternativa de acordo com a teoria de pseudartrose como factor protetor da doença do nível adjacente que é suportada pela evidência da artrodese não se correlacionar com a clínica. Assim, a pseudartrose ou técnicas dinâmicas são defendidas para reduzir a doença do nível adjacente23. O estudo de Kaner et al. 201024 defende a técnica dinâmica como alternativa à artrodese e Liao et al. 201126 compararam com a fusão posterolateral lombar (PLF) e verificaram maior doença degenerativa do nível adjacente no PLF. Por outro lado, autores como Lawhorn et al. 200926 defendem que a instabilidade é contraindicação para instrumentação dinâmica e Lee et al. 201127 conclui que esta pode ser uma alternativa à artrodese apenas na ED grau I que não requer redução e reposição da lordose.
Em alternativa há autores que defendem na ED grau I com mínima redução da altura do disco ou tropismo facetário coronal proceder a artroplastia por preservar a lordose e mobilidade segmentar em 80% dos doentes28. Quando comparam artroplastia com artrodese, Delamarter et al. 2003 não verificam diferenças nos resultados aos 6 meses de follow-up29.
Segundo Gehrchen et al. 200230 os factores significativos associados a bons resultados são o sexo masculino, ser previamente trabalhador ativo e não-fumador mas não determinaram co-morbilidades ou o balanço sagital do doente.
Pode-se recorrer à instabilidade segmentar pré-operatória para eleger o PLIF3. Além disso, Ito et al. 200931 analisaram artefactos da atividade muscular paravertebral e abdominal e determinaram biomecanicamente zonas neutras (ZN) na doença degenerativa lombar correspondendo a mais de 2mm/N e concluíram que a fusão segmentar não é sempre necessária uma vez que os segmentos com espondilolistesis não apresentam sempre instabilidade e, por isso, os cirurgiões poderiam determinar através das ZN em que casos a artrodese estaria indicada. No entanto, são necessários mais estudos nesta área para determinar o valor de cut off.
No entanto, todos estes procedimentos parecem ser apenas paliativos, uma vez estabelecida a discopatia é desencadeado todo um processo degenerativo contínuo e irreversível, descrito por Kirkaldy-Willis na década de 70, que apenas será interrompido efetivamente com a regeneração do disco e decorre investigação nesta área. No futuro, talvez se possa fazer prevenção degenerativa com base em avanços genéticos e, no caso da teoria das alterações artríticas facetárias como factor desencadeante, a detecção de orientação sagital anormal das facetas poderá prevenir a doença degenerativa do disco, desenvolvimento de espondilolistesis e avanço do processo degenerativo sintomático.
Alguns doentes apresentam apenas alivio parcial ou intermitente da dor. A consolidação não se correlaciona com todos os sintomas e a doença do nível adjacente não é generalizada após artrodese segmentar. Ambas as técnicas avaliadas melhoram a qualidade de vida destes doentes mas o PLIF apresenta artrodese mais efetiva na ED de baixo grau.
CONCLUSÃO
A consolidação associa-se a melhores resultados clínicos mas esta correlação enfraquece a longo prazo e a fusão é um factor de risco para a doença degenerativa adjacente. No entanto, esta não se verifica ser generalizada, progride em ambas as técnicas sem diferença significativa e não se correlaciona com a clínica.
O PLIF permite maior estabilidade com elevada consolidação e melhoria da dor e função. Em ambos os grupos a qualidade de vida dos doentes melhora, no entanto, a longo prazo o PLIF apresenta artrodese mais eficaz na espondilolistesis degenerativa grau I ou II de Meyerding. Em última análise, este estudo suporta a teoria de que o processo degenerativo individual terá um papel mais predominante na doença do nível adjacente do que a fusão segmentar por si só.
Agradecimentos: Os autores agradecem aos Técnicos do Departamento de Radiologia do Centro Hospitalar do Porto, destacados na Ortopedia, pela colaboração e trabalho de equipa.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Boden SD. Orientation of the lumbar facet joints: association with degenerative disc disease. J Bone Joint Surg (AM). 1996; 78 (3): 403-411 [ Links ]
2. Chen IR, Wei TS. Disc height and lumbar index as independent predictors of degenerative spondylolisthesis in middle-aged women with low back pain. Spine (Phila Pa 1976). 2009 ; 34 (13): 1402-1409 [ Links ]
3. Ha KY. Comparison of posterolateral fusion with and without additional posterior lumbar interbody fusion for degenerative lumbar spondylolisthesis. J Spinal Disord Tech. 2008; 21 (4): 229-234 [ Links ]
4. Sengupta DK, Herkowitz HN. Degenerative spondylolisthesis: review of current trends and controversies. Spine (Phila Pa 1976). 2005; 30 (6 Suppl): 71-81 [ Links ]
5. Mokhtar SA. Health-related quality of life: a comparison of outcomes after lumbar fusion for degenerative spondylolisthesis with large joint replacement surgery and population norms. Spine J. 2010; 10 (4): 306-312 [ Links ]
6. Liao JC. Outcome of the L5-S1 segment after posterior instrumented spinal surgery in degenerative lumbar diseases. Chang Gung Med J. 2009; 32 (1): 81-88 [ Links ]
7. Suk SI, Lee CK, Kim WJ. Adding posterior lumbar interbody fusion to pedicle screw fixation and posterolateral fusion after decompression in spondylolytic spondylolisthesis. Spine. 1997; 22: 210-219 [ Links ]
8. Nork SE, Hu SS, Workman KL, Glazer PA, Bradford DS. Patient outcomes after decompression and instrumented posterior spinal fusion for degenerative spondylolisthesis. Spine (Phila Pa 1976). 1999 Mar 15; 24 (6): 561-569
9. García Delgado I, García Fernández C, Lópiz Morales Y. Espondilolistesis degenerativas: fusión a un nivel vertebral. Revista Española de Cirugía Ortopédica y Traumatología. 2008; 52 (06): 381-385 [ Links ]
10. Bridwell KH, Sedgewick TA, O'Brien MF, Lenke LG, Baldus C. The role of fusion and instrumentation in the treatment of degenerative spondylolisthesis with spinal stenosis. J Spinal Disord. 1993; 6 (6): 461-472 [ Links ]
11. Yan DL, Pei F, Li J, Soo C. Comparative study of PILF and TLIF treatment in adult degenerative spondylolisthesis. Eur Spine J. 2008; 17 (10): 1311-1316 [ Links ]
12. Barrey C, Jund J, Noseda O, Roussouly P. Sagittal balance of the pelvis-spine complex and lumbar degenerative diseases. A comparative study about 85 cases. Eur Spine J. 2007; 16 (9): 1459-1467 [ Links ]
13. Kim MK. The impact of sagittal balance on clinical results after posterior interbody fusion for patients with degenerative spondylolisthesis: a pilot study. BMC Musculoskelet Disord. 2011; 12: 69 [ Links ]
14. Rahm MD, Hall BB. Adjacent-segment degeneration after lumbar fusion with instrumentation: a retrospective study. J Spinal Dis. 1996; 9 (5): 392-400 [ Links ]
15. Luk KDK, Chow DHK, Holmes A. Vertical instability in spondylolisthesis. Spine. 2003; 28: 819-827 [ Links ]
16. Herkowitz HN. Degenerative lumbar spondylolisthesis: a surgeon's perspective of 30 years in practice. Spine J. 2010; 10: 916-917 [ Links ]
17. Axelsson P, Johnsson R, Strömqvist B. Adjacent segment hypermobility after lumbar spine fusion: no association with progressive degeneration of the segment 5 years after surgery. Acta Orthop. 2007; 78 (6): 834-839 [ Links ]
18. Liu HY, Qian YL. Surgical treatment of multilevel lumbar degenerative spondylolisthesis (Article in Chinese). Zhonghua Wai Ke Za Zhi. 2010; 48 (1): 26-30 [ Links ]
19. Kornblum MB. Degenerative lumbar spondylolisthesis with spinal stenosis: a prospective long-term study comparing fusion and pseudarthrosis. Spine (Phila Pa 1976). 2004; 29 (7): 726-733 [ Links ]
20. Ghogawala Z. Prospective outcomes evaluation after decompression with or without instrumented fusion for lumbar stenosis and degenerative Grade I spondylolisthesis. J Neurosurg Spine. 2004; 1 (3): 267-272 [ Links ]
21. Parker SL, Adogwa O. Utility of minimum clinically important difference in assessing pain, disability, and health state after transforaminal lumbar interbody fusion for degenerative lumbar spondylolisthesis. J Neurosurg Spine. 2011; 14 (5): 598-604 [ Links ]
22. Pearson A, Blood E. Predominant leg pain is associated with better surgical outcomes in degenerative spondylolisthesis and spinal stenosis: results from the Spine Patient Outcomes Research Trial (SPORT). Spine (Phila Pa 1976). 2011; 36 (3): 219-229 [ Links ]
23. Herkowitz HN. Degenerative lumbar spondylolisthesis: evolution of surgical management. Spine J. 2009; 9 (7): 605-606 [ Links ]
24. Kaner T. Comparison of posterior dynamic and posterior rigid transpedicular stabilization with fusion to treat degenerative spondylolisthesis. Orthopedics. 2010; 33 (5) [ Links ]
25. Liao JC. Surgical Outcomes of Degenerative Spondylolisthesis With L5-S1 Disc Degeneration: Comparison Between Lumbar Floating Fusion and Lumbosacral Fusion at a Minimum 5-Year Follow-up. Spine (Phila Pa 1976). 2011; 36 (19): 1600-1607 [ Links ]
26. Lawhorne TW 3rd. Treatment of degenerative spondylolisthesis: potential impact of dynamic stabilization based on imaging analysis. Eur Spine J. 2009; 18 (6): 815-822 [ Links ]
27. Lee SH. Factors affecting clinical outcomes in treating patients with grade 1 degenerative spondylolisthesis using interspinous soft stabilization with a tension band system: a minimum 5-year follow-up. Spine (Phila Pa 1976). 2011; 37 (7): 563-572 [ Links ]
28. Okuyama K, Kido T. PLIF with a titanium cage and excised facet joint bone for degenerative spondylolisthesis--in augmentation with a pedicle screw. J Spinal Disord Tech. 2007; 20 (1): 53-59 [ Links ]
29. Delamarter RB, Fribourg DM, Kanim LE. ProDisc artificial total lumbar disc replacement: introduction and early results from the United States clinical trial. Spine. 2003; 28: 167-175 [ Links ]
30. Gehrchen PM. No difference in clinical outcome after posterolateral lumbar fusion between patients with isthmic spondylolisthesis and those with degenerative disc disease using pedicle screw instrumentation:a comparative study of 112 patients with 4 years of folow-up. Eur Spine J. 2002; 11 (5): 423-427 [ Links ]
31. Ito K. Reviewer's comments concerning "Biomechanical evaluation of segmental instability in degenerative lumbar spondylolisthesis" by K. Hasegawa et al. Eur Spine J. 2009; 18 (4): 471-472 [ Links ]
Conflito de interesse:
Nada a declarar.
Vânia Oliveira
Centro Hospitalar do Porto
Hospital Santo António
Largo Prof. Abel Salazar
4099-001 Porto
Portugal
vaniacoliveira@gmail.com
Data de Submissão: 2013-10-17
Data de Revisão: 2014-03-03
Data de Aceitação: 2014-03-03














