Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Ortopedia e Traumatologia
versão impressa ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.21 no.3 Lisboa set. 2013
ARTIGO ORIGINAL
Disestesia peri-incisional após reconstrução do ligamento cruzado anterior. Comparação entre dois diferentes tipos de enxerto
Eduardo TemponiI; Lúcio JúniorI; Luiz SoaresI; Matheus GonçalvesI; Marcos LeiteI; Otávio JúniorI
I. Hospital Madre Teresa de Belo Horizonte. Brasil.
RESUMO
Objetivo: Comparar a prevalência, o tempo de duração, tipo e localização topográfica da disestesia peri-incisional após reconstrução do ligamento cruzado anterior utilizando dois tipos de enxertos autólogos: Terço central do tendão patelar e tendões flexores. Material e métodos: 216 procedimentos foram divididos em dois grupos: Grupo A – reconstrução com terço central do tendão patelar e Grupo B – tendões flexores. Em 111 procedimentos utilizou-se o tendão patelar e em 105 tendões flexores. O sexo masculino (80.2%) foi o mais prevalente, assim como o lado direito (59.4%), com seguimento de 24,4±12 meses. Todos pacientes foram avaliados quanto à topografia, duração dos sintomas e presença da disestesia segundo Escala de Highet.
Resultados: Dos 216 joelhos analisados, em 59.3% houve algum grau de disestesia. O grupo A apresentou disestesia em 66 joelhos (59.5%) e o grupo B em 62 joelhos (59%) (n.s.). No grupo A a porção lateral do joelho foi o local mais comum de disestesia (33.3%) ao contrário do grupo B em que ocorreu na porção inferior (56.4%). Segundo a Escala de Highet, todos os pacientes com alteração sensitiva do grupo A apresentaram Highet S2, já para os pacientes do grupo B, sete pacientes apresentaram Highet S1 e um Highet S0, com os demais (54 pacientes) Highet S2. Dos pacientes assintomáticos, 18 do grupo A relataram presença desse sintoma em algum momento do pós-operatório e três do grupo B tiveram o mesmo relato.
Conclusão: De acordo com o presente estudo não houve diferença estatística na prevalência da disestesia peri-incisional entre as técnicas de reconstrução do ligamento cruzado anterior.
Palavras chave: Joelho, ligamento cruzado anterior, disestesia.
ABSTRACT
Objective: To compare the prevalence, duration, type and topographic location of peri-incisional dysesthesia after anterior cruciate ligament reconstruction using two types of autologous grafts: central third of patellar tendon and hamstrings (semitendinosus and gracilis).
Material and Methods: 216 procedures were divided into two groups: Group A - reconstruction with the central third of the patellar tendon and Group B - flexor tendons. In 111 procedures used the patellar tendon and flexor tendons in 105. The male (80.2%) was the most prevalent, and the right side (59.4%), with follow-up of 24.4 ± 12 months. All patients were evaluated according to topography, duration of symptoms and presence of dysesthesia second Highet Scale. RESULTS: Of the 216 knees evaluated in 59.3% there was some degree of dysesthesia. Group A showed dysesthesia in 66 knees (59.5%) and group B in 62 knees (59%) (ns). In group A the lateral portion of the knee was the most common site of dysesthesia (33.3%) as opposed to group B that occurred in the lower portion (56.4%). According to Highet Scale, all patients with sensitive alteration in group A showed Highet S2, while for patients in group B, seven patients had Highet S1 and S0 Highet, with the other (54 patients) Highet S2. Among asymptomatic patients, 18 in group A reported presence of this symptom at some point after surgery and three group B had the same story.
Conclusion: According to this study there was no statistical difference in the prevalence of peri-incisional dysesthesia between techniques for anterior cruciate ligament reconstruction.
Key words: Knee, anterior cruciate ligament, dysesthesia.
INTRODUÇÃO
A cirurgia de reconstrução do ligamento cruzado anterior (LCA) do joelho é procedimento estabelecido na literatura[1]. Estima-se que 200.000 cirurgias de reconstrução do LCA sejam realizadas anualmente nos EUA[1,2]. As possibilidades técnicas são variadas com diferentes tipos de substitutos[3]. Das opções autólogas é descrito o uso dos tendões dos músculos flexores do joelho (semitendinoso e grácil {ST-G}) [4], o terço central do tendão patelar (TP)[5], do tendão do quadríceps (TQ)[6] ou a porção anterior do tendão fibular longo (FL)[7].
O terço central do TP e o ST-G são os mais freqüentemente utilizados[8-10]. Não existe consenso quanto à superioridade de um ou de outro. Líden et al. publicaram estudo comparativo entre as duas técnicas com um seguimento médio de 7 anos mostrando similaridade entre complicações e resultados funcionais[11]. Das complicações descritas após a reconstrução do LCA com enxertos autólogos destacam-se aquelas envolvendo a área doadora[12]. Uma das complicações descritas é a disestesia periincisional[12-18] Até o presente momento poucos são os trabalhos avaliando sua presença[11,12].
O objetivo desse estudo é comparar a prevalência da disestesia peri-incisional, seu tempo de duração, tipo e localização topográfica em dois grupos de pacientes submetidos à reconstrução do LCA utilizando TP ou ST-G.
MATERIAL E MÉTODOS
Foram avaliados 202 pacientes (216 joelhos) submetidos à reconstrução artroscópica do LCA do joelho com TP e ST-G no Hospital Madre Teresa de Belo Horizonte entre 2008 e 2011 pelo autor sênior. A escolha do enxerto foi aleatória. Como critérios de inclusão consideraram-se pacientes com indicação de reconstrução do LCA e como critérios de exclusão pacientes com cirurgias prévias no joelho, déficits neurológicos, dificuldade de compreensão e incapacidade de resposta aos quesitos da pesquisa.
Os pacientes foram divididos em dois grupos com base no tipo de enxerto utilizado para reconstrução do LCA: Grupo A - enxerto retirado do terço central do tendão patelar e Grupo B – enxerto retirado dos tendões flexores (ST-G). Dos 216 procedimentos realizados, em 111 utilizou-se o tendão patelar e em 105 os tendões flexores. O sexo masculino (162 pacientes – 80.2%) foi o mais prevalente, assim como o lado direito (129 joelhos – 59.7%), este seguido pelo lado esquerdo em 87 (40.3%) joelhos e por ambos os joelhos em nove pacientes. A média de idade para o grupo A foi de 34.7±4.5 anos (variando entre 16 e 58 anos) e para o grupo B foi de 32.4 ± 6.9 anos (variando entre 17 e 51 anos). O tempo de seguimento médio foi de 24.4 ± 12 meses (variando entre 12 e 48 meses).
Os pacientes foram avaliados durante as consultas pós-operatóras subsequentes. Eram então solicitados a tocar a região peri-incisional e a partir daí fornecerem informações relativas à perceção sensitiva local. Quando presente, a disestesia era caracterizada quanto à localização (superior, inferior, lateral ou medial) e ao tipo (segundo a Escala de Highet). Os pacientes foram ainda questionados se, em algum momento do pósoperatório, a disestesia esteve presente e quando houve sua resolução. Teste piloto realizado antes da coleta de dados não sugeriu perda significativa da precisão das informações por parte dos pacientes.
Com base nestas informações os pacientes foram classificados segundo a Escala de Highet[18]:
S0: anestesia;
S1: sensibilidade profunda preservada;
S2: sensibilidade dolorosa e tátil preservada com disestesia;
S3: sensibilidade dolorosa e tátil preservada sem disestesia;
S4: sensibilidade discriminativa presente e
S5: sensibilidade normal.
O estudo foi submetido e aprovado pela Comissão de Ética e Pesquisae o consentimento informado foi obtido de cada participante. Nenhum incentivo financeiro foi oferecido aos participantes para participação neste estudo.
A análise estatística foi realizada usando o programa Epi Info 2000 (Centers for Disease Control and Prevention, Atlanta, GA, USA). Todos os dados foram testados quanto à distribuição normal usando o teste de Shapiro-Wilk. Resultados descritivos eram avaliados quanto à média e desvio padrão. Psteriormente foram comparados usando o teste para duas proporções no software Minitab versão 14[19]. O nível de significância foi definido como P<0.05 para todos os testes.
RESULTADOS
Dos 216 joelhos analisados, em 59.3% (128 joelhos) houve algum grau de disestesia, e em 40.7% dos pacientes não houve relato deste sintoma. Quando analisados separadamente, encontrou- se 66 joelhos (59.5%) com disestesia no Grupo A e 62 joelhos (59%) com o mesmo sintoma no grupo B (n.s.).
A distribuição quanto à topografia da disestesia se deu conforme a Figura 1. No grupo A observaram-se casos com disestesia em mais de uma localização. Das localizações associadas, observou-se disestesia lateral e inferior em quatro joelhos, lateral e medial em três, lateral e superior em dois e apenas um paciente apresentou disestesia nas quatro regiões do joelho. Não houve disestesia em mais de uma topografia no grupo B.
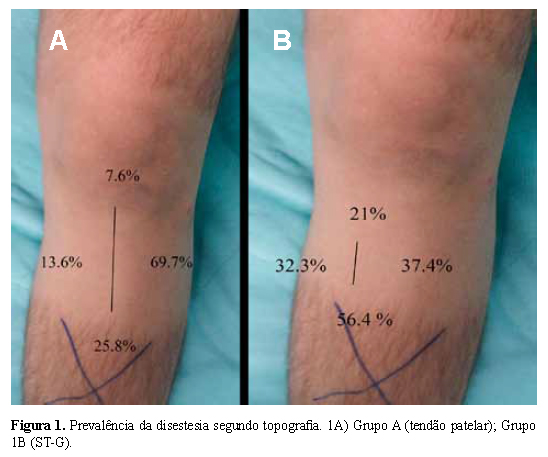
Segundo a Escala de Highet, todos os pacientes com alteração sensitiva do grupo A apresentaram Highet S2, já para os pacientes do grupo B, sete pacientes apresentaram Highet S1 e um paciente Highet S0, com os demais (54 pacientes) S2. Dos assintomáticos, 18 pacientes operados com TP relataram presença desse sintoma em algum momento do pós-operatório com resolução espontânea variando entre um e 24 meses (média de 12.27 meses). Três pacientes operados com ST-G relataram presença temporária de disestesia, com tempo de resolução variando entre um e 12 meses (média de 5.3 meses).
DISCUSSÃO
Poucos são os trabalhos comparando TP e ST-G quanto à disestesia após reconstrução do LCA[11,12). A perda parcial ou total de sensibilidade na área doadora após a reconstrução do LCA decorre da lesão de um ou mais ramos infrapatelares do nervo safeno[20]. Segundo Horner e Dellon a seqüência de recuperação da lesão do nervo periférico se dá inicialmente pela recuperação da dor e sensação térmica e por último a sensibilidade tátil[21]. Essa recuperação pode levar poucos dias ou até vários meses[11]. Encontramos tempo médio maior para recuperação da disestesia no grupo A (12.7 meses) em relação ao grupo B (5.3 meses). Essa diferença pode estar relacionada ao dano de maior número de ramos do nervo safeno quando da retirada do terço central do tendão patelar[21,22].
Busam et al [16] e Cohen et al[23] descreveram a lesão de ramos do nervo safeno como complicação possível após a reconstrução do LCA, contudo nenhum deles descreveu sua prevalência. Mochida et al. mostraram a diminuição da sensibilidade peri incisional em 22% dos pacientes submetidos a cirurgias artroscópicas simples[24]. Mirzatolooei et al.tentaram preservar os ramos do nervo safeno através de dissecção meticulosa e obtiveram taxas inferiores de disestesia quando conseguiam isolar algum ramo desse nervo na reconstrução do LCA com ST-G (20.5% versus 48.9%)[13]. Hantes et al. mostraram maior prevalência de disestesia em pacientes operados com enxertos de tendões flexores (54%) em relação aos pacientes operados com tendão patelar (30%)[12]. Papastergiou et al. encontraram taxas menores de disestesia (39.7%) com STG quando comparado ao TP[15]. Em nosso estudo, dos 216 joelhos analisados, em 59.3% houve algum grau de disestesia, não existindo, contudo, diferença significativa quando analisado grupo utilizando tendão patelar (59.5%) com grupo utilizando tendões flexores (59%).
Alguns autores tentaram relacionar a disestesia com o tipo de incisão. Portland et al. relacionaram a disestesia com o tipo de incisão (vertical ou horizontal) na retirada do TP. Encontraram piores resultados com a incisão vertical (59%) quando comparada com a horizontal (43%)[14]. Papastergiou et al. encontraram resultados semelhantes[15]. O tipo de enxerto e consequentemente o tipo de incisão utilizada para sua obtenção parecem ser determinantes para a presença de disestesia peri-incisional.
Quanto à topografia da disestesia, a prevalência tem relação direta com a anatomia, uma vez que a porção superior das incisões (onde se observou menor número de pacientes com disestesia nos dois grupos) parece não fazer parte da área de inervação do nervo safeno. Apesar disso, Mirzatolooei et al. não conseguiram identificar esses ramos em todas as tentativas de dissecção dos mesmos[13]. Estudos anatômicos são necessários para avaliar a localização dos ramos e suas variações, sua relação com o tamanho da incisão e suas implicações na prevalência da disestesia após reconstrução do LCA.
Esse estudo apresenta algumas limitações. A primeira que a falta de avaliação da sensibilidade no pré- operatório poderia tornar os achados pouco confiáveis. A segunda relacionada ao fato de que as informações colhidas dependeriam diretamente do entendimento por parte dos pacientes e indicação correta da disestesia. Apesar deste importante viés, teste piloto realizado antes da coleta de dados não sugeriu perda significativa da precisão das informações.
CONCLUSÃO
De acordo com o presente estudo não houve diferença estatística na prevalência da disestesia peri-incisional entre as técnicas de reconstrução do ligamento cruzado anterior.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Daniel DM, Stone ML, Dobson BE, Fithian DC, Rossman DJ, Kaufman KR. Fate of the ACL injured patient: a prospective outcome study. Am J Sports Med. 1994; 22: 632-644 [ Links ]
2. Miyasaka KC, Daniel DM, Stone ML. The incidence of knee ligament injuries in the general population. Am J Knee Surg. 1991; 4: 43-48 [ Links ]
3. Cohen M, Ferretti M, Amaro JT. Reconstrução do Ligamento Cruzado Anterior: Escolha do Enxerto. Projeto Diretrizes. Sociedade Brasileira de Ortopedia e Traumatologia. 2007; [ Links ]
4. Kodkani PS, Govekar DP, Patankar HS. A New Technique of Graft Harvest for Anterior Cruciate Ligament Reconstruction With Quadruple Semitendinosus Tendon Autograft. Arthroscopy.. 2004; 20 (8): 101-104 [ Links ]
5. Fox JA, Nedeff DD, Bach BR Jr, Spindler KP. Anterior cruciate ligament reconstruction with patellar autograft tendon. Clin Orthop Relat Res. 2002; 402: 53-63 [ Links ]
6. Guimarães MV, Carvalho Junior LH, Terra DL. Reconstrução do Ligamento Cruzado Anterior com o Terço Central do Tendão do Músculo Quadríceps: Análise de Resultados após 10 Anos. Rev Bras Ortop. 2009; 44 (4): 306-312
7. Jinzhong Zhao, Xiaoqiao Huangfu. The Biomechanical and Clinical Application of Using the Anterior Half of the Peroneus Longus Tendon as an Autograft Source. Am J Sports Med. 2012 Mar; 40: 662-671
8. Roberts SNJ. Graft choice in anterior cruciate ligament reconstruction. Tech Knee Surg. 2005; 4 (2): 112-119 [ Links ]
9. Barrett GR, Luber K, Replogle WH. Allograft anterior cruciate ligament reconstruction in the young, active patient: Tegner activity level and failure rate. Arthroscopy. 2010; 26 (12): 1593-1601 [ Links ]
10. Aglietti P, Giron F, Buzzi R, Biddau F, Sasso F. Anterior cruciate ligament reconstruction: bone-patellar tendon-bone compared with double semitendinosus and gracilis tendon grafts. A prospective, randomized clinical trial. J Bone Joint Surg Am. 2004; 86A: 2143-2155 [ Links ]
11. Lidén MV, Ejerhed L, Sernert N, Laxdal G, Kartus J. Patellar tendon or semitendinosus tendon autografts for anterior cruciate ligament reconstruction: A prospective, randomized study with a 7-year follow-up. Am J Sports Med. 2007; 35: 740-748 [ Links ]
12. Hantes Michael E., Zibis Aristidis H., Vasilios H. Zachos, Basdekis George K., Malizos Konstantinos N.. Donor site morbidity after ACL reconstruction. A comparative study between patellar tendon and hamstrings. J Bone Joint Surg Br. 2004; 86B (SUPP II): 176 [ Links ]
13. Mirzatolooei F., Pisoodeh K.. Impact of Exploration of Sensory Branches of Saphenous Nerve in Anterior Cruciate Ligament Reconstructive Surgery. Arch Iran Med. 2012; 15 (4): 219-222 [ Links ]
14. Portland GH, Martin D., Keene G., Menz T.. Injury to the Infrapatellar Branch of the Saphenous Nerve in Anterior Cruciate Ligament Reconstruction: Comparison of Horizontal Versus Vertical Harvest Site Incisions. Arthroscopy. 2005; 21 (3): 281-285 [ Links ]
15. Papastergiou Stergios G., Voulgaropoulos Harilaos, Mikalef Petros, Ziogas Evangelos, Pappis Georgios. Injuries to the infrapatellar branch(es) of the saphenous nerve in anterior cruciate ligament reconstruction with four-strand hamstring tendon autograft: vertical versus horizontal incision for harvest. Knee Surgery, Sports Traumatology. Arthroscopy. 2006; 14 (8): 789-793 [ Links ]
16. Busam ML, Provencher MT, Bach BR Jr. Complications of anterior cruciate ligament reconstruction with bone-patellar tendon-bone constructs: care and prevention. Am J Sports Med. 2008; 36 (2): 379-394 [ Links ]
17. Carvalho Junior LH, Soares LFM, Gonçalves MBJ, Pires Júnior PR, Baumfeld DS, Pereira ML, et al. Disestesia peri-incisional após reconstrução do ligamento cruzado anterior com terço central do tendão patelar. Rev Bras Ortop.. 2011; 46 (1): 37-39
18. Shaw Wilgis EF. Nerve repair and grafting. In Green DP, Hotckis D, Robert N., editors. Operative hand surgery. New York: Churchill Livingstone; 1993. p. : 1335-1336.
19. Triola Mário F.. Introdução à estatística. Rio de Janeiro: LTC; 2005. [ Links ]
20. Kartus J, Ejerhed L, Eriksson BI, Karlsson J. The Localization of the Infrapatellar Nerves in the Anterior Knee Region With Special Emphasis on Central Third Patellar Tendon Harvest: A Dissection Study on Cadaver and Amputated Specimens. Arthroscopy. 1999; 15 (6): 577-586 [ Links ]
21. Horner G, Dellon AL.. Innervation of the human knee joint and implications for surgery. Clin Orthop Relat Res. 1994; 301: 221-226 [ Links ]
22. Dunaway DJ, Steensen RN, Wiand W, Dopirak RM. The Sartorial Branch of the Saphenous Nerve: Its Anatomy at the Joint Line of the Knee. Arthroscopy. 2005; 21 (5): 547-551 [ Links ]
23. Cohen M, Abdalla RJ, Carneiro Filho M, Queiroz AAB, Ferreira Filho FS. Complicações da reconstrução intraarticular com tendão patelar: relato preliminar. Rev Bras Ortop.. 1992; 27 (4): 245-248 [ Links ]
24. Mochida H, Kikuchi S.. Injury to infrapatellar branch of saphenous nerve in arthroscopic knee surgery. Clin Orthop Relat Res. 1995; 320: 88-94 [ Links ]
Conflito de interesse:
Nada a declarar.
Eduardo Temponi
Hospital Madre Teresa
Av. Raja Gabaglia 1002, Gutierrez
30430-142 Belo Horizonte
MG, Brasil
dufrois@hotmail.com
Data de Submissão: 2013-02-18
Data de Revisão: 2013-09-15
Data de Aceitação: 2013-09-15














