Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Portuguesa de Ortopedia e Traumatologia
Print version ISSN 1646-2122
Rev. Port. Ortop. Traum. vol.20 no.4 Lisboa Dec. 2012
ARTIGO DE REVISÃO
Espondilolistese do desenvolvimento
Miguel FreitasI; Nuno NevesII
I. Serviço de Ortopedia. Centro Hospitalar São João. Porto. Portugal.
II. Faculdade de Medicina da Universidade do Porto. Porto. Portugal.
RESUMO
Objetivo: revisão da literatura sobre a espondilolistese do desenvolvimento e seu tratamento. Fontes de dados: a informação foi pesquisada com recurso à base de dados Pubmed através das palavras-chave: “developmental”, “spondylolisthesis”, “classification”, “surgical”, “treatment”, “graft”, “fusion”. A pesquisa foi restringida a artigos em inglês, francês e português. Após seleção foram consultados 34 artigos e dois livros indicados nas referências. Síntese de dados: atualmente existem dois sistemas de classificação com grande aceitação global, o de Wiltse, Newman e MacNab e o de Marchetti e Bartolozzi. Este último propõe um novo subtipo de espondilolistese que é a espondilolistese do desenvolvimento, no entanto este sistema de classificação não foi estabelecido como guia para o tratamento cirúrgico e não era baseado no equilíbrio sagital espinhopélvico que é considerado por diversos autores como um parâmetro importante na patogénese e tratamento da espondilolistese do desenvolvimento, pelo que Jean-Marc Mac-Thiong e Hubert Labelle propuseram uma nova classificação de espondilolistese do desenvolvimento lombossagrada em crianças e adolescentes com intuito de servir de base para a criação de um algoritmo de tratamento cirúrgico para o qual existem diversas opções. Conclusões: o futuro da abordagem a esta patologia passará então pela realização de estudos que validem um algoritmo de tratamento da espondilolistese do desenvolvimento com base numa classificação da doença que seja prática de utilizar na rotina diária e globalmente aceite.
Palavras chave: Espondilolistese, desenvolvimento, classificação, fusão vertebral.
ABSTRACT
Aim: review the current literature on developmental spondylolisthesis and its treatment. Sources of Data: the information was searched using the PubMed database using the keywords: "developmental", "spondylolisthesis", "classification", "surgical" "treatment", "graft" and "fusion". The survey was restricted to articles in English, French and Portuguese. After selection, 34 articles and two books mentioned in the References were used.
Summary of Data: currently there are two classification systems widely accepted, the classification system of Wiltse, Newman and MacNab and the one of Marchetti and Bartolozzi. The latter proposes a new spondylolisthesis subtype which is the developmental spondylolisthesis, however this classification system has not been established as a guide to surgical treatment and was not based on the spinopelvic sagittal balance which is considered by many authors as an important parameter in the pathogenesis and treatment of developmental spondylolisthesis, to address this Jean-Marc Mac-Thiong Hubert Labelle propose a new classification system of lumbossacral developmental spondylolisthesis in children and adolescents in order to serve as a basis to the creation of a surgical treatment algorithm for which there are various options. Conclusions: the future of the approach to this condition will be dependent upon studies that validate an algorithm for its treatment based on a classification of the disease that is practical to use in daily routine and globally accepted.
Key words: Spondylolisthesis, developmental, classification, spinal fusion.
INTRODUÇÃO
Espondilolistese é definida como um deslizamento ou deslocamento anterior ou posterior de uma vértebra sobre outra. A existência de uma lesão uni- ou bilateral do istmo sem deslizamento da vértebra é denominada por espondilólise [1].
Foi descrita pela primeira vez em 1782 pelo obstetra belga Herbiniaux como uma proeminência anterior do sacro que provocava o estreitamento do canal de parto, sendo esta obstrução causada pela subluxação de L5 sobre S1. Em 1854 Killian propõe o termo spondylolisthesis (a partir das palavras gregas spondylo que significa vértebra e olisthesis que significa deslizamento). A sua etiologia continua de certa maneira obscura sendo que se considera ser uma doença com origem multifactorial, nomeadamente factores mecânicos, hormonais e hereditários [2].É uma doença paradoxal, que se pode apresentar tanto com deslizamento vertebral mínimo que produz sintomatologia exuberante como com deslizamento vertebral exuberante mas com sintomatologia mínima ou inexistente sendo a condição descoberta acidentalmente em exames imagiológicos feitos com outro objetivo. É relativamente comum na população geral com uma incidência de 4-8% [3], sendo a incidência duas vezes superior em homens [4]. Os sintomas mais frequentes são lombalgias e em casos mais severos a sintomatologia pode ser de origem radicular, por compressão/estiramento das raízes.
Vários sistemas de classificação foram propostos, sendo o de Wiltse, Newman e MacNab aquele que foi universalmente aceite. Este divide a doença em 5 subtipos: ístmica, displásica, traumática, degenerativa e patológica. Em 1997 Marchetti e Bartolozzi propuseram um novo sistema de classificação que é mais prático no que diz respeito ao prognóstico e ao tratamento, incluindo a descrição de espondilolistese do desenvolvimento de alto e baixo grau de displasia.
Este artigo pretende fazer uma revisão sobre a espondilolistese e seu tratamento, nomeadamente no âmbito da espondilolistese de desenvolvimento.
CLASSIFICAÇÃO
Classificação de Wiltse, Newman e MacNab[1, 5]
Esta classificação possui 5 categorias:
Espondilolistese displásica: resulta de displasia congénita da extremidade superior do sacro ou do arco neural de L5. Como resultado desta displasia não há resistência suficiente à força exercida pelo peso do corpo e como tal a última vértebra lombar desliza anteriormente.
Espondilolistese ístmica: caracterizada por um defeito bilateral do istmo e pelo deslocamento anterior da vértebra. Alterações na morfologia da extremidade superior do sacro e de L5 não estão presentes neste tipo podendo no entanto existir alterações secundárias (e.g. alteração da forma do corpo de L5). Existem 3 subtipos:
O subtipo lítico que resulta da separação do istmo devido a uma fratura de stress.
O subtipo com istmo intacto mas alongado.
O subtipo traumático resulta sempre de um trauma severo.
Espondilolistese degenerativa: resulta de instabilidade intersegmentar de longa duração, com remodelação das apófises articulares ao nível da lesão.
Espondilolistese traumática: é consequência de uma fratura num local da vértebra que não seja o istmo e que permite que ocorra o deslizamento da mesma.
Espondilolistese patológica: resulta de uma doença óssea local ou geral em que o mecanismo de gancho ósseo (que consiste no pedículo, istmo, apófises articulares superior e inferior) se torna incapaz de suportar o peso e ocorre o deslocamento anterior da vértebra. É extremamente rara.
Classificação de Marchetti e Bartolozzi[6]
Esta classificação foi proposta com o intuito de facilitar a escolha de tratamento e definição de prognóstico da doença. É um sistema de classificação baseado na etiologia que diferencia os vários processos patológicos que conduzem à espondilolistese. Nesta classificação existem duas categorias principais: a espondilolistese adquirida e a espondilolistese do desenvolvimento.
Espondilolistese Adquirida
Como resultado de processos:
Traumáticos: fratura aguda, devido a uma lesão única de alta energia sendo provavelmente melhor considerada como fratura-luxação. Fratura de stress, ao nível do istmo, normalmente aparece em adultos jovens e de meia-idade com queixas de dores lombares.
Pós-cirúrgica: direta, por descompressão posterior ou cirurgia do disco no nível do deslizamento. Indireta, podendo ocorrer a um nível superior a uma cirurgia prévia como fusão lombossagrada curta, ou então distal a uma fusão toracolombar por escoliose.
Patológica: local, secundária a um processo focal ao nível da lesão. Sistémico, como resultado de uma doença generalizada óssea ou do tecido conjuntivo tal como osteogénese imperfeita, a doença de Ehler-Danlos ou a síndrome de Marfan.
Degenerativa: primária, protótipo típico observado na mulher de meia-idade. Secundária, encontrado em pacientes com factores que predispõem a alterações degenerativas tais como a fusão congénita acima do nível afetado.
Espondilolistese do desenvolvimento
Identificada por deficiências primárias do desenvolvimento na região lombossagrada que resultam em vários graus de displasia. O termo espondilolistese ístmica (proposto na classificação de Wiltse, Newman e MacNab) deve ser evitado pois é uma referência anatómica inespecífica e não diferencia entre as formas de espondilolistese do desenvolvimento e espondilolistese adquirida. Ambos os tipos podem ter defeitos no istmo, mas estes resultam de processos patológicos diferentes.
A espondilolistese do desenvolvimento pode ser de alto grau ou de baixo grau de displasia, dependendo esta distribuição da presença das alterações displásicas de L5 e S1 que significam risco de maior deslizamento (cifose lombossagrada significativa, vértebra L5 trapezoide, elementos posteriores de L5 e S1 displásicos e plataforma superior de S1 em cúpula).
Esta classificação ganhou popularidade chegando a ser recomendada pela Scoliosis Research Society (SRS), no entanto não inclui critérios precisos sobre a diferenciação entre espondilolistese do desenvolvimento de alto e de baixo grau[7].
Classificação de Jean-Marc Mac-Thiong e Hubert Labelle (Classificação Spinal Deformity Study Group - SDSG)
A classificação original não foi estabelecida como guia para o tratamento cirúrgico e não era baseada no equilíbrio sagital espinhopélvico que é considerado por diversos autores como um parâmetro importante na patogénese e tratamento da espondilolistese do desenvolvimento [8, 9, 10, 11]. Por outro lado mesmo a variante de Herman e Pizzutillo[12] que combinava elementos das classificações anteriormente referidas, foi proposta com foco na escolha de tratamento conservador, sendo que não incluía pacientes com alongamento ou defeitos do istmo, não tinha em conta o grau de displasia, clarificando apenas as diferenças entre espondilolistese traumática e espondilolistese do desenvolvimento ístmica. Em virtude disto Jean-Marc Mac-Thiong e Hubert Labelle[7, 13] propuseram um novo sistema de classificação com intuito de fornecer um algoritmo para o tratamento cirúrgico da espondilolistese do desenvolvimento de L5-S1 em crianças e adolescentes.
Tendo em conta os factores de risco para progressão da espondilolistese descritos na literatura (sexo feminino, apresentação da doença em idade jovem, grau de severidade do deslizamento na apresentação, tipo não ístmico, ângulo de deslizamento aumentado e um alto grau de displasia óssea), os autores definem 6 subtipos de espondilolistese de desenvolvimento que são apresentados por ordem crescente de severidade, em relação com o risco de progressão e o resultado cirúrgico esperado.
Os subtipos são definidos de acordo com:
Grau de deslizamento (<50% e >50%) (Figura 1).
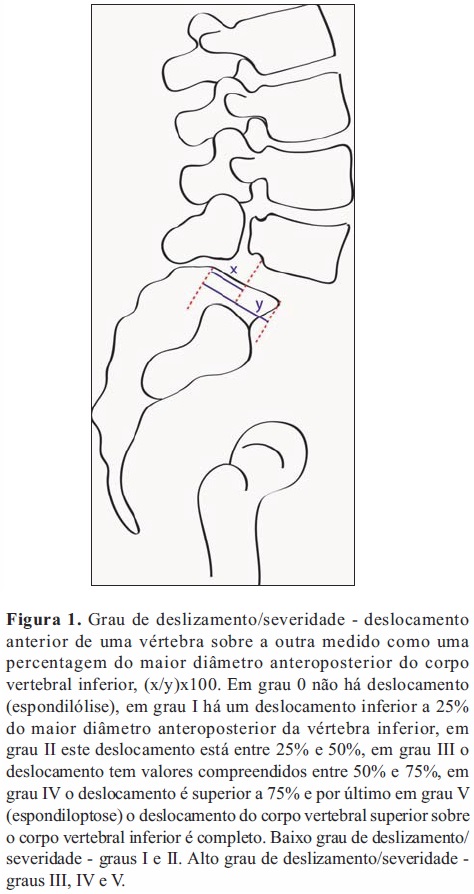
Equilíbrio Sacropélvico: na espondilolistese com baixo grau de deslizamento (<50%), os autores basearam-se nas sugestões de Roussouly et al[14] em que indivíduos com uma Incidência Pélvica (Figuras 2 e 3) elevada (PI>60°) associada a um Declive Sagrado (Figuras 2 e 3) elevado (SS>40°) possuem forças de cisalhamento sobre o disco de L5-S1 e de tensão sobre o istmo de L5 maiores, enquanto em indivíduos com uma Incidência Pélvica e um Declive Sagrado menores (PI<60°e SS<40°) o seu defeito ao nível do istmo poderá resultar de conflito repetitivo das facetas posteriores de L4 e S1 em L5 durante movimento de extensão, chamado mecanismo quebra-nozes (nutcracker). Identificou-se ainda num estudo mais recente, um terceiro subgrupo com PI e SS com valores normais (PI 54 ± 4° e SS 45 ± 4°) [15]. Existem assim três populações de pacientes distintas e como tal existem três tipos distintos de pacientes com baixo grau de severidade: o tipo 1 (nutcracker type) com PI reduzido (PI<45º) o tipo 2 com PI a rondar valores normais (PI >45º e <60º) e o tipo 3(shear type) com PI elevado (PI>60º)[13].
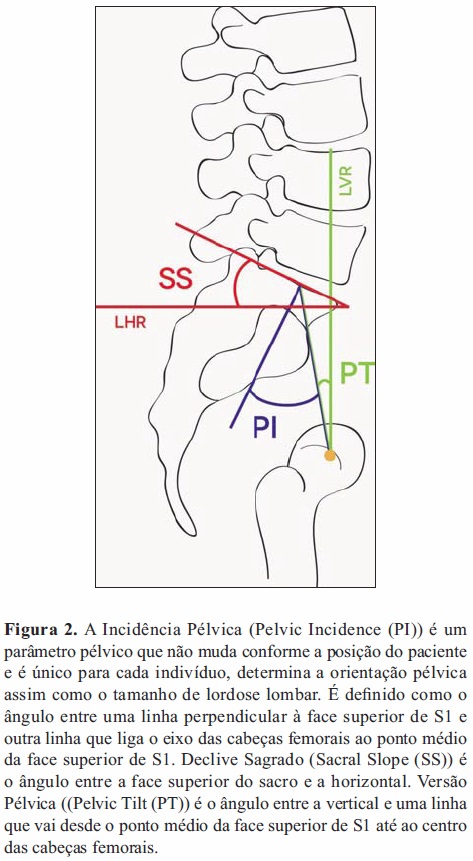

Na espondilolistese de alto grau de deslizamento (>50%) definiram duas populações distintas, um grupo com um equilíbrio relativo do sacro/pelve (alto SS/baixa Versão Pélvica (PT) (Figuras 2 e 3) e outro grupo com cifose lombossagrada e desequilíbrio lombossagrado, indicados por uma pelve retrovertida/verticalização do sacro (baixo SS/alto PT)[7], tendo estes dois grupos sido confirmados posteriormente por Hresko et al [16].Equilíbrio espinhopélvico: é incluído na classificação pois a sua preservação e restauro tem importância primordial no tratamento da deformidade da coluna. Foi demonstrado que este está associado a melhor qualidade de vida relacionada com a saúde em pacientes com deformidade da coluna[17]. É determinado utilizando a linha de prumo de C7 (linha vertical que passa pelo centro do corpo de C7), se esta passar sobre ou atrás das cabeças femorais, a coluna está equilibrada, se ficar à frente das cabeças femorais a coluna está desequilibrada [18]. Como segundo a experiência dos autores a coluna está quase sempre equilibrada na espondilolistese de baixo grau e na de alto grau com equilíbrio sacropélvico, só se considera então necessário medir o equilíbrio global sagital espinhopélvico em situações de espondilolistese de alto grau com desequilíbrio sacropélvico. Na espondilolistese de alto grau existem assim novamente 3 subdivisões, o tipo 4 com pelve equilibrada (alto SS/baixo PT), o tipo 5 (Coluna Equilibrada) com pelve retrovertida (baixo SS/alto PT) e manutenção do equilíbrio espinhopélvico e o tipo 6 (coluna desequilibrada) com pelve retrovertida (baixo SS/alto PT) em que o equilíbrio espinhopélvico foi perdido.
A divisão com base nestes padrões de equilíbrio sagital baseia-se no facto de as forças biomecânicas serem diferentes de paciente para paciente e como tal cada padrão específico de equilíbrio sagital tem influência no risco de progressão e resultado do tratamento.
Originalmente também incluíam na sua classificação a avaliação do grau de displasia, no entanto verificaram que a concordância inter-individual na realização da mesma era moderada, havendo alguma dificuldade em distinguir entre alto e baixo grau de displasia, pelo que optaram por excluir este parâmetro e incluíram a avaliação do equilíbrio global sagital[17].
Foi realizado um estudo para confirmar a concordância inter- e intra-observador na aplicação desta classificação através de um software de computador e os resultados demonstraram que esta era substancial. No entanto os autores consideram que será necessário melhorar o software para aumentar ainda mais a eficácia com que os pacientes são classificados, facilitando o uso clínico da classificação[ 19].
MORFOLOGIA E BIOMECÂNICA
Qualquer que seja a etiologia, o aspeto radiográfico será sempre o mesmo, uma vez que a morfologia e as forças biomecânicas aplicadas na junção lombossagrada são comuns às diferentes condições patológicas [21].
A estabilidade da coluna é conferida pelo equilíbrio geral coronal e sagital da coluna (isto é, a relação espacial entre os seus diversos componentes, nomeadamente as vértebras) e pela integridade do complexo osteo-disco-ligamentar.
Ao nível lombossagrado a estabilidade é dependente da orientação espacial de L5 em relação ao sacro, ângulo lombossagrado, declive sagrado e incidência pélvica, assim como um complexo osteo-disco-ligamentar intacto. A orientação do sacro está interdependente da rotação pélvica, extensão da coxa e lordose geral [22], estando a inclinação sagrada normal (Figura 4) entre 40-60°[21].
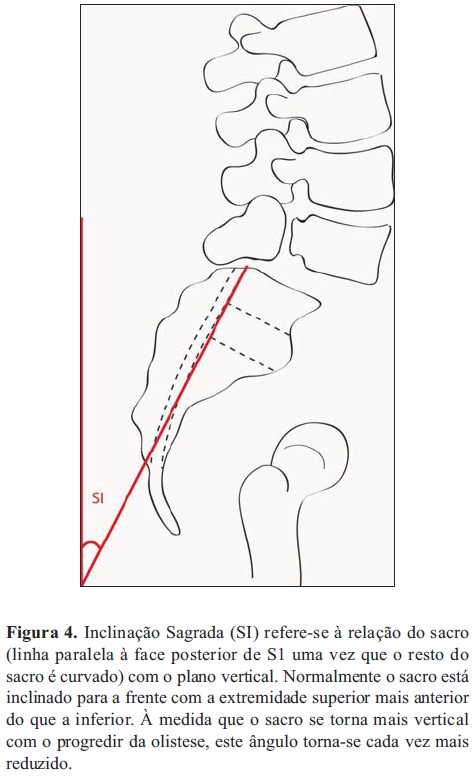
A configuração da anatomia lombossagrada na espondilolistese é variável sendo que as mesmas forças que causam a espondilolistese também provocam deformação do sacro nas crianças em crescimento. As relações entre o declive sagrado, versão pélvica e lordose lombar são dependentes da incidência pélvica. Esta aumenta com a idade estabilizando após a puberdade, sendo normalmente cerca de 53º. Apesar da ocorrência de espondilolistese e um grau de deslizamento maior estarem associados a um valor de incidência pélvica mais elevado (resulta em elevadas forças de cisalhamento na junção lombossagrada), segundo os últimos estudos
realizados esta não tem qualquer valor prognóstico para a progressão da espondilolistese, supondo-se que poderá apenas predispor a ocorrência da patologia[8, 13, 21, 23].Em virtude deste impasse no que toca à incidência pélvica como fator de prognóstico, alguns autores estudaram a anatomia sagital do sacro, que também é independente da posição e única para cada indivíduo. Zhi Wang et al[24] concluíram que indivíduos com espondilolistese possuíam uma plataforma superior do sacro alargada (maior índex de plataforma sagrada (Figura 5), um valor de cifose sagrada maior (ângulo entre uma linha que passa pelos pontos médios das faces superior e inferior de S1 e outra linha que passa pelo ponto médio das faces inferiores de S2 e S4, o que apoiado pela análise de S1 e S2, suporta a tese de que estas alterações ósseas sagitais são primárias e não secundárias pois se o fossem limitar-se-iam a L5 e à plataforma superior do sacro) e que o ângulo da plataforma sagrada (Figura 6) diminuía de acordo com o grau de severidade da espondilolistese.
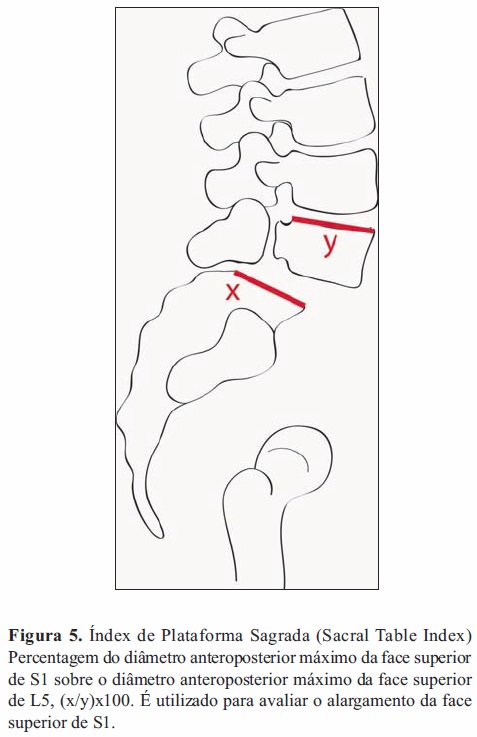
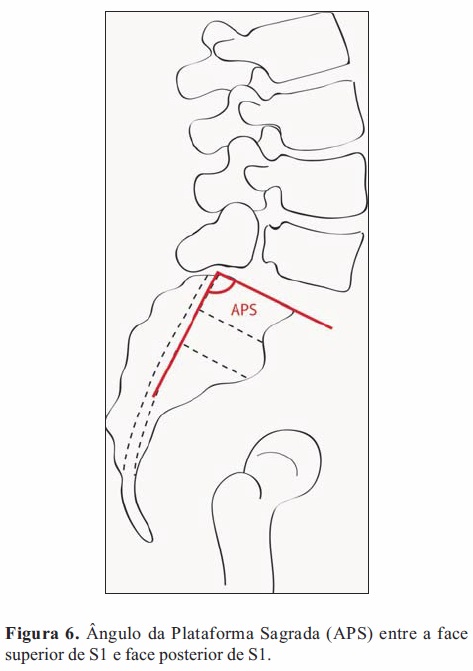
Isto apoia a teoria de que o ângulo da plataforma sagrada estará relacionado com a etiologia e progressão da espondilolistese, uma vez que ao contrário da incidência pélvica, esta propriedade anatómica do sacro é estável e é pouco afetada pelas alterações adaptativas do osso no processo de crescimento. Do ponto de vista biomecânico um valor menor do ângulo da plataforma sagrada traduz-se num aumento das forças de cisalhamento na junção lombossagrada [24].
Num paciente esqueleticamente imaturo o ângulo de cifose/lordose lombossograda determina a probabilidade de progressão do deslizamento. Valores de ângulo de deslizamento (formado pelo prato inferior de L5 e uma linha perpendicular à face posterior de S1, é negativo (-) quando em lordose e positivo quando em cifose (+)) maiores que 55º (normal: -10º a 0º) relacionam-se com maior probabilidade de progressão[7]. Da mesma forma, Dubousset[25] (Figura 7) define que um ângulo lombossagrado menor que 100º (normal de 90º a 110º) invariavelmente leva à progressão da espondilolistese.
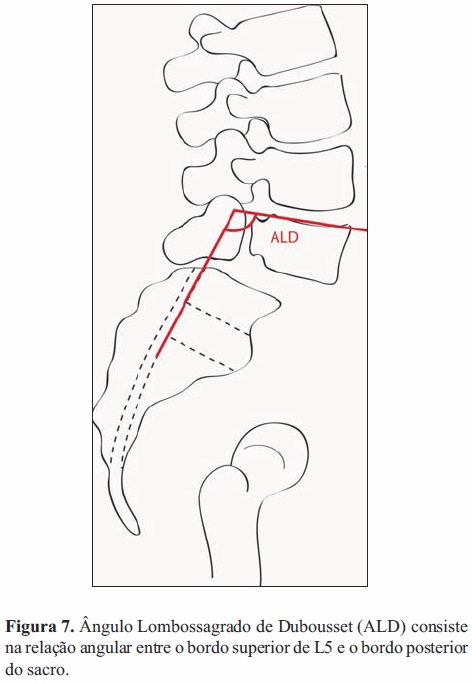
Marchetti e Bartolozzi definem que na espondilolistese de alto grau o risco de progressão é maior, podendo também influenciar o resultado da cirurgia[6]. Alterações displásicas afetam a direção e a magnitude das forças de stress, a eficácia das estruturas da coluna posterior e anterior assim como o processo de crescimento ao nível da junção lombossagrada, pelo que um indivíduo diagnosticado aos 5 anos com espondilolistese do desenvolvimento de baixo grau poderá progredir para alto grau secundariamente ao crescimento e alterações adaptativas e de remodelação. De facto o crescimento anormal é tido como a maior influência na progressão do deslizamento[21].
O Spine Deformity Study Group (SDSG) recomenda a avaliação da Incidência Pélvica, Declive Sagrado e Versão Pélvica para caracterizar a morfologia e orientação pélvica. Diversos estudos[8, 9, 10, 26] demonstram que existem diferenças na morfologia sacropélvica entre uma população normal e uma população com espondilolistese, de facto a Incidência Pélvica aumenta linearmente em relação à severidade da espondilolistese[8, 9, 26]. Defeitos regionais na charneira L5-S1 assim como na orientação sacropélvica e sua morfologia podem influenciar o equilíbrio sagital global e a marcha, uma vez que a geometria sacropélvica, a coluna lombar e a coluna torácica estão relacionadas[18, 27]. Com a progressão da espondilolistese, pode ocorrer uma modificação da geometria da coluna de forma a compensar o desequilíbrio em L5/sacropélvico. Normalmente há um aumento da lordose lombar de forma a manter o centro de gravidade em cima/atrás das ancas e para a manutenção de uma postura equilibrada. Como primeiro mecanismo de compensação, a lordose pode ser aumentada através de um aumento intervertebral segmentar ou pela inclusão de mais vértebras no segmento lordótico. Quando o limite máximo de lordose é alcançado, o paciente tenta manter o equilíbrio através da retroversão pélvica. A retroversão pélvica por flexão das ancas e retração dos músculos isquiotibiais também pode ser um mecanismo compensatório neurológico para aliviar a compressão de raízes nervosas ou da cauda equina secundária à espondilolistese. Este segundo mecanismo de compensação corresponde ao grupo com retroversão pélvica/sacro vertical (baixo SS/alto PT). Uma vez que o paciente tem uma PI fixa pois é um parâmetro anatómico, o SS diminui e o PT aumenta à medida que ocorre retroversão pélvica e o sacro se torna vertical. Quando o limite destes dois mecanismos de compensação é alcançado o paciente desenvolve um desequilíbrio sagital, caracterizado por uma inclinação para a frente do tronco.
IMAGIOLOGIA
As radiografias simples são a melhor forma de diagnosticar a doença[1]. Estas devem ser feitas com o paciente de pé pois caso esteja deitado poderá ser observada uma “falsa” espondilolise em casos com menor grau de deslizamento. O ideal para avaliar o equilíbrio sagital global será uma radiografia lateral em que se observe a coluna vertebral completa, isto é, desde o crânio até às cabeças femorais. Defeitos no istmo são melhor identificados em radiografias oblíquas. Radiografias laterais em flexão e extensão permitem identificar a presença de instabilidade, esta será melhor identificada com o paciente em decúbito e não em posição ereta, sendo que o grau de dor lombar se relaciona com o grau de instabilidade e não com a quantidade de deslocamento estático na espondilolistese.
Cintigrafias ósseas são úteis na identificação de fraturas agudas e pseudartroses em áreas de fusão antigas.
Tomografia computorizada (CT) é útil graças aos cortes e reconstruções que se poderão fazer nos 3 planos. A visualização coronal e sagital permite a identificação de compressão de raízes nervosas por tecidos moles e a identificação de osso dentro e fora do canal vertebral. Para melhor observação da lise, os cortes deverão ser realizados no eixo do istmo, isto é, deverão fazer 60º com os cortes discais clássicos. Este exame é particularmente interessante para analisar anomalias do arco posterior das formas displásicas [28].
A ressonância magnética permite a avaliação da degeneração do disco, que poderá ser útil para a determinação dos limites superiores extremos de fusão.
TRATAMENTO
Existem diversas opções de tratamento na espondilolistese: atitude expectante com vigilância periódica do paciente, limitação das atividades, exercícios (fundamentalmente exercícios de flexão), imobilização (ortóteses e gesso), reparação do defeito ístmico, fusão, descompressão com/sem fusão e, por último, redução parcial/total e fusão.
A maioria dos pacientes que se apresentam com espondilolistese são assintomáticos, no entanto é preciso ter em conta que a espondilolistese é a causa predominante de dor lombar e ciática na infância e adolescência. Mesmo assim o tratamento conservador deve ser sempre a primeira opção estando a cirurgia reservada para aqueles cujos sintomas são refratários ao tratamento conservador. Este tipo de tratamento engloba medidas como anti-inflamatórios não esteróides, bloqueio seletivo, terapia com ortóteses, restrição das atividades atléticas e descanso na cama. À medida que o paciente melhora a sua sintomatologia a rigidez com que estas restrições são aplicadas poderá ser reduzida.
Os critérios gerais de indicação para tratamento cirúrgico incluem a persistência de dor ou de sintomas neurológicos apesar de um curso adequado de tratamento conservador[29], a progressão do deslizamento maior que 30%, grau de deslizamento na apresentação ser igual ou maior que grau 3 de Meyerding e a existência de uma deformidade cosmética associada a dificuldades posturais e da marcha[ 30]. É preciso ter em atenção que apesar das medidas conservadoras terem bons resultados em crianças e adolescentes, é nessas idades que há mais apresentações de espondilolistese do desenvolvimento com alto grau de deslizamento ou com progressão da lesão sendo portanto necessária uma intervenção cirúrgica[1, 29]. Os factores de risco associados com a progressão na população mais jovem são a idade inferior a 15 anos, presença de deslizamento superior a 30%, laxidez ligamentar, sexo feminino e hipermobilidade lombossagrada (presença de arredondamento da plataforma superior de S1 (Figura 8) e concavidade da superfície inferior de L5)[1, 31]. Tem-se assim sempre em conta que quanto mais jovem é o paciente maior será a probabilidade de indicação para tratamento cirúrgico sendo que o sucesso deste também será maior quanto mais novo for o paciente. No geral, apenas 20% dos pacientes com espondilolistese sintomática necessitam de tratamento cirúrgico[1].
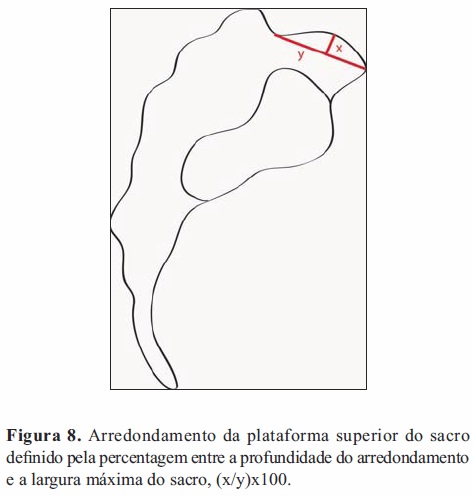
A seleção dos pacientes é extremamente importante na utilização de técnicas cirúrgicas de descompressão ou de fusão em adultos. Os resultados são menos favoráveis em pacientes com sintomas radiculares e em fumadores[1].
As opções cirúrgicas incluem a descompressão, fusão com/sem fixação e redução.
A descompressão, realizada através do procedimento de Gill, é utilizada fundamentalmente em adultos em que sintomas radiculares estão presentes. Tem como principal desvantagem o risco de deslizamento adicional pós-operatório[1, 29].
Nas crianças a descompressão raramente é indicada, estando comprovado que a fusão in situ é suficiente para resolver os sintomas neurológicos. A remoção dos elementos posteriores sem fusão acarreta um risco inaceitável de induzir instabilidade da coluna vertebral e como tal não deverá ser efetuada nas crianças[1].
Em pacientes com dor lombar persistente ou com progressão da espondilolistese a fusão dos segmentos envolvidos será útil. Existem diversos métodos de fusão, nomeadamente a fusão intersomática por via anterior, posterior (PLIF ou TLIF) e posterolateral. A via posterior é preferida em relação à anterior pois é uma técnica mais flexível, que permite a exploração dos defeitos, das raízes nervosas e dos discos intervertebrais, por exemplo em pacientes com sintomas de compressão das raízes nervosas, permite a inspeção das raízes nervosas locais (normalmente de L5 e S1) e excisão do tecido fibrocartilaginoso/disco intervertebral que tenha protrusão antes de ser realizada a fusão, prevenindo assim a persistência de dor com irradia após a fusão.
A massa de fusão deve estender-se tão proximal e distalmente quanto for necessário para estabilizar as vértebras e espaços intervertebrais afetados. Na ausência de ciática e com um disco e articulação de L4 absolutamente normais, a fusão entre L5 e S1 poderá ser suficiente. No entanto quando os elementos posteriores de L5 forem removidos ou ambos quarto e quinto interespaços forem explorados para aliviar a ciática, a fusão deve-se estender de L4 até S1 e para alguns autores na maioria das situações esta deverá ser a área utilizada para a fusão[1, 29].
A fusão tem como complicação a ocorrência de pseudartrose[1, 29, 32, 33]. A taxa de ocorrência de pseudartroses
aumenta com a realização de descompressão posterior (área disponível para fusão pode ser insuficiente) e à medida que aumenta o número de níveis a serem fundidos. Além disto como esta técnica não corrige a anatomia local, forças anormais exercidas em virtude de um equilíbrio sagital global patológico podem causar a progressão da deformidade apesar de existirem massas de fusão posterolaterais consolidadas. Compromisso neurológico foi também descrito como uma sequela tardia da fusão in situ [32, 34].
Existem numerosos métodos de fixação interna que são utilizados com intuito de aumentar a taxa de fusão, reparar diretamente o defeito do istmo na espondilolise ou espondilolistese de grau I, ou então para reduzir o deslocamento da vértebra na espondilolistese de alto grau. A instrumentação transpedicular foi demonstrada como mecanicamente superior a outros sistemas de estabilização da coluna lombar, e comparada com outras formas de fixação permite a aplicação segmentar seletiva de força à coluna vertebral sem a necessidade de extensão aos níveis adjacentes.
Na população pediátrica a instrumentação da coluna é apenas utilizada para reparação direta do defeito do istmo ou redução de um deslizamento de alto grau. Para uma lesão com grau I ou 0 de Meyerding a reparação direta pode ser feita através da utilização de um arame à volta das apófises transversas e espinhosa do segmento afetado ou pela colocação de um parafuso no pedículo através da lâmina e do defeito do istmo. Enxertos ósseos são utilizados em conjunção com a reparação.
O benefício de um procedimento de reparação direta é que ele preserva a mobilidade do segmento envolvido, diminuindo o stress aplicado nos níveis adjacentes. Este procedimento deve no entanto ser apenas aplicado em grau 1 ou 0 de Meyerding e o defeito deverá ser menor que 4 mm. Os pacientes mais indicados serão aqueles com menos de 30 anos, lombalgia incapacitante apesar de tratamento conservador e um disco intervertebral com aparência normal em ressonância magnética[7].A redução da espondilolistese poderá diminuir a incidência de pseudartrose e também a taxa de progressão da deformidade e resolve os problemas neurológicos pré-operatórios pela restauração do equilíbrio sagital através da redução da cifose lombossagrada que permite a descompressão neuronal direta, colocando a massa de fusão sobre maior compressão. Ao melhorar o equilíbrio sagital global, melhora também a aparência cosmética por correção espontânea da hipocifose torácica e hiperlordose lombar, e permite aos pacientes que se posicionem corretamente de pé[3, 35]. A redução continua a ser uma alternativa polémica uma vez que está associada à ocorrência de lesão neurológica em até 31% dos doentes[3].
Existem diversas técnicas para redução do deslizamento. No passado a redução por tração e por gessos sucessivos eram as técnicas mais populares, no entanto relacionavam-se com insucesso na redução, défices motores e tratamento prolongado. Técnicas de redução por distração posterior foram também populares mas envolvem cirurgia mais extensa com fusão da coluna lombar superior, causam hipolordose assim como têm maior risco de complicações neuronais. A instrumentação da coluna com parafusos pediculares renovou o interesse na redução pois permite a realização da cirurgia com uma reduzida taxa de complicações, permitindo exercer forças de distração mais elevadas com menor incidência de compromiss o neurológico do que com distração via ganchos laminares [11, 32, 35].
Claudio Lamartina et al propõem uma nova técnica de rotação/translação que permite a correção da deformidade nos planos coronal e sagital com o apoio da coluna anterior e altas taxas de fusão mas sem a necessidade de retração excessiva do saco dural ou de pôr em risco as estruturas neurológicas. Propuseram também que o cirurgião identificasse um indivíduo com espondilolistese de desenvolvimento de alto grau através de um índice de severidade (Figura 9) superior a 20% (indivíduos com baixo grau e normais têm este índice inferior a 20%), sendo que nos indivíduos com alto grau de displasia o tratamento será sempre cirúrgico. Devido à falta de consenso em que circunstâncias se deveria incluir L4 na fusão, sugeriram que se definisse uma zona de instabilidade (Figura 10), que consiste num quadrado cuja base assenta na linha horizontal que passa pelo centro de S2 e os limites são definidos pelos pontos em que esta é cruzada pela linha vertical de gravidade (que passa pelo ponto médio da plataforma inferior de L5) e pela linha vertical de reação do solo (que passa pelo centro das cabeças femorais), sendo que todas as vértebras que estejam dentro desta zona de instabilidade deverão ser incluídas no procedimento de instrumentação e fusão aquando da redução da espondilolistese de L5 [35].
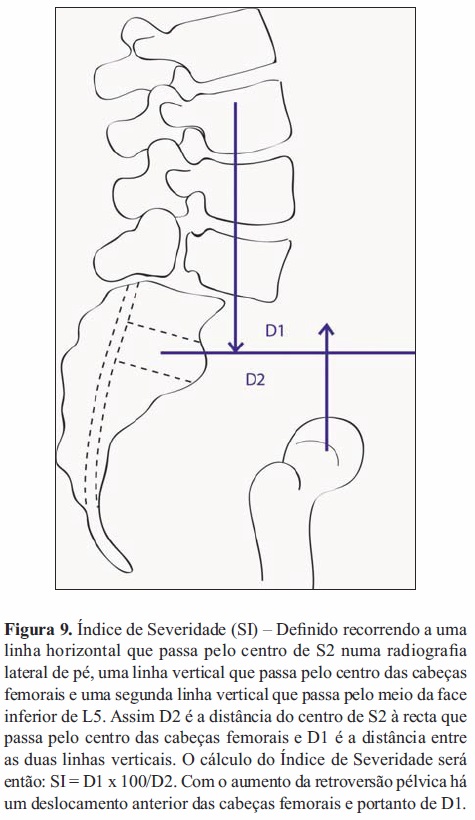
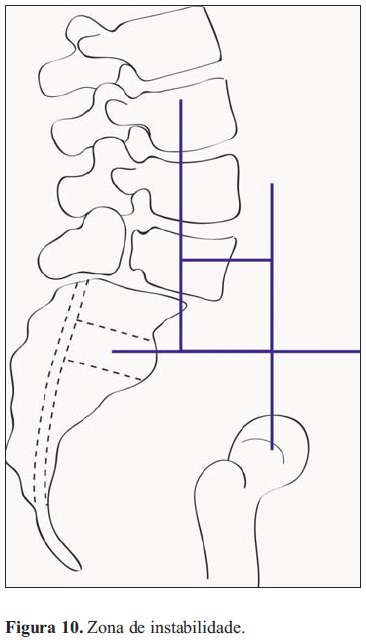
Apesar de usarem técnicas diferentes e de não darem as mesmas indicações para a cirurgia de redução, os diversos autores concordam que o importante não é reduzir o grau de deslizamento mas sim a cifose lombossagrada de forma a restaurar o equilíbrio sagital global e assim restaurar a qualidade de vida relacionada com a saúde do paciente, sendo que a correção da cifose é recomendada sempre que ângulo lombossagrado de Dubousset for <100º ou o ângulo de deslizamento >10º[7, 32]. Assim, no atual estado da arte todos os pacientes que se apresentem com espondilolistese de alto grau com retroversão pélvica beneficiam, e como tal têm indicação para a realização de cirurgia de redução (parcial) com fusão do segmento[7, 11, 13, 32, 35].Novas técnicas têm sido propostas, todas com o intuito de permitir a realização de uma redução do defeito com o mínimo de risco de lesão neuronal. A realização de um procedimento faseado de redução parcial com recurso a instrumentação e fusão por aloenxerto de perónio (sem diferença na taxa de remodelação em relação ao autoenxerto)[29, 33] foi defendida por diversos autores, sendo que estes referem que deverá ser realizada uma colocação de enxerto ósseo estrutural anterior em oposição à posterior, uma vez que esta permite uma maior taxa de fusão sólida do enxerto pois este está sob a ação de forças compressivas e não sobre tensão, tendo por isso o benefício de fornecer uma interface óssea sólida para fusão e de dar estabilidade estrutural imediata à coluna[3, 33]. Em alternativa à redução parcial, a realização de fusão circunferencial com enxerto peronial e instrumentação dos segmentos envolvidos na espondilolistese de alto grau de deslizamento permite obter resultados comparáveis à redução parcial, com menor risco de ocorrência de lesão neurológica [33].
Nos doentes com espondiloptose a melhor solução segundo Robert W. Gaines será a realização de vertebrectomia de L5 com redução e fusão de L4 com S1, sendo esta cirurgia conhecida como procedimento de Gaines. Ao longo de 25 anos Gaines reportou trinta casos em que recorreu a este procedimento, referindo que ocorreu neuropraxia de L5 em 21 dos 30 pacientes, sendo que só 2 dos 30 é que ficaram com défices motores e sensitivos permanentes, e só 1 destes 2 precisa de utilizar uma ortótese tornozelo/pé para ter função. Não ocorreu disfunção vesical, sexual e intestinal em virtude de este ser um procedimento que não implica o alongamento da coluna. Todos os pacientes tiveram resolução da lombociatalgia e reabilitação funcional, em particular no que toca à postura e marcha inclinadas. Defende assim este procedimento como a melhor alternativa de tratamento em doentes cuja deformidade se encontre fixa no plano sagital. Quando a deformidade ainda tem alguma mobilidade, esta poderá ser tratada com redução parcial com fusão circunferencial [30].
CONCLUSÃO
Apesar de ainda não haver consenso em relação a diversos parâmetros da espondilolistese, como a sua classificação ou qual o tratamento cirúrgico mais adequado, novos dados vieram alterar a forma como a doença é encarada. Existe um consenso que é mais importante corrigir o desequilíbrio sagital global do que o defeito local, pois enquanto este equilíbrio não for restabelecido, forças anormais continuarão a exercer a sua influência sobre os diversos segmentos da coluna dando origem às diversas alterações associadas à espondilolistese e progressão da mesma.
Em virtude desta nova perspetiva em que a morfologia sagital espinhopélvica e as diversas forças resultantes da mesma têm interesse para prognóstico e tratamento da doença Jean-Marc Mac-Thiong e Hubert Labelle (SDSG) propuseram um novo sistema de classificação da espondilolistese do desenvolvimento de L5-S1 em crianças e adolescentes, baseado na classificação de Marchetti e Bartolozzi, com o intuito de desenvolver um algoritmo para o tratamento cirúrgico.
Com o desenvolvimento da técnica de instrumentação transpedicular, foram abertas novas perspectivas quanto à redução da espondilolistese e restauro do equilíbrio sagital global com menor risco de lesão neuronal, no entanto os resultados estarão mais relacionados com a familiaridade que o cirurgião tem com o procedimento do que com a técnica utilizada.
O futuro da abordagem a esta patologia passará então pela realização de estudos que validem um algoritmo de tratamento da espondilolistese do desenvolvimento com base numa classificação da doença que seja prática de utilizar na rotina diária e globalmente aceite.
REFERÊNCIAS BIBLIOGRÁFICAS
1. II George W. Wood. Spondylolisthesis. Campbell's Operative Orthopaedics, 9th. s.l.: Mosby; 1998.
2. Ganju Aruna. Isthmic Spondylolisthesis. Neurosurgery Focus. 2002 Aug 27; 13
3. Mehdian S. Hossein, Ranganathan Arun. A new Three-Stage Spinal Shortening Procedure For Reduction of Severe Adolescent Isthmic Spondylolisthesis. SPINE. 2011; 36: 705-711 [ Links ]
4. Fredrickson BE, Baker D, McHolick WJ. The natural history of spondylolysis and spondylolisthesis. Journal of Bone and Joint Surgery American Edition. 1984; 66 (5): 699-707 [ Links ]
5. Wiltse Leon L. Classification, terminology and measurements in spondylolisthesis. The Iowa Orthopaedic Journal. 1981; 1: 52-57 [ Links ]
6. Marchetti PG, Bartolozzi P. Classification of spondylolisthesis as a guideline for treatment. 2nd. Philadelphia: Lippincott-Raven; 1997. [ Links ]
7. Mac-Thiong Jean-Marc. A proposal for a surgical classification of pediatric lumbosacral spondylolisthesis based on current literature. European Spine Journal. 2006 Oct; 15: 1425-1435
8. Hanson DS, Bridwell KH, Rhee JM. Correlation of pelvic incidence with low- and high-grade isthmic spondylolisthesis. Spine. 2002 Sep 15; 27: 2026-2029
9. Labelle Hubert , Roussouly Pierre, Berthonnaud Éric, Transfeldt Ensor, O'Brien Michael, Chopin Daniel, et al. Spondylolisthesis, Pelvic Incidence, and Spinopelvic Balance: A Correlation Study. SPINE. 2004 Sep 15; 29: 2049-2054
10. Curylo LJ, Edwards C, DeWald RW. Radiographic markers in spondyloptosis: implications for spondylolisthesis progression. SPINE. 2002 Sep 15; 27: 2021-2025
11. Labelle Hubert , Roussouly Pierre, Chopin Daniel, Berthonnaud Eric, Hresko Timothy, O'Brien Mike. Spino-pelvic alignment after surgical correction for developmental spondylolisthesis. European Spine Journal. 2008 Sep; 17: 1170-1176
12. Herman Martin J MD, Pizzutillo Peter D. Spondylolysis and Spondylolisthesis in the Child and Adolescent: A New Classification. Clinical Orthopaedics & Related Research. 2005 May; 434: 46-54
13. Labelle Hubert , Thiong Jean-Marc, Roussouly Pierre. Spino-pelvic sagittal balance of spondylolisthesis: a review and classification. European Spine Journal. 2011 Aug 2; 20: 641-646
14. Roussouly P, Gollogly S, Berthonnaud E, Labelle H, Weidenbaum M. Sagittal alignment of the spine and pelvis in the presence of L5-s1 isthmic lysis and low-grade spondylolisthesis. SPINE. 2011 Oct 1; 31: 2484-2490
15. Mac-Thiong Jean-Marc. The Importance of Sagittal Spino-Pelvic Alignment in Low-Grade Spondylolisthesis. SPINE. 2010; 35 [ Links ]
16. Hresko MT, Labelle H, Roussouly P, Berthonnaud E. Classification of High-Grade Spondylolistheses Based on Pelvic Version and Spine Balance: Possible Rationale for Reduction. SPINE. 2007 Sep 17; 32: 2208-2213
17. Mac-Thiong Jean-Marc, Labelle Hubert , Parent Stefan, Hresko Michael Timothy, Deviren Vedat, Weidenbaum Mark. Reliability and development of a new classification of lumbosacral spondylolisthesis. Scoliosis. 2008 Dec 10; 3 (19)
18. Mac-Thiong Jean-Marc, Wang Zhi, de Guise Jacques A, Labelle Hubert . Postural Model of Sagittal Spino-Pelvic Alignment and Its Relevance for Lumbosacral Developmental Spondylolisthesis. SPINE. 2008 Oct 1; 33: 2316-2325
19. Mac-Thiong JM, Duong L, Parent S, Hresko MT, Dimar JR, Weidenbaum M, et al. Reliability of the Spinal Deformity Study Group classification of lumbosacral spondylolisthesis. SPINE. 2012 Jan 15; 37: 95-102
20. Winter Robert B. Spondylolysis and spondylolisthesis in the adolescent: when to do what. The Iowa Orthopaedic Journal. 1986; 6: 36-43 [ Links ]
21. Hammerberg Kim W. New Concepts on the Pathogenesis and Classification of Spondylolisthesis. SPINE. 2005 Mar 15; 30: 4-11
22. Schwab FJ, Farcy JPC, Royce DP Jr. The sagittal pelvic tilt index as a criterion in the evaluation of spondylolisthesis. Preliminary observations. Spine. 1997 Jul 15; 22: 2185-2191
23. Labelle Hubert , Roussouly Pierre, Berthonnaud Éric, Dimnet Joannes, O'Brien Michael. The Importance of Spino-Pelvic Balance in L5-S1 Developmental Spondylolisthesis: A Review of Pertinent Radiologic Measurements. SPINE. 2005 Mar 15; 30: 27-34
24. Wang Zhi, Parent Stefan, Mac-Thiong Jean-Marc. Influence of Sacral Morphology in Developmental Spondylolisthesis. SPINE. 2008 Sep 15; 33: 2185-2191
25. Dubousset Jean MD. Treatment of Spondylolysis and Spondylolisthesis in Children and Adolescents. Clinical Orthopaedics & Related Research. 1997 Apr; 337: 77-85
26. Jackson RP, Phipps T, Hales C, Surber J. Pelvic lordosis and alignment in spondylolisthesis. SPINE. 2003 Jan 15; 28: 151-160
27. Mac-Thiong Jean-Marc, Labelle Hubert , Berthonnaud Eric, Betz Randal R., Roussouly Pierre. Sagittal spinopelvic balance in normal children and adolescents. European Spine Journal. 2007 Fev; 16: 227-234
28. Vital J. M., Pedram M.. Spondylolisthésis par lyse isthmique. Encyclopédie Médico-Chirurgicale. 2005; 7 [ Links ]
29. Sasso Rick C., Shively Karl D., Reilly Thomas M.. Transvertebral Transsacral Strut Grafting for High-grade Isthmic Spondylolisthesis L5-S1 with Fibullar Allograft. Journal of Spinal Disorders and Techniques. 2008 Jul; 21: 328-333
30. Gaines Robert W. L5 Vertebrectomy for the surgical treatment of Spondyloptosis. SPINE. 2005; 30: 66-70 [ Links ]
31. Yue Wai-Mun, Brodner Wolfram, Gaines Robert W. Abnormal Spinal Anatomy in 27 Cases of Surgically Corrected Spondyloptosis. SPINE. 2005 Mar 15; 30: 22-26
32. Ruf Michael, Koch Hannjorg, Melcher Robert P., Harms Jurgen. Anatomic Reduction and Monosegmental Fusion in High-Grade Developmental Spondylolisthesis. SPINE. 2006 Fev 1; 31: 269-274
33. Hanson Darrel S., Bridwell Keith H., Rhee John M., Lenke Lawrence G.. Dowel Fibular Strut Grafts for High-Grade Dysplastic Isthmic Spondylolisthesis. SPINE. 2002; 27: 1982-1988 [ Links ]
34. Schoenecker PL, Cole HO, Herring JA, Capelli AM, Bradford DS. Cauda equina syndrome after in situ arthrodesis for severe spondylolisthesis at the lumbosacral junction. The Journal of bone and joint surgery. 1990 Mar; 72: 369-377
35. Lamartina Claudio, Zavatsky Joseph M., Petruzzi Maria, Specchia Nicola. Novel concepts in the evaluation and treatment of high-dysplastic spondylolisthesis. Eur Spine J. 2009 Apr 28; 18: 133-142
Conflito de interesse:
Nada a declarar.
Miguel Pinto de Freitas
Rua da Quinta, 561, 5º Esq.
4150-628 Porto
Portugal
miguelpintodefreitas@hotmail.com
Data de Submissão: 2012-08-14
Data de Revisão: 2012-10-28
Data de Aceitação: 2012-10-30