Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Psicologia, Saúde & Doenças
versão impressa ISSN 1645-0086
Psic., Saúde & Doenças vol.20 no.1 Lisboa mar. 2019
https://doi.org/10.15309/19psd200114
Interconsulta psicológica e psiquiátrica na oncologia: desafios e potencialidades nesta inter-relação profissional
Psychologic and psychiatric consultation-liaison in oncology: review of challenges and potentialities in this professional interaction
Stephanie Alves1 & Maria Teresa Lourenço2
1 Programa de Residência do A. C. Camargo Cancer Center, CEP: 01509-010, São Paulo, Brasil. e-mail: stephanie.witzel@gmail.com
2 Núcleo de Psico-oncologia do A.C. Camargo Cancer Center, São Paulo, Brasil. E-mail: mariateresacruz@yahoo.com.br
RESUMO
A interconsulta em saúde mental apresenta-se com o papel de avaliação e intervenção no paciente em quadros nos quais a hospitalização engloba demandas psicológicas e psiquiátricas que vão além da doença oncológica. O objetivo deste trabalho foi investigar a atuação do psicólogo e do psiquiatra no hospital oncológico através de uma revisão bibliográfica narrativa visando integrar as experiências da literatura com a perspectiva do A.C. Camargo Cancer Center. A coleta de dados incluiu artigos publicados até 2017 de sete bases eletrônicas e realizou-se uma análise categórica. Observam-se desafios, tais como a desvalorização da interconsulta, a fragmentação do paciente, a incompreensão do papel da comunicação multiprofissional e o encaminhamento ambulatorial pouco efetivo. Também percebem-se benefícios, tais como melhora na comunicação médico-paciente, manejo de sintomas psicológicos que influenciam no enfrentamento do adoecimento oncológico, diagnóstico e tratamento de transtornos psiquiátricos além da possibilidade de compreensão do paciente de maneira biopsicossocial. Conclui-se que a formação de núcleos de psico-oncologia é um importante avanço no hospital e reflete positivamente em terapêuticas mais alinhadas.
Palavras-chave: serviço hospitalar de oncologia, encaminhamento e consulta, psicologia médica, câncer, psiquiatria.
ABSTRACT
The consultation-liaison in mental health has the role to evaluate and intervene on patients which the hospitalization involves psychological and psychiatric demands besides the oncological disease. The mean goal of this article was to investigate the the work of the psychologist and the psychiatrist in a oncology hospital through a narrative review of the literature comparing other perspectives with the experience of A.C. Camargo Cancer Center. The data collection included articles published until 2017 from seven electronic databases and then a categorical analyses took place. It has been observed challenges, such as depreciation of the consultation- liaison service, the fragmentation of the patient, incomprehension of the importance of multidisciplinary communication and non effective ambulatorial routing. It has been also observed benefits, such as improvement on patient-doctor communication, better management of psychological symptoms which influence directly on the coping strategies used, more precise psychiatric diagnoses and effective treatment of psychiatric disorders, besides the possibility of building a better biopsychosocial comprehension of our oncological patients. It can be concluded that the training of Psycho-oncology Cores are an important advance on the health care on hospitals, and positively reflects in more aligned therapeutics.
Keywords: oncology service, consultation-liaison, referral and consultation, cancer, hospital psychology, medical, psychiatry
A interconsulta psicológica e psiquiátrica iniciou-se sobretudo nos Estados Unidos a partir da década de 1930 e foi ganhando maior proporção no pós-guerra abrigando ex-combatentes com transtornos psiquiátricos. Em 1974, a National Institute Of Mental Health reconheceu a formação em interconsulta psiquiátrica e em 1992 a American Psychiatric Association a reconheceu como subespecialidade.
No Brasil, ela vem se estabelecendo nas últimas décadas enquanto importante ferramenta para o manejo de demandas emocionais no hospital. Nos hospitais oncológicos, não é comum a existência de leitos psiquiátricos, mas mesmo assim recebem-se pessoas em sofrimento psíquico para tratamentos clínicos e cirúrgicos, o que caracteriza a demanda do serviço de interconsulta psicológica e psiquiátrica em psico-oncologia.
Tradicionalmente, a interconsulta psiquiátrica se realiza por meio da avaliação e prescrição de condutas de um psiquiatra a pacientes em tratamento de doença não psiquiátrica (Silva, Oliveira, & Ide, 2011). Desta maneira, de acordo com Ferrari (1977), estas profissões assumem a compreensão da semiologia dos aspectos psicológicos na relação médico-paciente, o que significa entender como ocorre essa condição e como ela vem sendo enfrentada (Andreoli & Mari, 2002).
Além do papel assistencial, a psiquiatria dentro da perspectiva biopsicossocial que adentrou o hospital geral, passou a cuidar não apenas dos transtornos mentais, mas também a promover a integralidade e a integração dos cuidados buscando atender o sujeito em uma perspectiva que supere a fragmentação da assistência (Silva et al., 2011). Nos conceitos atuais, o médico, enfermeiro, farmacêutico e psicólogo são esperados não somente para promover cuidado e tratamento individualizado, mas para também colaborar harmoniosamente com o objetivo de melhora da qualidade de vida e o tratamento do paciente (Grassi et al., 2015)
Ao integrar equipes assistenciais nos hospitais gerais, a psicologia introduz as ciências humanas neste contexto e promove uma relativização do discurso biológico. Com essa atenção ao impacto emocional, surgiu a possibilidade de pensar que o êxito terapêutico não passava apenas pela cura da doença, mas por conseguir melhorar a qualidade de vida de um paciente que viverá com a doença.
Historicamente, os serviços de atenção multidisciplinar não eram tipicamente parte da organização institucional de um hospital que visa grande lucro, mas atualmente esta tendência vem mudando já que é demonstrado redução dos custos através da diminuição do tempo de internação, dos gastos neste período, transferência mais tranquila do paciente para outros estabelecimentos, além de maior compreensão e adesão dos pacientes ao tratamento (Andreoli & Mari, 2002; Bujoreanu, White, Gerber, & Ibeziako, 2014; Grassi et al., 2015)
Quanto a demanda de interconsulta psiquiátrica em oncologia, uma série de investigações em diversos países da Europa, tais como Reino Unido, Itália e Bélgica, vem confirmando uma taxa de 30-40% de pacientes oncológicos, em qualquer fase da doença, que apresentam sintomas sugerindo diagnóstico psiquiátrico (Carvalho & Lustosa, 2008; Grassi, Gritti, Rigatelli, & Gala, 2000). Apesar da morbidade psicológica tender a ser maior imediatamente após o diagnóstico e diminuir com o tempo, vem sendo mostrado que 20 a 30% dos sobreviventes de câncer continuam a reportar sintomas psicopatológicos, incluindo ansiedade, estresse pós-traumático e transtornos do humor. Além disso, 20% dos pacientes sem demandas psicológicas no momento do diagnóstico desenvolvem transtornos afetivos maiores dentro do próximo ano após a descoberta da doença (Grassi et al., 2000).
Percebe-se também que esta demanda populacional não se reflete nas taxas de encaminhamento e consultoria psicológica e psiquiátrica no hospital, onde um estudo com cinquenta e seis hospitais em onze países da Europa relatam uma taxa de 1% de interconsulta. Apenas metade destes hospitais têm acompanhamento multidisciplinar, oferecem serviço 24 horas e reavaliações. Além disso, somente 13% destes pacientes tiveram encaminhamentos para suporte psicológico (Grassi et al., 2015)
O objetivo deste trabalho foi investigar a atuação do psicólogo e do psiquiatra no hospital oncológico através de uma revisão bibliográfica integrativa entre as experiências e vivências de outros hospitais por todo o mundo com a perspectiva do Núcleo de Psico-Oncologia do A.C. Camargo Cancer Center, buscando discutir os diferenciais do trabalho integrado entre as duas especialidades e observar se há benefícios na construção de um núcleo de psico-oncologia multidisciplinar.
Método
Realizou-se uma revisão narrativa da literatura onde foram incluídos estudos até fevereiro de 2017 de sete bases e portais eletrônicos de dados: MEDLINE (PubMed); Psycinfo; LILACS; BVS (Biblioteca Virtual em Saúde); SciELO (Scientific Electronic Library Online), PePSIC (Periódicos Eletrônicos em Psicologia) e Biblioteca Cochrane. Foram utilizados descritores indexados nas bases MeSH e DeCS e também através de busca ativa com outros descritores. Estes são: Referral and Consultation (Referência e Consulta) OR Consultation-Liaison (Interconsulta) and Psychology (Psicologia) OR Psychologist (Psicólogo) and Psychiatry (Psiquiatria) OR Psychiatrist (Psiquiatra) and Cancer OR Oncology (Oncologia). Em uma segunda busca, foram retirados os termos Cancer OR Oncology (Oncologia), visando ampliação da pesquisa para hospitais gerais. Os descritores foram escritos na língua inglesa e seus equivalentes na língua portuguesa, e não foram considerados limites quanto às datas das publicações, como forma de ampliar o potencial de busca. Também foram feitas buscas manuais nas referências bibliográficas dos estudos recuperados nas bases por outros artigos que pudessem se encaixar nos critérios de inclusão. Foram incluídos artigos nas línguas portuguesa, inglesa e espanhola.
Todos os estudos recuperados, conforme a estratégia de busca, foram avaliados segundo o título e o resumo. Após a pesquisa inicial, foram excluídos os que apresentavam experiências de casos clínicos; avaliação de sintomas e condutas psiquiátricos em pacientes oncológicos; e identificação de demandas psicológicas e psiquiátricas específicas de outras áreas que não fossem oncológicas.
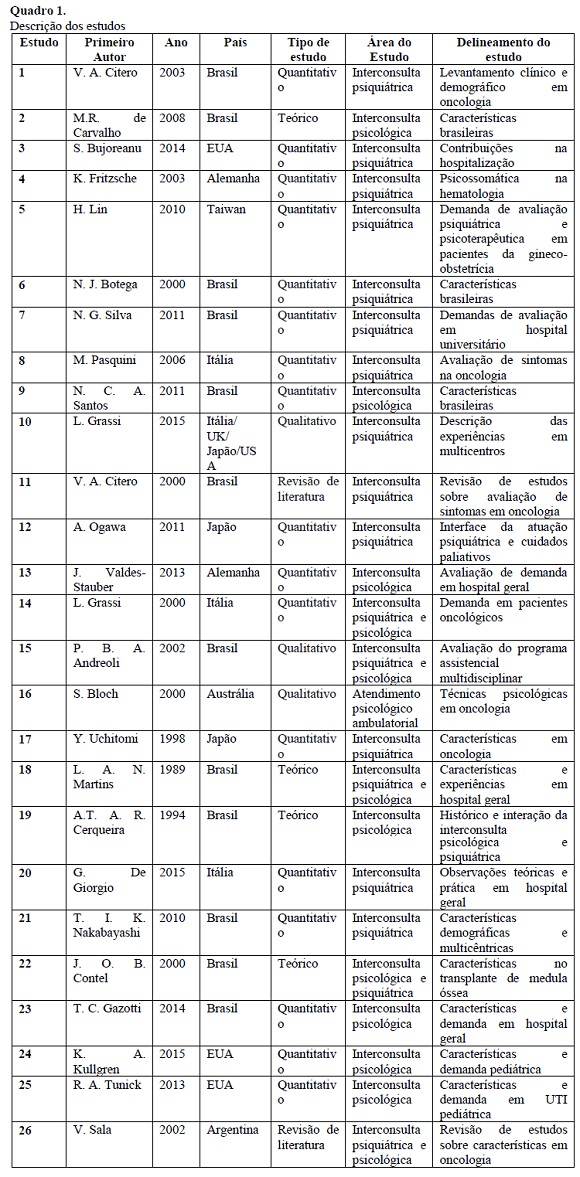
Foram encontrados vinte e seis artigos que preenchiam os critérios propostos e a análise de conteúdo seguiu o proposto por Bardin (1977) em três etapas: seleção dos estudos, descrição dos estudos e resultados dos estudos, conforme a Quadro 1 abaixo.
Resultados
Observa-se na literatura particularidades em relação ao funcionamentos dos serviços nos diversos países, por exemplo, a interconsulta psiquiátrica na Itália, acontece em apenas cinco por cento dos casos de internação oncológica, o que corrobora com artigos prévios que indicavam que pacientes oncológicos em hospitais gerais raramente são referenciados ao serviço. Na Austrália, um histórico de quinze anos de atividade integrativa entre o serviço de interconsulta e a ala oncológica, resultou em uma taxa de encaminhamento de dez por cento, o que ainda mostra-se baixa diante dos relatos da literatura com taxas de 25% a 40% de pacientes com mobilização emocional diante do diagnóstico oncológico.
O estudo de McCartney descrito por Citero, Nogueira-Martins, Lourenço e Andreoli (2003) estudou as solicitações na ginecologia oncológica por sete anos e comparou as avaliações psiquiátricas feitas nos primeiros quatro anos, sem que houvesse um serviço de interconsulta psiquiátrica, com os últimos três anos, após a implantação do serviço, e encontrou um aumento da solicitação de atendimento psiquiátrico significativo (de quatro para nove por cento da população internada). Percebeu, também, um aumento na detecção de transtornos depressivos nos pacientes e melhora nos parâmetros de qualidade de vida. Curiosamente, o trabalho de Silva et al. (2011) também refere que a ginecologia foi a especialidade com maior frequência de realização de interconsulta médico-psiquiátrica.
No Brasil, estudos apresentam uma taxa de apenas um a dois por cento de encaminhamento (Smaira, Kerr-Corrêa, & Contel, 2003), com ideação suicida evidenciada em mais de vinte por cento dos casos avaliados na emergência no hospital da Universidade Federal de Santa Catarina (Nakabayashi et al., 2010).
Dentro das subáreas da psico-oncologia, a literatura mostra que pacientes pediátricos, pacientes submetidos ao transplante de medula óssea, e aqueles recebendo cuidados paliativos, são grupos com necessidades bastante particulares, as quais costumam envolver questões relacionadas à vida e morte. Diante disso, Bloch e Kissane (2000) consideram que estes pacientes são particularmente receptivos para tais cuidados.
No âmbito da oncologia pediátrica, encontram-se poucos artigos na literatura e sabe-se que Rait, Jacobsen, Lederberg, e Holland (1988), estudando os pacientes internados na unidade pediátrica do Memorial Sloan-Kettering Cancer Center recebeu, principalmente, pedidos de avaliação para alteração de comportamento e depressão, sendo a necessidade de avaliação da família do paciente um dos menos requisitados. No Brasil, Citero et al. (2003) descrevem que vinte e três por cento dos pedidos de interconsulta do A.C. Camargo Cancer Center foram feitos pelo serviço de pediatria e que sessenta e um por cento deles referiam dificuldades da equipe no manejo junto aos familiares dos pacientes. As interconsultas em pediatria neste hospital englobam tanto atendimento ao paciente quanto à membros familiares.
Em relação ao tratamento oncológico envolvendo a internação para Transplante de Medula Óssea (TMO) em 1986 mostrou-se que quinze a vinte e cinco por cento dos pacientes submetidos ao TMO manifestaram estresse emocional, baixa auto-estima, menor satisfação pessoal, menor atividade vocacional e menor relacionamento íntimo. (Contel, Sponholz, & Torrano-Masetti, 2000). Apesar da heterogeneidade de abordagens, este acompanhamento é recomendado, quase unanimemente, para ser realizado desde o início do procedimento, não somente com o paciente, mas também com os familiares e com a equipe, o que também é indicado por Tunick, Gavin, DeMaso, e Meyer (2015) no âmbito da pediatria. Intervenções psicoterápicas individuais ou grupais auxiliam muito neste processo, sendo que as técnicas cognitivo-comportamentais e de relaxamento mostraram ser efetivas para o alívio do sofrimento e angústia experimentados pelo paciente. (Contel et al., 2000)
A literatura também discorre sobre os motivos da requisição da interconsulta psiquiátrica e psicológica. Em um estudo conduzido no Hospital Clínico da Universidade Estadual de São Paulo (UNESP), Smaira et al. (2003) fizeram um levantamento onde a maioria dos pedidos, acompanhados de orientação sobre a conduta necessária, referiu-se a alteração comportamental concomitante com humor depressivo, assim como elação, com agitação ou dificuldade de descanso. Em seguida, constatou-se pedidos sobre dúvidas diagnósticas ou terapêuticas. As outras solicitações se referiam à presença de antecedentes psiquiátricos ou dificuldades no relacionamento com o paciente (Carvalho & Lustosa, 2008).
É interessante notar especificamente que a natureza da solicitação de interconsulta varia de acordo com o profissional que a realiza, o que sugere que o papel da psicologia é percebida de maneira diferente por cada especialidade (Tunick et al, 2015)
Pensando nesta questão, no estudo de Grassi et al. (2000) envolvendo instituições do Reino Unido, Itália e Japão, quarenta por cento dos pacientes não sabiam do referenciamento psiquiátrico ambulatorial realizado pelo médico no momento da alta hospitalar, o que indica que a continuidade dos cuidados após a interconsulta psico-oncológica é raramente consentida no sistema de saúde italiano. Uma série de razões é levantada neste estudo, tais como medo do estigma, barreiras culturais acerca da psiquiatria e dificuldade no envolvimento dos pacientes nas decisões que concernem seu diagnóstico e opções/necessidades terapêuticas.
Essas interferências foram previamente consideradas nos EUA, onde os pacientes são informados sobre seu diagnóstico. Já no Japão, em que o diagnóstico oncológico não costuma ser informado, existe um fator diferenciado: o medo dos médicos em comprometer seu relacionamento com o paciente. Esse último fator é o obstáculo que mais dificulta o desenvolvimento de um serviço de psico-oncologia no Japão (Uchitomi et al., 1998).
Observam-se inicialmente especificidades no processo de solicitação da interconsulta diante do funcionamento de cada hospital, por exemplo, no Japão a interconsulta psiquiátrica tanto para pacientes oncológicos quanto não-oncológicos pode ser facilmente requerido por médicos da equipe sênior ou júnior, preenchendo um cartão de requerimento, mas não por outros membros da equipe (Uchitomi et al., 1998). No estudo de Nakabayashi et al. (2010), percebeu-se que as áreas que mais solicitaram interconsulta eram a clínica médica e a nutrologia no Hospital das Clínicas da Universidade de São Paulo e a clínica médica, os alunos de doutorado e terapeutas ocupacionais no Hospital Universitário - UFSC.
Percebe-se na literatura de acordo com Citero, Andreoli, Martins e Lourenço (2000) que a mastectomia, quimioterapia citotóxica e colostomia trazem alta prevalência de transtorno psiquiátrico. Por conta disso, o reconhecimento dos quadros psiquiátricos depende muito do médico, da enfermeira e de um bom instrumento de triagem. Nota-se no estudo de Santos, Slonczewski, Prebianchi, Oliveira, e Cardoso (2011) que ainda há uma limitação no acompanhamento dos casos durante internação, já que, cinquenta e cinco por cento dos casos receberam seguimento psicológico após o primeiro atendimento e em quarenta por cento o atendimento ficou restrito a uma avaliação inicial, seja pelo óbito, seja por alta ou ainda pela constatação de que não havia necessidade de novas intervenções.
Existem também especificidades do funcionamento dos serviços ao redor do mundo, por exemplo no Japão, os serviços de interconsulta psiquiátrica iniciam seu envolvimento desde o momento do diagnóstico e contribuem para prevenção, detecção precoce a intervenção na ocorrência de conflitos psicológicos e sintomas psiquiátricos, promovendo educação para a equipe e tratamento direto ao paciente e sua família. No estudo de Ogawa et al. (2011), 75% dos psiquiatras interconsultores em equipes de cuidados paliativos estavam preparados para responder solicitações com urgência (dentro de 24 horas).
Já nos Estados Unidos, o serviço social assume um papel importante na psicoeducação, o que modifica significativamente a atuação da psicologia hospitalar, sendo inclusive um ponto de discussão no trabalho de Tunick et al. (2015) em UTI pediátricas, na qual a taxa de referenciamento era de quatro por cento.
No Brasil, tanto na interconsulta psiquiátrica quanto psicológica, há a comunicação via sistema do médico responsável que solicita avaliação da especialidade. O serviço costuma possuir vinte e quatro horas para responder a solicitação, ou seja, avaliar o paciente e determinar como será a conduta no caso. Esta estrutura observada por Santos et al. (2011) no Hospital das Clínicas de Ribeirão Preto - Universidade de São Paulo e por Citero et al. (2003) no A.C. Camargo Cancer Center proporciona contato da equipe de oncologia com o núcleo de psico-oncologia, o que possibilita um atendimento multiprofissional que engloba maior assistência ao paciente. Apesar disso, ainda existem limitações nesta comunicação, especialmente pela brevidade de informações descritas no pedido formalizado pelo sistema informatizado do hospital.
Por fim, as particularidades observadas nos diversos estudos desta revisão podem também ser atribuídas à diferenças observadas na clientela assistida, tempo de internação médio, estrutura física das instituições, aos contextos sócio-econômicos particulares nos quais estão inseridos e nas percepções dos profissionais solicitantes (Nakabayashi et al., 2010).
A literatura também aponta características da interconsulta psiquiátrica que favorecem esta atuação. No estudo de De Giorgio et al. (2015), este evidencia seis pontos essenciais neste trabalho. O primeiro refere que solicitações via sistema reforçam que o requerimento esteja claramente estabelecido, o segundo ressalta que a realização da consulta dentre as 24h do requerimento melhora o engajamento no tratamento, a terceira afirma que adotar uma métrica clínica ao invés de uma métrica psicológica melhora a detecção de sintomas subclínicos, a quarta envolve que aplicar parâmetros qualitativos ao invés de quantitativos possibilita uma definição mais apurada dos possíveis cursos do caso, a quinta comenta que a escrita de observações após interconsulta encoraja a comunicação com a equipe multidisciplinar e o estabelecimento de uma conexão entre a comunidade de saúde e serviços sociais e por fim, relembra a importância do alta hospitalar, incluindo o referenciamento adequado para o Centro de Saúde Mental, para o Serviço Diário da Unidade Psiquiátrica ou para o clínico geral do paciente.
É extremamente importante identificar que, nesta revisão, a maioria das publicações encontradas sobre interconsulta referem-se estritamente à interconsulta psiquiátrica, área em que esta especialidade foi inicialmente constituída. Porém mostra-se razoável expandi-la também para o cuidado psicológico já que Schmitt e Gomes (2005) esclarecem esta importância ao apontar três áreas de atuação definidas como as principais na interconsulta psiquiátrica: a avaliação psiquiátrica clínica, a avaliação psicológica e familiar e a avaliação de aspectos bioéticos, ou seja, o cuidado integral à saúde mental do paciente.
O estudo de Grassi et al. (2015) explora também esta atenção integral ao paciente quando aborda que o trabalho da interconsulta psiquiátrica é bastante efetiva desde que a mesma esteja organizada em serviços de psico-oncologia propriamente ditos, ou seja, envolvendo uma equipe multidisciplinar especializada. Apenas alguns centros, que comumente são hospitais universitários, focam no trabalho clínico de pacientes com doenças físicas e comorbidades psiquiátricas.
Discussão
Dentro dos resultados encontrados, percebe-se que alguns estudos vêm explorando os desafios e potencialidades envolvendo a interconsulta psiquiátrica. Os principais motivos para o pedido de interconsulta demonstram ser: colaboração para o diagnóstico diferencial, persistência de comportamento queixoso do paciente, comportamento de paciente que altera o funcionamento da enfermaria, sensibilização da equipe pelas atitudes do paciente, dificuldade da equipe em lidar com sentimentos e reações decorrentes do adoecer, risco e/ou tentativa de suicídio, pacientes com transtornos psiquiátricos e desajustes na relação médico-paciente (Contel et al., 2000)
Porém apesar de todas estas indicações, existem uma série de interferências importantes no referenciamento adequado de pacientes oncológicos, tais como as diferenças na percepção do próprio pacientes e dos médicos responsáveis sobre os sintomas psicológicos apresentados (Valdes- Strauber, Vietz & Kilian, 2013), o conhecimento as vezes limitado do psiquiatra e do psicólogo sobre os aspectos clínicos do câncer e seu tratamento, resultando em uma insatisfação do médico quanto às avaliações e recomendações realizadas, e uma suposta resistência do paciente ao encaminhamento psiquiátrico (Ogawa et al., 2011).
No estudo de Gazotti e Prebianchi (2014), os médicos não realizaram solicitações para colaboração no diagnóstico, o que pode indicar que os médicos têm uma falta real de conhecimento acerca do papel da psicologia, observação também pontuada por Kullgren, Ernst, Scott, Tsang, Carter e Sullivan (2015) em entrevistas realizadas com profissionais da àrea da saúde. Historicamente esses profissionais costumam relacionar a psicologia à função assistencialista, fortemente associada à psicologia clínica, e tal defasagem provém da própria formação médica e se estende na atuação, na medida em que não encontra, nos hospitais, a psicologia hospitalar como uma área delimitada e de profissionais com papéis bem definidos.
Um psiquiatra que trabalha em hospital ou ambulatório psiquiátrico tem funções claramente definidas. O mesmo se aplica ao psicólogo que exerce seu trabalho profissional de estudo de caso ou de psicoterapia. Quando esses profissionais se propõem a trabalhar em um hospital geral, a identidade profissional costuma se desestruturar (Martins, 1989).
Na entrevista com psiquiatras realizada por Botega et al. (2000), há no interconsultor a percepção de que seu trabalho não é adequadamente valorizado por outros especialistas (um terço das respostas) e mesmo por colegas da especialidade (um quinto das respostas). Há também o risco de esgotamento (burnout) relatado por quarenta e três por cento dos entrevistados. A escassez de tempo, de dinheiro e de valorização do trabalho realizado são relatadas como as principais dificuldades nesse campo de atividade.
Nota-se também que a equipe de saúde localiza o desamparo dos pacientes em fatores aparentemente imutáveis, renegando este cuidado ao profissional de saúde mental, dissociando, portanto, sua vinculação ao sofrimento do paciente. No estudo de Cerqueira (1994) inclusive percebe-se que muitos profissionais inclusive sugerem que o contato com pacientes graves e seus familiares pudesse ser feito especificamente pelo psicólogo ou assistente social.
Para responder a essas novas situações multifatoriais envolvendo a comunicação médico- paciente, para as quais nem psiquiatra e nem psicólogo tiveram preparo especial, vem sendo necessária a busca de um referencial teórico em avaliação e tratamento em psicopatologia (Tunick et al., 2015), em busca de novas técnicas para uma atuação concreta.
O verdadeiro potencial da interconsulta acaba por ser prejudicado pela formação falha dos profissionais, principalmente no conhecimento que abarca a interface entre biomedicina, psicologia e psiquiatria. Além disso, a não padronização da avaliação e dos critérios diagnósticos utilizados dificulta o cruzamento de informações em pesquisas científicas, interferindo também nas intervenções dos serviços de interconsulta.
A formação insuficiente, sem uma uniformização de conduta e adequação para pesquisa, inviabilizam a verificação da efetividade das atuações e repercussões dos serviços prestados por interconsultores, prejudicando o aperfeiçoamento das intervenções realizadas (Schmitt & Gomes, 2005).
Ainda é importante ressaltar que o despreparo dos profissionais da saúde para a interdisciplinaridade muitas vezes não pode ser creditado apenas a sua formação, mas também às condições para o exercício profissional, já que a baixa prioridade dada pelo governo brasileiro à questão da saúde tem impacto negativo sobre a estrutura, a organização e o funcionamento das instituições a ela relacionadas (Gazotti & Prebianchi, 2014).
Nesse cenário, Santos et al. (2011) ressalta que a preconização da comunicação assertiva é sempre considerada um dos aspectos cruciais do sucesso ou fracasso da interconsulta. Após a devida avaliação do paciente, é recomendável informar pessoalmente o profissional solicitante e outros membros da equipe sobre a impressão diagnóstica, dificuldades e potencialidades observadas neste contexto e o plano terapêutico estabelecido.
Visando esta habilidade comunicativa neste cuidado, os autores Schmitt e Gomes (2005) colocam a necessidade da participação de uma equipe de profissionais de distintas áreas da saúde, que comporiam a equipe de interconsulta psiquiátrica. No hospital estudado por eles, o plano de tratamento da demanda psiquiátrica se restringiu ao tratamento medicamentoso, poucas avaliações psicológicas e de interconsulta, sendo a participação da enfermagem pouco significativa (Silva et al., 2011). A interconsulta de enfermagem psiquiátrica pode ser uma das alternativas pois, além da oferta de assistência qualificada, desenvolve processos de educação em saúde nesta área (Silva et al., 2011)
Estreitando a perspectiva da inter-relação entre a interconsulta psiquiátrica e psicológica, percebe-se especialmente que o suporte psicoterapêutico de curto prazo é a mais frequente intervenção não-farmacológica identificada no hospital (Lin, Chou, Liu, Hsu, Hsiao, & Juang, 2011). Desta forma, nota-se a percepção da psiquiatria da necessidade do trabalho interdisciplinar e do reconhecimento da importância da psicologia na avaliação psiquiátrica.
Como exemplo da mudanças históricas nesta inter-relação profissional, destacamos as formulações iniciais de Ferrari, Luchina, e Luchina (1977, 1979) nas quais acreditava-se ser necessário uma nítida distinção entre interconsulta psiquiátrica e interconsulta psicológica, concepção que, hoje, parece-nos algo questionável.
A literatura recente vem mostrando que essa distinção é algo rígida e pouco operante na prática, na medida em que favorece o enrijecimento da postura profissional do interconsultor (Martins, 1989). Questiona-se o porquê não expandir então a denominação da interconsulta psiquiátrica e psicológica como interconsulta de equipe de saúde mental (Carvalho & Lustosa, 2008).
Dentro deste panorama de particularidades observadas na atuação de interconsulta dos diversos países descritos pela literatura, pode-se concluir a importância do olhar integral e multidisciplinar para a saúde mental no contexto oncológico.
O reconhecimento das contribuições da psiquiatria e psicologia neste âmbito vem ganhando cada vez mais espaço e os estudos vêm demonstrando a importância de organização de serviços específicos para este cuidado, os chamados Núcleos de Psico-oncologia. Desta maneira, torna-se possível o cuidado e a atenção à pacientes oncológicos e suas famílias durante o processo de adoecimento de maneira a considerar os aspectos biopsicossociais envolvidos neste período.
A partir desta estratégia do serviço, que prioriza o contato multidisciplinar e uma formação interprofissional, preza-se pela qualidade da atenção prestada, aumentando a eficácia das intervenções e diminuindo custos; além de contribuir com o conhecimento e atuação profissional (Castro & Bornholdt, 2004).
REFERÊNCIAS
Andreoli, P. B. A., & Mari, J. J. (2002). Assessment of a consultation-liaison psychiatry and psychology health care program. Revista de Saúde Pública, 36, 222-229. doi: 10.1590/S0034-89102002000200015.
Bardin, L. (1977). Análise de conteúdo. Lisboa: Edições 70.
Bloch, S., & Kissane, D. (2000). Psychotherapies in psycho-oncology: an exciting new challenge. British Journal of Psychiatry, 177, 112-116. doi: 10.1192/bjp.177.2.112.
Botega, N. J., Guilhermano, L. G., Michel, R., Garcia, Jr. C., Machado, F. G., Crestana F. & Frantz L. (2000). Consultoria psiquiátrica em hospital geral: inviável ou promissora? Revista Brasileira de Psiquiatria, 22, 130-132. doi: 10.1590/S1516-44462000000300006.
Bujoreanu, S., White, M. T., Gerber B., & Ibeziako, P. (2015). Effect of Timing of Psychiatry Consultation on Length of Pediatric Hospitalization and Hospital Charges. Hospital Pediatrics, 5, 269-275. doi: 10.1542/hpeds.2014-0079.
Carvalho, M. R., & Lustosa, M. A. (2008). Interconsulta psicológica. Revista Sociedade Brasileira de Psicologia Hospitalar, 11, 31-47.
Castro, E. K., & Bornholdt, E. (2004). Psicologia da saúde x psicologia hospitalar: definições e possibilidades de inserção profissional. Psicologia: Ciência e Profissão, 24, 48-57. doi: 10.1590/S1414-98932004000300007.
Cerqueira, A.T. A. R. (1994). A interconsulta médico-psicológica no contexto institucional como espaço para a formação de médicos e psicólogos. Temas em Psicologia, 2, 189-197.
Citero, V. A., Andreoli, S. B., Martins, L. A. N., & Lourenço, M. T. (2000). Interconsulta psiquiátrica e oncologia: interface em revisão. Psiquiatria na Prática Médica (UNIFESP), 33, 10-13.
Citero, V. A., Nogueira-Martins, L. A., Lourenço, M. T., & Andreoli, S. B. (2003). Clinical and demographic profile of cancer patients in a consultation-liaison psychiatric service. Sao Paulo Medical Journal, 121,111-116. doi: 10.1590/S1516-31802003000300005.
Contel, J. O. B, Sponholz, Jr. A., Torrano-Masetti, L. M., Almeida, A. C., Oliveira E. A., Jesus J. S., & Voltarelli, J. C. (2000). Aspectos psicológicos e psiquiátricos do transplante de medula óssea. Medicina Ribeirão Preto, 33, 294-311. doi: 10.11606/issn.2176-7262.v33i3p294-311.
De Giorgio, G., Quartesan, R., Sciarma, T., Giulietti, M., Piazzoli, A., Scarponi, L., & Piselli, M. (2015). Consultation-liaison psychiatry - from theory to clinical practice: an observational study in a general hospital. BMC Reserach Notes, 8, 475-481. doi: 10.1186/s13104-015-1375-6.
Ferrari, H., Luchina, N., & Luchina, I. L. (1977). La Interconsulta Médico Psicológica en el Marco Hospitalario. Buenos Aires: Ediciones Nueva Vision.
Ferrari, H., Luchina, N., & Luchina, I. L. (1979). Assistência Institucional. Nuevos desarollos de la interconsulta médico-psicológica. Buenos Aires: Ediciones Nueva Vision.
Fritzsche, K., Struss, Y., Stein, B., & Spahn, C. (2003). Psychosomatic liaison service in hematological oncology: need for psychotherapeutic interventions and their realization. Hematological Oncology, 21, 83-89. doi: 10.1002/hon.711.
Gazotti, T. C., & Prebianchi, H. B. (2014). Caracterização da interconsulta psicológica em um hospital geral. Revista Psicologia: Teoria e Prática, 16, 18-30.
Grassi, L., Gritti, P., Rigatelli, M., & Gala, C. (2000). Psychosocial problems secondary to cancer: an Italian multicentre survey of consultation-liaison psychiatry in oncology. European Journal of Cancer, 36, 579-585. doi: 10.1016/S0959-8049(99)00285-3.
Grassi, L., Mitchell, A. J., Otani, M., Caruso, R., Nanni, M. G., Hachizuka, M., & Riba, M. (2015). Consultation-Liaison Psychiatry in the General Hospital: the Experience of UK, Italy, and Japan. Current Psychiatry Reports, 17, 1-9. doi: 10.1007/s11920-015-0581-1.
Kullgren, K. A., Ernst, M. M., Scott, E. L., Tsang, K. K., Carter, B. D., & Sullivan, S.K. (2015). Inpatient Pediatric Psychology Consultation-Liaison Practice Survey. Clinical Practice in Pediatric Psychology, 3, 340-351. doi: 10.1037/cpp0000089.
Lin, H. L., Chou, H. H., Liu, C. Y., Hsu, S. C., Hsiao, M. C., & Juang, Y. Y. (2011). The Role of Consulting Psychiatrists for Obstetric and Gynecologic Inpatients. Chang Gung Medical Journal, 34,57-64.
Martins, L. A. N. (1989). Consultoria psiquiátrica e psicológica no hospital geral: a experiência do Hospital São Paulo. Revista Associac ão rasileira de Psiquiatria and Asociaci n Psiquiátrica de América Latina, 11, 160-164.
Nakabayashi, T. I. K., Guerra, K. A. Souza, R. M., Loureiro, S. R., Contel, J. O. B., Cabrera C. C., & Crippa, J. A. S. (2010). Comparação entre solicitações psiquiátricas de dois hospitais gerais universitários brasileiros: uso do protocolo de registro de interconsulta em saúde mental. Cadernos de Saúde Pública, 26, 1246-1260. doi: 10.1590/S0102-311X2010000600017.
Ogawa, A., Nouno, J., Shirai, Y., Shibayama, O., Kondo,, K., Yokoo M., & Uchitomi Y. (2012). Availability of Psychiatric Consultation-liason Services as an Integral Component of Palliative Care Programs at Japanese Cancer Hospitals. Japanese Journal of Clinical Oncology, 42, 42-45. doi: 10.1093/jjco/hyr174.
Pasquini, M., Biondi, M., Costantini, A., Cairoli, F., Ferrarese, G., Picardi, A., & Sternberg, C. (2006). Detection and treatment of depressive and anxiety disorders among cancer patients: feasilibity and preliminary findings from a liason service in an oncology division. Depression and Anxiety, 23, 441-448. doi: 10.1002/da.20198.
Rait, D. S., Jacobsen, P. B., Lederberg, M. S., & Holland, J. C. (1988). Characteristics of psychiatric consultations in a pediatric cancer center. American Journal of Psychiatry, 145, 363- 4. doi: 10.1176/ajp.145.3.363.
Sala, V. (2002). La interconsulta psiquiátrica y psicológica en pacientes con cáncer. Revista Colombiana de Psiquiatría, 21, 225-236.
Santos, N. C. A, Slonczewski, T., Prebianchi, H. B., Oliveira, A. G., & Cardoso, C. S. (2011). Interconsulta psicológica: demanda e assistência em hospital geral. Psicologia em Estudo, 16, 325-334. doi: 10.1590/S1413-73722011000200016.
Silva, N. G., Oliveira, A. G. B., & Ide, P. H. (2011). Demandas de atendimento psiquiátrico em um hospital universitário. Revista Gaúcha de Enfermagem, 32, 531-538. doi: 10.1590/S1983-14472011000300014.
Schmitt, R., & Gomes, R.H. (2005). Aspectos da interconsulta psiquiátrica em hospital de trauma. Revista de Psiquiatria de Rio Grande do Sul, 27, 71-81. doi: 10.1590/S0101-81082005000100009.
Smaira, S. I., Kerr-Corrêa, F., & Contel, J. O. B. (2003). Psychiatric disorders and psychiatric consultation in a general hospital: a case- control study. Revista Brasileira de Psiquiatria, 25, 18-25. doi: 10.1590/S1516-44462003000100005.
Tunick, R. A., Gavin, J. N., DeMaso, D. R., & Meyer, E. C. (2013). Pediatric Psychology Critical Care Consultation: An Emerging Subspecialty. Clinical Practice in Pediatric Psychology, 1, 42- 54. doi: 10.1037/cpp0000006.
Uchitomi, Y., Akechi, T., Okamura, H., Kugaya, A., Zensho, H., Kagaya A., & Yamawaki, S. (1998). Positive influence of a liaison program on the rate of psychiatric consultation referrals for cancer patients. Psychiatry and Clinical Neurosciences, 52, 275-278. doi: 10.1046/j.1440-1819.1998.00399.x.
Valdes-Strauber, J., Vietz, E., & Kilian, R. (2013). The impact of clinical conditions and social factors on the psychological distress of cancer patients: an explorative study at a consultation and liaison service in a rural general hospital. BMC Psychiatry, 13, 226-237. doi: 10.1186/1471-244X-13-226.
Recebido em 23 de Novembro de 2017/ Aceite em 29 de Outubro de 2018