Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Revista Portuguesa de Pneumologia
Print version ISSN 0873-2159
Rev Port Pneumol vol.16 no.4 Lisboa Aug. 2010
Abordagem terapêutica da tuberculose e resolução de alguns problemas associados à medicação
R Duarte 1,2,3,4*, A Carvalho 1,2*, D Ferreira 1*, S Saleiro 5*, R Lima 1*, M Mota 1*, E Raymundo 6*, M Villar 7,8*, A Correia 9*
1 Centro Hospitalar de Vila Nova de Gaia/Espinho
2 Centro Diagnóstico Pneumológico de Vila Nova de Gaia
3 Faculdade de Medicina da Universidade do Porto
4 Centro de Referência para a TBMR da Região Norte
5 Serviço de Pneumologia. Hospital de São João, Porto
6 Centro Diagnóstico Pneumológico de Vila Franca de Xira
7 Centro Diagnóstico Pneumológico de Venda Nova, Amadora
8 Centro de Referência para a TBMR
9 Departamento de Saúde Pública. Administração Regional do Norte
* Comissão de Trabalho de Tuberculose da Sociedade Portuguesa de Pneumologia
Resumo
A tuberculose é uma doença bem conhecida e para a qual há fármacos de reconhecida eficácia. Em Portugal, a incidência da tuberculose tem vindo a diminuir de forma consistente nos últimos anos, mantendo contudo valores acima da média europeia. Uma nova dificuldade surge, associada à resistência aos antibacilares reconhecidamente relacionada com a não adesão ao tratamento e/ou a uma incorrecta escolha do regime terapêutico. Assim, é importante focar a atenção na abordagem inicial do caso de tuberculose, sendo esse o objectivo desta revisão.
Palavras-chave: Tuberculose, tratamento, efeitos colaterais.
Tuberculosis treatment and management of some problems related to the medication
Abstract
Tuberculosis is a well-known illness for which there is treatment of recognized effectiveness. In Portugal, tuberculosis incidence has been diminishing although keeping values higher than the rest of the Western Europe. A new challenge is associated with resistance to drugs, admittedly related to treatment noncompliance or incorrect treatment choice. The purpose of this review to focus our attention on the importante of the first approach to the tuberculosis case.
Key-words: Tuberculosis, treatment, side effects.
Glossário
Mycobacterium tuberculosis
H – isoniazida
R – rifampicina
Z – pirazinamida
E – etambutol
TOD – tratamento sob observação directa
OMS – Organização Mundial de Saúde
DGS – Direcção-Geral de Saúde
Introdução
A terapêutica ideal da tuberculose combina as acções bactericidas, de prevenção de resistências e de esterilização dos diversos fármacos, devendo ser feita por um período de tempo suficientemente longo, de forma a evitar falências de tratamento e recaídas.
A escolha do esquema terapêutico baseia–se na compreensão da biologia do Mycobacterium tuberculosis, no hospedeiro e nas actividades específicas dos fármacos, e deve levar em conta a prevalência e o padrão de susceptibilidade da tuberculose na comunidade em questão.
A duração mínima de um esquema terapêutico que inclua isoniazida e rifampicina é de 6 meses, mas a decisão sobre a duração do tratamento depende sempre da resposta do doente. Os regimes de tratamento mais prolongados destinam-se a doentes com alto risco de insucesso terapêutico.
A administração da medicação, independentemente da sua frequência, deve ser numa única toma, em regime de toma observada directamente (TOD), com atitudes imediatas perante qualquer falta ao tratamento. Um esquema diário torna mais fácil a vigilância e a celeridade das atitudes para resolver as irregularidades. O conceito de administração medicamentosa intermitente está em evolução e tem sido utilizado noutros países. A administração intermitente facilita a observação, reduz os custos e a inconveniência para o doente, com menos deslocações e libertação do pessoal de saúde. Os esquemas intermitentes devem ser sempre utilizados com cautela em indivíduos de risco para toxicidade medicamentosa.
Esquemas terapêuticos
Casos novos
O esquema terapêutico recomendado no tratamento de adultos com tuberculose tem uma duração duração mínima aceitável de 6 meses e compreende duas fases (Quadro I):
Fase inicial: Dois meses de isoniazida (H), rifampicina (R), pirazinamida (Z) e etambutol (E) Objectivo: morte rápida dos bacilos e melhoria dos sintomas.
Fase de continuação (depois da fase inicial, já com negativação e com conhecimento do antibiograma para os fármacos de primeira linha): Quatro, 7 ou 10 meses de H e R. Objectivo: esterilização com eliminação dos bacilos residuais, prevenindo as recidivas.
Quadro I – Esquemas padronizados recomendados para o tratamento de tuberculose enquanto se aguarda pelos testes de susceptibilidade aos antibacilares3
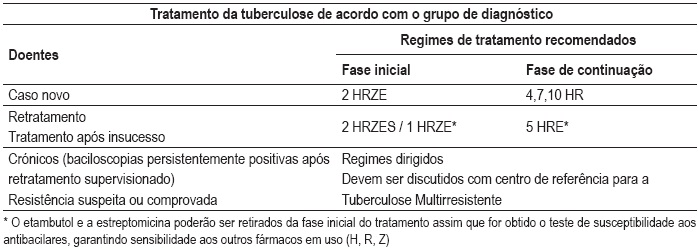
A TOD é a estratégia preferida para todos os esquemas1. A recomendação do uso de quatro fármacos na fase inicial é baseada na proporção geral de novos casos de tuberculose provocados por microrganismos resistentes à H (menos falências e recaídas)2,3.
A fase de continuação da terapêutica deverá ser superior aos 4 meses nas seguintes situações:
• Doentes com evolução bacteriológica mais lenta (ex: exames culturais da expectoração positivos no final do segundo mês de tratamento) e radiografia pulmonar inicial com evidência de cavitação. 4,5 Neste caso, torna-se obrigatório excluir má adesão ao tratamento, resistência aos antibacilares (repetir antibiograma) e malabsorção de fármacos (doseamento sérico dos fármacos);
• Doentes que não puderam incluir pirazinamida na fase inicial de tratamento.
Nestes doentes, a fase de continuação deverá ter a duração de 7 meses. Deverá ter a duração de 10 meses nos casos de tuberculose com envolvimento do SNC e ósseo (12 meses de tratamento total). Em relação à tuberculose ganglionar ou de órgão, preconiza–se uma duração total de tratamento de 6 meses4. No entanto, dada a maior dificuldade de controlo bacteriológico e, por vezes, pior evolução clínica, é de admitir o prolongamento da fase de continuação da terapêutica.
Retratamentos
Consideram-se em retratamento todos os indivíduos com tratamento anterior superior a um mês e que apresentem de novo exames directos e/ou culturais positivos. Estes casos têm uma maior probabilidade de resistência aos antibacilares e, por isso, recomenda-se que logo à data de diagnóstico seja efectuado teste molecular de resistência à isoniazida e rifampicina e de acordo com o seu resultado seja adoptado um esquema inicial padronizado de retratamento ou um esquema padronizado para a multi-resistência (se resistência à H + R) (Quadro 1). Qualquer um destes esquemas deverá ser ajustado em função do resultado do antibiograma entretanto efectuado.
Preparações com combinação numa dose fixa
* Rifater
– Isoniazida 50 mg, rifampicina 120 mg, Pirazinamida 300 mg
* Rifinah
– Isoniazida 150 mg, rifampicina 300 mg
A definição de tratamento completo baseia-se no número total de doses administradas e não unicamente na duração da terapêutica. Por exemplo, um regime de 6 meses deve consistir num mínimo de 182 doses.
Situações particulares
Coinfecção por vírus de imunodeficiência humana (VIH)
O tratamento da tuberculose nos indivíduos infectados por VIH é semelhante ao dos indivíduos não infectados (2 HRZE/4HR). No entanto, existem algumas situações que podem condicionar a escolha do regime terapêutico, salientando-se a coexistência de outras doenças e seus tratamentos, o perfil psicológico do doente, a capacidade de adesão a tratamentos prolongados, o maior número de interacções medicamentosas e de efeitos secundários, perturbações da absorção e reacções paradoxais no decurso das terapêuticas 6,7,8,9. Nestes doentes deve-se privilegiar a toma da medicação conjunta (antibacilar e antirretroviral), com vista à melhoria da adesão ao tratamento.
Tuberculose na criança
Em geral, o esquema de tratamento da tuberculose na criança é o mesmo do utilizado nos adultos, com a excepção do etambutol, que não é usado por rotina. As formas mais frequentes de manifestação de tuberculose nesta classe etária têm pouca carga bacilífera, havendo pouco risco de desenvolvimento de resistências. No entanto, algumas crianças e adolescentes podem apresentar manifestações da doença “tipo adulto”, com infiltrado no lobo superior, cavitação ou com produção de expectoração. Nestas situações, a fase inicial deve incluir os quatro fármacos até à obtenção de antibiograma 10,11.
Tuberculose extrapulmonar
Os conceitos relativamente ao tratamento da tuberculose extrapulmonar são sobreponíveis aos da tuberculose pulmonar. Os regimes de 6 meses que incluem H e R são eficazes para os casos de tuberculose extrapulmonar com excepção da meningite tuberculosa ou da tuberculose óssea. Neste caso, é recomendado um tempo de tratamento de 12 meses. O prolongamento do tratamento também é recomendado perante a evidência de uma resposta lenta, como ocorre frequentemente nos casos de tuberculose ganglionar ou de órgão. A associação de corticosteróides está recomendada no caso de tuberculose pericárdica e meníngea 12,13,14.
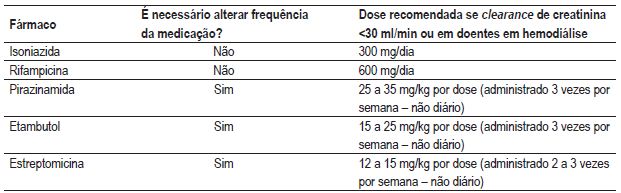
Insuficiência renal
São apresentadas as doses recomendadas para doentes com insuficiência renal no Quadro II 12. Em doentes a fazer hemodiálise, a administração da medicação deve ser efectuada após a diálise, de modo a evitar a remoção prematura de alguns fármacos.
Quadro II – Doses recomendadas perante insufi ciência renal. A administração deve ser efectuada no dia da diálise, a seguir à mesma 12
Insuficiência hepática
As H, R e Z são fármacos potencialmente hepatotóxicos que podem condicionar lesão hepática adicional em doentes com doença hepática prévia. No entanto, uma vez que as H e R são os fármacos mais importantes no tratamento da tuberculose, deverão ser utilizados sempre que possível, mesmo na presença de alterações hepáticas. Se as enzimas hepáticas forem superiores a três vezes o normal na fase inicial do tratamento (e não podem ser associadas à própria tuberculose), poderão ser utilizadas várias opções terapêuticas: 6 REZ (evitando a isoniazida); 9 HRE (podendo retirar o etambutol assim que for obtido o teste de susceptibilidade) – evitando assim a pirazinamida12. Em doentes com insuficiência hepática grave, pode optar-se por um esquema que inclua apenas um agente hepatotóxico (geralmente a rifampicina) associado ao etambutol (12 meses), preferencialmente associado a outro fármaco (fluoroquinolona) durante 2 meses. Perante a impossibilidade de utilização de qualquer um dos fármacos com potencial de hepatotoxicidade, e desde que não haja alterações da coagulação, poderá optar-se por um esquema que inclua etambutol, uma fluoroquinolona e um aminoglicosídeo 12. Deverá tentar-se a introdução dos fármacos anteriores, assim que for possível.
Gravidez e amamentação
O tratamento inicial consiste em HRZE. Apesar de todos estes fármacos travessarem a barreira placentária, não parece terem efeitos teratogénicos. A estreptomicina é o único antibacilar documentadamente associado a efeitos nocivos no feto (surdez congénita) pelo que não deve ser utilizada.
Não está comprovado qualquer efeito teratogénico associado à pirazinamida, pelo que poderá ser usada com segurança durante a gravidez, estando inclusivamente recomendada pela OMS15. No entanto, se a pirazinamida não for utilizada no esquema inicial, a duração do tratamento deverá ter obrigatoriamente 9 meses 12.
A amamentação deve ser encorajada. A concentração mínima dos antibacilares de 1.ª linha no leite não produz qualquer efeito tóxico na criança. Da mesma forma, deve ter-se em atenção que as mesmas concentrações não devem ser consideradas suficientes para o tratamento da tuberculose activa ou da tuberculose latente do recém-nascido. Está recomendada a associação de piridoxina (25 mg/dia) a todas as mulheres que estejam a ser medicadas com isoniazida e que estejam grávidas ou a amamentar 12.
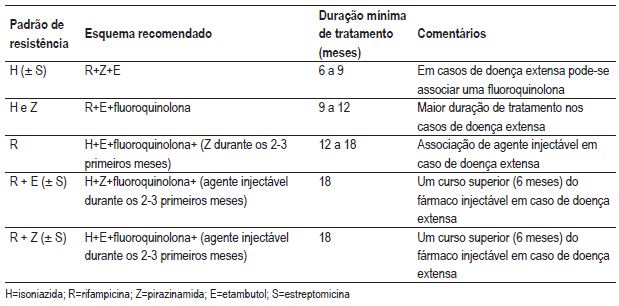
Mono e polirresistências
Os casos de tuberculose multirresistente (TBMR) devem ser orientados para os centros de referência regionais para a tuberculose multirresistente e comunicados ao Centro de Referência Nacional. Os casos de tuberculose mono ou polirresistentes devem ter uma abordagem cuidada, uma vez que muitas vezes antecedem os quadros de multirresistência. Apresentam-se os casos mais frequentes e os esquemas terapêuticos recomendados (Quadro III) 16.
Quadro III – Esquemas terapêuticos recomendados em caso de mono ou polirresistência
Atitude face a interrupções do tratamento
Face a interrupções ou abandonos ao tratamento a decisão terapêutica deve ser baseada no resultado das baciloscopias, no tempo de abandono e no tempo de tratamento já efectuado:
1. Sempre que os exames directos ou culturais da expectoração, realizados à data da reintrodução da terapêutica antibacilar, forem positivos, o esquema terapêutico deve ser reiniciado, independentemente de qualquer outro factor. Nessa altura deve ser repetido teste de susceptibilidade aos antibacilares;
2. Se abandonou durante a fase inicial do tratamento (primeiros 2 meses) 12:
a. Menos de 14 dias – prossegue tratamento (completar número de doses predefinidas);
b. Mais de 14 dias – reinicia tratamento;
3. Se abandonou durante a fase de manutenção 12:
a. Mais de 80% das tomas previstas – ponderar terminar tratamento se as baciloscopias na fase inicial da apresentação do quadro eram negativas; caso contrário, prosseguir tratamento;
b. Menos de 80% das tomas previstas:
i. Mais de 3 meses de interrupção – reinicia tratamento;
ii. Menos de 3 meses de interrupção – prossegue tratamento (completar número de doses predefinidas)
Atitude face a efeitos adversos
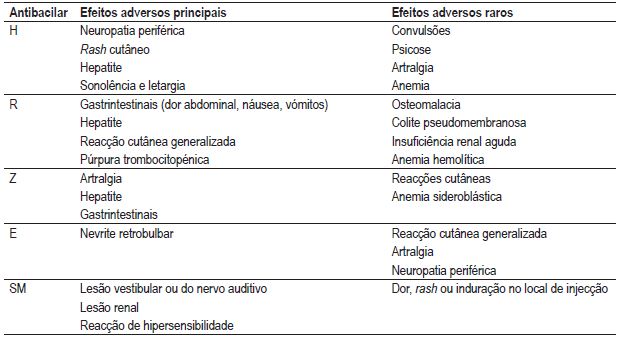
Todos os antibacilares têm efeitos adversos. Devemos conhecê-los bem, de modo a identificá-los e a agir prontamente (Quadro IV). Perante a ocorrência de efeitos adversos deve-se:
• Confirmar a dose dos fármacos utilizados;
• Excluir outras causas para os sinais e sintomas apresentados pelo doente;
• Estimar gravidade dos efeitos adversos;
• Suspender o/os fármacos responsáveis;
• Eventualmente re-introduzir os fármacos de forma gradual perante a resolução do quadro, conforme se apresenta adiante.
Quadro IV – Fármacos e efeitos adversos 17
Perturbações gastrintestinais
As perturbações gastrintestinais são mais frequentes nas primeiras semanas de tratamento. Pode-se alterar a hora de administração, associar a administração da medicação à ingestão de alimentos ou utilizar, se necessário, medicação sintomática, como um protector gástrico.
Toxicidade hepática
A toxicidade hepática está frequentemente associada ao tratamento antibacilar, sendo potencialmente grave. Define-se como uma elevação das transaminases superior a três vezes o limite superior do normal, na presença de sintomas ou elevação das transaminases superior a cinco vezes o limite superior do normal, na ausência de sintomas. Ocorre mais frequentemente nos indivíduos com hábitos etílicos, nos coinfectados pelo vírus da hepatite C ou vírus da hepatite B e nos indivíduos mais idosos.
Perante um quadro de hepatotoxicidade, recomenda-se a suspensão de todos os fármacos potencialmente hepatotóxicos (H, R, Z) e a identificação de outras causas possíveis (ex: vírica, álcool) 12.
Perante quadros de resolução mais lenta, prevê-se introdução temporária de um esquema terapêutico com fármacos com menor potencial hepatotóxico (ex: etambutol, estreptomicina, amicacina/canamicina, fluoroquinolona).
As H, R e Z devem ser reiniciadas após a diminuição das transaminases para valores inferiores a duas vezes o normal, de forma gradual (Quadro V) 14. Durante esse período, deve-se proceder a uma monitorização clínica e analítica. Quando se identifica o fármaco responsável pela hepatotoxicidade devem-se elaborar esquemas alternativos e eficazes. No Quadro VI apresentam-se esquemas alternativos face à necessidade de não se poderem utilizar alguns dos fármacos de primeira linha.
Quadro V – Esquema de reintrodução dos fármacos
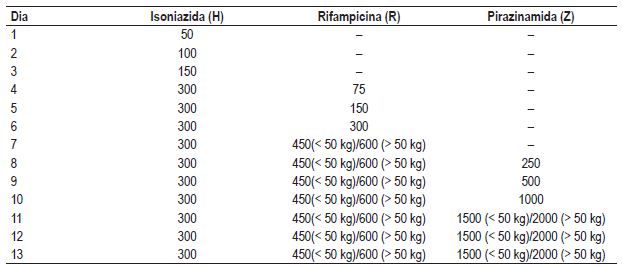
Quadro VI – Esquemas alternativos, face à necessidade de não poder utilizar um dos fármacos de primeira linha

Lesões cutâneas
As lesões de erupção cutânea podem ser provocadas por qualquer um dos antibacilares. A atitude a tomar depende da gravidade da manifestação. Se a extensão das lesões for mínima poderá bastar a associação de anti-histamínico anti-H1 selectivo, não sendo necessária a interrupção do tratamento. Nas reacções generalizadas pode associar-se febre e/ou atingimento das mucosas. Deve-se suspender todo o tratamento. Após melhoria da erupção deve proceder-se à reintrodução gradual dos fármacos de 1.ª linha.
Orientação após inicio de tratamento
A avaliação inicial de um doente com tuberculose deve incluir sempre o rastreio de infecção pelo vírus da imunodeficiência humana (VIH) 18. Um resultado positivo deve implicar sempre orientação para uma consulta de referenciação. Em doentes com comportamentos de risco deve ser pedido estudo serológico para hepatite B e C.
Em algumas situações é necessário fazer o teste de amplificação de ácidos nucleicos (TAAN)19. Essas situações incluem a presença de exame directo positivo em doente sem clínica nem radiologia sugestiva de doença ou pelo contrário a existência de exame directo negativo em doente com clínica e radiologia muito sugestiva de doença. Noutras situações, em que é frequente a infecção por micobactérias não tuberculosas, por exemplo em doentes imunodeprimidos, infectados com VIH, o TAAN positivo permite iniciar o tratamento dirigido, enquanto um TAAN negativo nos pode orientar para outro diagnóstico e repetição do estudo. Também deve ser efectuado o TAAN antes de iniciar rastreios em larga escala (instituições, empresas), evitando gasto de recursos humanos desnecessários.
O teste molecular de resistências, que permite o diagnóstico rápido de multirresistência (resistência à isoniazida e à rifampicina), deve ser efectuado em populações de risco para tuberculose multirresistente (retratamentos, contacto com tuberculose multirresistente, actividade profissional em unidades de saúde, infecção pelo vírus de imunodeficiência humana (VIH), toxicodependência, reclusão e imigração de países com alta prevalência de tuberculose) 20.
Uma vez estabelecido o diagnóstico de tuberculose e iniciado o seu correcto tratamento, é de grande importância manter um acompanhamento regular destes doentes, de forma a garantir que a terapêutica seja cumprida com o mínimo de efeitos secundários e que no final do tratamento o doente seja declarado como sucesso terapêutico.
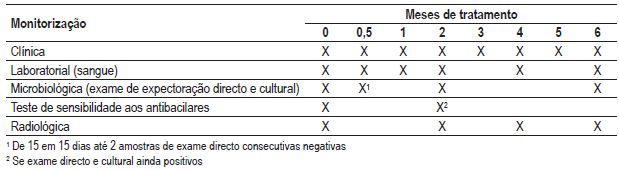
A monitorização do tratamento e o seguimento clínico do doente envolvem diferentes vertentes, designadamente clínica, laboratorial e radiológica. Apresenta-se uma proposta de avaliação, salientando-se os pontos obrigatórios.
A avaliação clínica deve ser efectuada no início do tratamento, através da colheita de uma história clínica detalhada, incluindo medição do peso corporal, uma vez que este condiciona a dose de medicação a instituir e o seu subsequente aumento é um indicador indirecto de uma resposta favorável ao tratamento. Posteriormente, a monitorização clínica deve fazer-se aos 15 dias de tratamento, aos 30 dias e depois mensalmente, para detecção de possíveis efeitos adversos da medicação ou complicações decorrentes da própria doença, como hemoptises, insuficiência respiratória, fistulização de adenopatias, entre outras. Após a conclusão do tratamento, dever-se-á manter o doente em vigilância clínica durante 2 anos, de 3 em 3 meses no primeiro semestre e posteriormente de 6 em 6 meses, com o intuito de identificar eventuais recaídas.
O seguimento clínico do doente com tuberculose compreende também uma avaliação laboratorial periódica, quer a nível de análises de sangue, quer a nível de análises microbiológicas. A colheita de sangue deverá ser realizada no início do tratamento, para avaliação dos valores basais do doente, aos 15 dias de tratamento, aos 30 e aos 60 dias e depois bi mensalmente, até ao final do tratamento, devendo compreender a determinação dos valores de hemograma, plaquetas, transaminases, bilirrubinas (total e directa) e creatinina. Outros estudos estarão dependentes de outras comorbilidades associadas ou de queixas especificas. Esta avaliação seriada permite detectar complicações potenciais do tratamento antibacilar, como toxicidade hepática, renal ou hematológica. No que se refere à avaliação e monitorização microbiológica ao longo do tratamento, preconiza-se sempre: a realização de exame micobacteriológico (directo e cultural com antibiograma se cultura positiva) de expectoração no início do tratamento, aos dois meses e no fim de tratamento. De modo a conseguir-se avaliar com maior rigor o tempo de negativação e, desse modo, eficácia do tratamento implementado, poderá fazer-se exame micobacteriológico directo de 15 em 15 dias até obtenção de amostra negativa e exame micobacteriológico cultural mensal até à obtenção de 2 amostras negativas (estando incluída a do segundo mês). A avaliação radiológica deve ser efectuada no início do tratamento, para determinação do tipo de lesões (parenquimatosas/pleurais) e da sua extensão. Por rotina, o estudo radiológico deve ser repetido aos 2 meses de tratamento, para monitorização da resposta imagiológica à terapêutica, e no final do tratamento. Nos doentes em que persistam sintomas respiratórios no decurso do tratamento ou nos casos de tuberculose pleural, poderá ser necessário repetir a radiografia torácica mais precocemente, com vista a excluir eventuais complicações. No Quadro VII resume-se, de forma esquematizada, a monitorização de um doente com tuberculose. Salienta-se que existem casos particulares, que, ou pelas comorbilidades do doente ou pelas complicações decorrentes da doença, obrigam a uma vigilância clínica e/ou laboratorial e/ou radiológica mais frequente.
Quadro VII – Monitorização de um doente com tuberculose
Medição das concentrações séricas de fármacos
Está indicada em situações de:
1. Doente com falência do tratamento que não se justifica pela não adesão ao tratamento ou pela resistência medicamentosa;
2. Suspeita de farmacocinética anormal dos medicamentos de primeira linha;
3. Manejo da tuberculose multirresistente com medicamentos de segunda linha.
Notificação dos casos de tuberculose
Os dados de vigilância da tuberculose, construídos com base no registo e notificação de casos, devem permitir acompanhar a evolução da situação epidemiológica da doença e a identificação de grupos de pessoas nas quais se justifica um reforço da intervenção.
Actualmente, em Portugal existem dois sistemas de vigilância da tuberculose: o sistema das Doenças de Declaração Obrigatória, vulgarmente designado por sistema DDO, e o sistema de informação intrínseco ao Programa Nacional de Luta contra a Tuberculose, conhecido como SVIG -TB.
No âmbito do sistema DDO, e de acordo com a Portaria n.º 1071/98 de 31 de Dezembro, devem ser notificados os casos novos e retratamentos de tuberculose do sistema nervoso central (A17 da Classificação Internacional de Doenças, 10.ª revisão), tuberculose miliar (A19 da CID -10.ª revisão) e tuberculose respiratória (A15 e A16 da CID -10.ª revisão), ou seja, as formas graves de doença e as formas contagiosas. A notificação, dirigida à autoridade de saúde da área de residência do doente, é feita através do preenchimento do modelo n.º 1536 da Imprensa Nacional Casa da Moeda, versão resultante da actualização da lista de doenças de declaração obrigatória em 1999 (Circular Informativa 7/DSIA da Direcção-Geral de Saúde de 24/03/1999: Novo impresso para “Doenças Transmissíveis de Declaração Obrigatória” e instruções para o seu preenchimento). As definições de caso utilizadas para fins de notificação DDO constam da Circular Normativa n.º 3/DSIA da Direcção -Geral de Saúde (DGS) de 30/03/1999.
O SVIG -TB é o sistema de informação intrínseco ao Programa Nacional de Luta contra a Tuberculose, o qual tem vindo a integrar as recomendações do Euro -TB e, mais recentemente, do European Centre for Disease Prevention and Control para as definições de caso e para a informação mínima requerida por aquela agência europeia. Com a publicação pela Direcção-Geral de Saúde (DGS) da Circular Normativa 8/DT de 29/05/2000, a DGS procedeu à normalização de critérios a aplicar a nível nacional no que se refere à classificação de casos de tuberculose para efeitos de registo, notificação e monitorização de resultados. Devem ser registados no SVIG -TB todos os casos de tuberculose activa, confirmados ou prováveis, e os casos de tuberculose -infecção desde que sejam submetidos a tratamento. O sistema alimenta uma base de dados nacional desde 1992, sendo que, duma forma geral, a informatização dos dados é feita ao nível dos distritos com base em dois suportes de informação construídos para o efeito (Formulário 1 – ”Registo de um caso de tuberculose, confirmado ou provável, caso novo ou retratamento”, modelo145.10/DGS 2000; e Formulário 2 – ”Dados complementares ao registo de caso e declaração de termo de tratamento”, modelo 145.11/DGS 2000), constituindo um primeiro nível de agregação de dados, sendo posteriormente feita uma nova agregação ao nível nacional. O sistema informático foi revisto no ano 2000 com o objectivo de possibilitar o cruzamento de dados com um sistema de vigilância de base laboratorial e com o sistema de Doenças Transmissíveis de Declaração Obrigatória (DDO). Estas alterações foram formalizadas através da publicação pela DGS da Circular Normativa 6/DT de 13/03/2001. O sistema de informação foi construído de forma a permitir a extracção, após definição de critérios de selecção, dos seguintes tipos de dados: medidas de frequência, caracterização demo gráfica, indicadores de progresso, perfil da situação e infecção latente.
As estatísticas de tuberculose dependem inteiramente da qualidade de informação introduzida nos sistemas de vigilância, pelo que se recomenda o maior rigor no preenchimento dos suportes de informação referidos.
Como e quando preencher os formulários?
Formulário 1 – Registo de um caso de tuberculose, confirmado ou provável, caso novo ou retratamento.
Este formulário destina -se à recolha de informação à data de registo do caso e permite caracterizar o doente, os meios de diagnóstico e o tratamento efectuado. É composto por 11 grupos de variáveis, nomeadamente: identificação do serviço de saúde, identificação do caso, profissão, detecção, patologia associada, factores de risco, BCG, prova de Mantoux actual, apresentação clínica, exames e tratamento.
O formulário F1 deve ser preenchido:
1. Na altura do diagnóstico e início do tratamento.
2. Sempre que houver alterações ou acrescentos à informação do formulário F1 inicial, deve ser preenchido novo impresso F1 e reenviado para o serviço onde ocorre
a informatização, assinalando o facto de se tratar de informação complementar (por exemplo, se tiver falhado algum dado do formulário inicial, se entretanto receber o resultado da cultura ou se houver alterações ao esquema terapêutico inicial).
Formulário 2 – Dados complementares ao registo de caso e declaração de termo de tratamento.
Este formulário destina -se à recolha de informação para seguimento do caso até ao termo do tratamento. É composto por seis grupos de variáveis, nomeadamente: identificação do serviço de saúde e nome do doente, exames, estirpe e antibiograma, tipagem molecular, serologia VIH e final do tratamento. A informação recolhida permite caracterizar o tempo de negativação das culturas, o resultado do antibiograma, a serologia VIH e os contactos rastreados. Este formulário deve ser preenchido e enviado logo que se disponha dos resultados do antibiograma de primeira e segunda linhas, perante a transferência de unidade de saúde e no fim do tratamento.
Aconselha-se que os formulários sejam completamente preenchidos durante a consulta, na presença do doente, na eventualidade de serem precisas mais informações.
No caso dos doentes transferidos entre serviços de saúde deve haver a preocupação de actualizar a informação sobre os casos, pelo que o serviço que transfere deve, ao fim de algum tempo, solicitar informação actualizada ao serviço que recebeu o doente.
A informatização dos dados dos formulários 1 e 2 pode ser feita a nível local, subregional ou regional, sendo, no entanto, de salvaguardar a importância do acesso e da análise dos dados por parte de quem os produz. Compete aos coordenadores do PNT aos diferentes níveis a gestão e análise dos dados produzidos e a retroinformação para os serviços e profissionais de saúde que executam o programa.
Ambos os sistemas de vigilância da tuberculose podem, a qualquer momento, sofrer as alterações decorrentes da publicação de legislação nacional e da publicação de directivas europeias às quais o nosso país esteja vinculado.
Fármacos utilizados nos esquemas iniciais
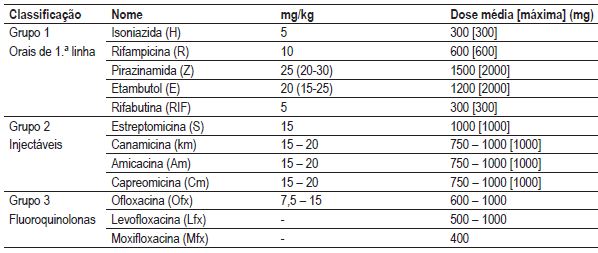
Bibliografia
1. DGS. Programa Nacional de Luta Contra a Tuberculose.
2. Mitchinson DA, Nunn AJ. Influence of initial drug resistance on the response to short -course chemotherapy of pulmonary tuberculosis. Am Rev Resp Dis 1986; 133:433 -430. [ Links ]
3. CDC – National Center for HIV/AIDS, viral hepatitis, STD and TB prevention. Core curriculum on tuberculosis, Chapter 7; 2000 Disponível em: http://www.cdc.gov/tb/pubs/corecurr/Chapter7/Chapter_7.html.
4. New York City Department of Health and Mental Higyene. Tuberculosis – Clinical policies and protocols. 4th Edition, 2008
5. American Thoracic Society Documents. American Thoracic Society / Centers of Disease Control and Prevention / Infectious Diseases Society of America: treatment of tuberculosis. Am J Respir Crit Care Med 2003; 167: 603 -662. [ Links ]
6. Chaisson RE, Clermont HC, Holt EA, Clermont HC, Holt EA, M, Johnson MP, Atkinson J, Davis H, Boulos R, et al. JHU -CDS Research Team. Six –months supervised intermittent tuberculosis therapy in Haitian patients with and without HIV infection. Am J Respir Crit Care Med 1996;154:1034-1038. [ Links ]
7. Sterling TR, Alwood K, Gachuhi R, et al. Relapse rates after short -course (6 -month) treatment of tuberculosis in HIV -infected and uninfected persons. AIDS 1999; 13:1899-1904. [ Links ]
8. El -Sadr WM, Perlman DC, Denning E, Matts JP, Cohn DL. A review of efficacy studies of 6 -month shortcourse therapy for tuberculosis among patients infected with human immunodeficiency virus: differences in study outcomes. Clin Infect Dis 2001; 32:623-632. [ Links ]
9. Murray, J, Sonnenberg, P, Shearer, SC, Godfrey- Fausett, P Human immunodeficiency virus and the outcome of treatment for new and recurrent pulmonary tuberculosis in African patients. Am J Respir Crit Care Med 1999; 159:733. [ Links ]
10. Stop TB Partnership Childhood TB Subgroup, World Health Organization. Guidance for national tuberculosis programmes on the management of tuberculosis in children. Chapter 2: anti -tuberculosis treatment in children. Int J Tuberc Lung Dis 2006; 10(11):1205 1211. [ Links ]
11. Grupo de Trabajo de Tuberculosis de la Sociedad Española de Infectología Pediátrica (SEIP). Treatment of extrapulmonary tuberculosis and complicated forms of pulmonary tuberculosis. An Pediatr 2008; 69(3):271 -278. [ Links ]
12. American Thoracic Society Documents. American Thoracic Society/Centers for Disease Control and Prevention/ Infectious Diseases Society of America: treatment of tuberculosis. Am J Respir Crit Care Med 2003; 167:603- 62. [ Links ]
13. Budha NR, Lee RE, Meibohm B.Biopharmaceutics, pharmacokinetics and pharmacodynamics of antituberculosis drugs. Curr Med Chem 2008; 15(8):809 -825. [ Links ]
14. Bothamley G. Drug treatment for tuberculosis during pregnancy: Safety considerations. Drug Safety 24(7):553 -565. [ Links ]
15. World Health Organization. Treatment of tuberculosis: guidelines for national programmes; 2nd edition. 1997.
16. World Health Organization. Guidelines for the programmatic management of drug -resistant tuberculosis. WHO Library Cataloguing -in -Publication Data 2006. Acessível em: http://whqlibdoc.who.int/publications/ 2006.
17. Zaleskis R. WHO Regional Office for Europe. Postgraduate Course ERS Copenhagen 2005. The side effects of TB therapy. Breathe 2005; 2: 69 -73 Acessível em: http://www.ers-education.org/pages/default.aspx?id=610. [ Links ]
18. Direcção-Geral de Saúde. Circular Normativa n.º 19/DSCS/PNT de 17/10/2007 a 2007 -10 -17. Assunto: Rastreio de infecção VIH nos doentes com tuberculose. Acessível em:http://www.dgs.pt/.
19. Flores LL, Pai M, Colford JM Jr, Riley LW. In-house nucleic acid amplification tests for the detection of Mycobacterium tuberculosis in sputum specimens: meta analysis and meta -regression. BMC Microbiol 2005;5:55. [ Links ]
20. Antunes F, Villar M, Duarte R, Brito U, Abreu A, et al. Tuberculose multirresistente. Orientações técnicas para o controlo, prevenção e vigilância em Portugal. Conclusões do seminário sobre tuberculose multiresistente. Direcção-Geral de Saúde 2008. Acessível em: http://www.dgs.pt/
Correspondência/Correspondence to:
Raquel Duarte
CDP de Vila Nova de Gaia
Rua Conselheiro Veloso
Vila Nova de Gaia
e-mail: raquelafduarte@gmail.com
Recebido para publicação/received for publication: 09.06.22
Aceite para publicação/accepted for publication: 10.01.07