Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Pneumologia
versão impressa ISSN 0873-2159
Rev Port Pneumol v.16 n.2 Lisboa abr. 2010
Quais os parâmetros funcionais que permitem diferenciar asma grave de DPOC?
Ricardo Marques Dias1, Fernando Hauaji Chacur2, Sonia Regina da Silva Carvalho3, Denise Duprat Neves4
1 Prof. Titular da Disciplina Cardiopulmonar da UNIRIO/Full Professor, Cardiopulmonary Sciences, UNIRIO
2 Médico Responsável pelo Serviço de Provas de Função Respiratória do Pró-Cardíaco/Head Physician, Respiratory Function Test Unit, Hospital Pró-Cardíaco
3 Prof.ª Adjunta da Disciplina Cardiopulmonar da UNIRIO/Assistant Professor, Cardiopulmonary Sciences, UNIRIO
4 Prof.ª Associada da Disciplina Cardiopulmonar da UNIRIO/Assistant Professor, Cardiopulmonary Sciences, UNIRIO
Resumo
Com o objectivo de identificar parâmetros funcionais respiratórios que contribuam para o diagnóstico diferencial entre asma e DPOC, estudámos 20 asmáticos e 30 bronquíticos, com ou sem enfisema, com os exames usuais de função pulmonar: espirografia, pletismografia e DLCO, pré e pós-broncodilatação para os dois primeiros exames. Os grupos apresentam diferenças significativas na sua constituição. Os asmáticos são mais jovens, média de 48 anos, contra 59 anos no grupo com DPOC, e o grupo é constituído predominantemente por mulheres, 65% contra 40%, respectivamente. Os exames funcionais pulmonares, realizados conforme as directrizes internacionais, mostram, pela espirografia, que os asmáticos têm obstrução mais intensa, VEF1/CVF de 59 versus 66 e maior resposta broncodilatadora pelo VEF1, quer em valor absoluto, quer por variação percentual, do basal (%) ou do valor previsto (%P). A DLCO mostra-se, em média, normal entre os asmáticos, 103%P, e diminuída no grupo com DPOC, 69%P. Na pletismografia constatámos que os asmáticos têm maior volume residual (%P) e resistência de vias aéreas. Concluímos que vários parâmetros funcionais diferenciam a asma da DPOC, como um grupo; na análise individual, a DLCO é o parâmetro que melhor discrimina as duas doenças, possuindo maior especificidade para o diagnóstico de DPOC, seguida pelas variações de VEF1 na broncodilatação, com maior sensibilidade para o diagnóstico de asma. Desta forma, estes dois exames são destaque no diagnóstico diferencial das doenças obstrutivas.
Palavras-chave: Testes de função pulmonar, asma, DPOC.
Which functional parameters can help differentiate severe asthma from COPD?
Abstract
The aim of this study was to identify the respiratory function parameters that help in the accurate diagnosis of asthma and COPD. We studied 20 asthma and 30 COPD patients who underwent lung function tests including spirometry and plethysmography both with bronchodilator test and diffusion with carbon monoxide (DLCO). The tests were performed according to International Guidelines (ATS/ERS). The asthma patients were younger (mean age = 48) than those in the COPD group (mean age = 59) and this group also had more female patients (65%) than theCOPD group (40%). The results showed a more severe obstruction in the asthma group: FEV1/FVC= 59% versus 66% for COPD. There was also a greater bronchodilator response as shown by changes in absolute and percentage values for FEV1 in the asthma group. Average DLCO values were normal in the asthma group (103%P) and lower in the COPD (69%). In plethysmography the asthma group had a higher residual volume (%P) and a higher airway resistance. We concluded that many functional parameters were useful in distinguishing the asthma and COPD groups. In individual analysis, DLCO was the parameter which best aided in an accurate diagnosis in both groups, with a higher specificity for COPD. The bronchodilator response measured by changes in FEV1 showed a higher sensitivity for asthma. Thus, these two tests are highlighted in the differential diagnosis of obstructive diseases.
Key-words: Lung function test, asthma, COPD.
Introdução
O diagnóstico diferencial entre asma e DPOC, duas doenças que causam distúrbio ventilatório obstrutivo, é aparentemente fácil, associando-se diversos critérios, como definicão das doenças, antecedentes familiares, factores de risco, quadro clinicorradiológico e comprometimento dominante: tecidual, celular e de mediadores1,2. Contudo, na prática médica, é usual o questionamento em relação ao diagnóstico, principalmente se considerarmos alguns grupos, como: os asmáticos de início tardio, os obstrutivos fumadores de pouca intensidade e os doentes mais idosos3, além da possibilidade de associação de ambas as doenças, o que torna o diagnóstico ainda mais difícil.
Desta forma, é importante a busca de novos critérios para a diferenciação entre estas doenças. A identificação de parâmetros funcionais adequados e dos resultados obtidos com as provas de broncodilatação e broncoprovocação pode ser de grande auxílio, tanto na correcta designação das doenças, como na conduta de casos, contribuindo para um melhor tratamento e prognóstico4,5,6,7. A mudança dos diagnósticos, observada em análise retrospectiva, confirma a necessidade de novos referenciais mais discriminadores para uso na prática clínica8,9.
O objectivo deste estudo é o de identificar parâmetros funcionais respiratórios que, isoladamente, contribuam para o diagnóstico diferencial entre asma grave e DPOC.
Material e métodos
Foi realizado um estudo transversal, com doentes encaminhados para a realização de exames funcionais respiratórios, no Laboratório de Função Pulmonar do Hospital Pró-Cardíaco, no período de 01/12/2003 a 12/01/2006, em maioria provenientes do Hospital Universitário Gaffrée e Guinle.
Foram incluídos indivíduos com diagnóstico clínico de asma e DPOC, confirmado por médico, e sem co-morbidades que interfiram com a função pulmonar. Em acréscimo, os asmáticos são não fumadores, definidos como aqueles com carga tabágica inferior a 2 maços-ano, apresentam asma perene, grau 3 ou 4 pelo consenso brasileiro10, semelhante ao GINA11, e estavam em tratamento regular há pelo menos um ano, mas com disfunção irreversível. O tratamento destes foi predominantemente inalatório, com a associação de formoterol com budesonida (12 mcg e 400 mcg, respectivamente, por dia). Os indivíduos com DPOC foram caracterizados como fumadores ou ex-fumadores, com carga tabágica igual ou superior a 20 maços-ano. Foram excluídos, de ambos os grupos, os doentes com menos de 20 anos e os com DPOC por deficiência de alfa-1-antitripsina.
Os exames de função pulmonar foram realizados no aparelho Vmax22, Autobox, da Sensor Medics, e incluíram a espirografia, pletismografia e difusão do monóxido de carbono (DLCO), antes e após a broncodilatação. As técnicas seguiram as directrizes brasileiras12,13, com grande concordância com as internacionais14,15,16,17. O laboratório possui controlo de qualidade, com calibrações diárias do integrador de fluxo e de volume/pressão do pletismógrafo; controlo semanal, com verificação da linearidade do sensor de fluxo e seringa para o DLCO; controlos biológicos semanais, dois indivíduos treinados, e o uso trimestral de simulador de DLCO.
Os parâmetros espirográficos, obtidos das curvas volume-tempo e fluxo-volume, são: capacidade vital forçada expiratória (CVF), volume expiratório forçado no primeiro segundo (VEF1); razão VEF1/CVF; fluxo expiratório forçado entre 25% e 75% da CVF (FEF25 -75%); tempo expiratório forçado entre 25 e 75% da CVF (TEF25 -75%) e capacidade vital forçada inspiratória (CVFI).
A prova broncodilatadora foi feita com intervalo de, pelo menos, 15 minutos após o uso de 400 mcg de salbutamol spray, e considerada positiva quando a variação de CVF ou VEF1 foi igual ou superior a 200 mL e 12%17. Os parâmetros pletismográficos são: capacidade residual funcional (CRF); capacidade pulmonar total (CPT), feita pela média das somas da capacidade residual funcional (CRF) e da capacidade inspiratória (CI), de pelo menos três registos válidos; volume residual (VR), obtido pela subtração da capacidade vital (CV) ao valor da CPT; relação VR/CPT; resistência de vias aéreas (Rva) e condutância específica de vias aéreas (sGaw), determinada pela razão da Rva pelo volume de gás torácico (Vgt) obtido durante a manobra de respiração arfante, panting, de pelo menos três registos válidos. Os parâmetros de difusão pela técnica da respiração única, DLCO, são: DLCO e DLCO ajustado para a hemoglobina (DLCO adj), empregando a técnica de Meade-Jones16 e com, pelo menos, duas medidas válidas. Os valores previstos e os limites da normalidade pelo 95.º percentil são os de Knudson e colaboradores18, para as curvas volume–tempo e fluxo-volume, e os de Crapo e colaboradores19 para a DLCO e para os volumes pulmonares, incluindo CPT e VR20. Os limites da normalidade destes parâmetros são estabelecidos pelo intervalo de confiança de 90%, bilateral.
Os valores encontrados são apresentados pelas frequências, médias e intervalos de confiança de 95%. O resultado do teste de aderência à curva normal, de Kolmogorov Smirnov (KS), permitiu a utilização destes parâmetros e do teste t de Student, para comparação das variáveis contínuas. Os testes de Fisher ou do quiquadrado foram empregues para a comparação entre variáveis nominais. O valor do erro alfa, adoptado para rejeição da hipótese de nulidade, foi de 5% ou 0,05, em teste bicaudal21,22. A sensibilidade (S), a especificidade (E), a razão de verosimilhança (LR) para o diagnóstico e a razão de hipótese (odds ratio – OR) foram aferidas a partir de tabelas de contingência 2×2. Para as variáveis contínuas, o valor que permite separar os dois grupos com a maior acurácia, valor discriminatório ou cut off, foi calculado pela curva ROC (receiver operating characteristic plots). A área abaixo da curva ROC (AUC), que expressa a acurácia do teste, foi calculada e utilizada para comparação do rendimento para o diagnóstico entre as variáveis contínuas. Dentre as variáveis estudadas, seleccionámos aquelas com maior rendimento isolado em discriminar a asma e DPOC, excepto por idade e género, ou seja, aquelas com os valores da AUC superiores a 0,7 e OR superiores a 523. Para os valores da prova broncodilatadora, foram utilizados os limites propostos na literatura e não os valores calculados na amostra pela curva ROC.
Este estudo foi aprovado pelo CEP do Hospital Universitário Gaffrée e Guinle, da Universidade Federal do Estado do Rio de Janeiro (UNIRIO).
Resultados
O grupo dos asmáticos é mais jovem, média de 47,6 anos (IC95% de 42,3 a 52,9) contra 59,1 anos (IC95% de 55,9 a 62,2) do grupo com DPOC e é constituído predominantemente por mulheres, 65% contra 40%. No grupo com DPOC, a média de tabagismo foi de 63,2 maços-ano (IC95% de 51,1 a 75,2), variando de 20 a 120 ma.
As médias e os respectivos intervalos de confiança a 95% das variáveis espirográficas estão resumidos no Quadro I. Esta mostra que os asmáticos possuem distúrbio obstrutivo mais intenso, na espirografia, por apresentarem uma menor relação VEF1/CVF, em média. Complementando, apresentam maior TEF25 -75% e menor FEF25 -75%, em percentual do previsto. A significância estatística destas diferenças desaparece na comparação de valores após a broncodilatação. A prova broncodilatadora foi positiva em 10 dos 20 asmáticos e em apenas 5 dos 30 DPOC, sendo esta diferença significativa entre os grupos. A variação do VEF1, em valores absolutos e em percentual do valor inicial e do previsto, é também significativamente maior entre os asmáticos.
Quadro I – Dados obtidos pela espirografia
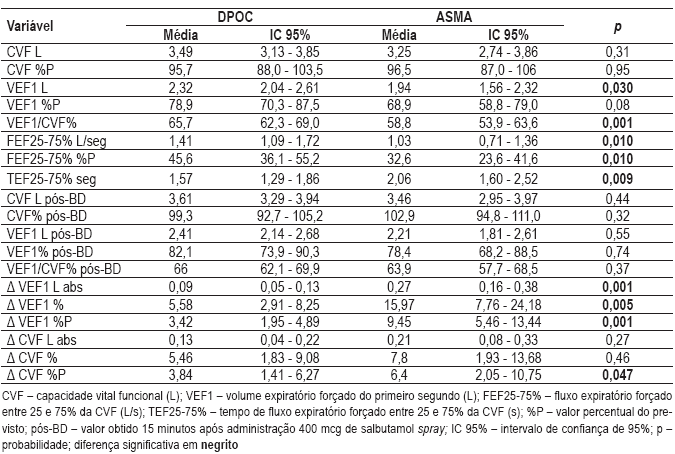
Em relação à capacidade de difusão do monóxido de carbono (DLCO), os doentes com DPOC mostram valores reduzidos em relação aos asmáticos (Quadro II), que apresentam valores na faixa da normalidade, excepto por um caso, em que é limítrofe. Diferença significativa entre a média destes valores, nos dois grupos, foi observada, tanto para DLCO em percentual do previsto como para valores absolutos ajustados para a hemoglobina.
Quadro II – Dados obtidos pela aferição da DLCO

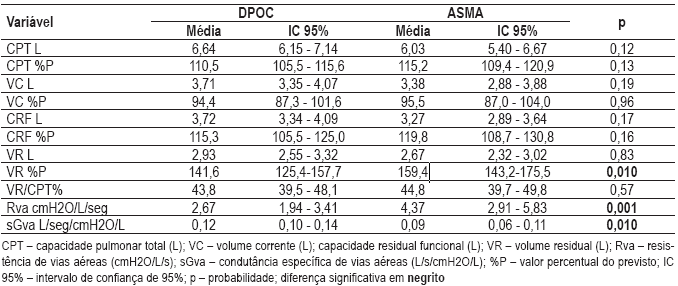
Já nos dados obtidos pela pletismografia (Quadro III), encontramos, em concordância com a espirografia, que os asmáticos apresentam distúrbio obstrutivo mais intenso, identificado agora por maior resistência (Rva) e menor condutância específica de vias aéreas (sGaw), indirectamente por maior volume residual (VR).
Quadro III – Dados da pletismografia de corpo inteiro
A Fig. 1 mostra a distribuição do volume residual em percentual do previsto (VR%P).
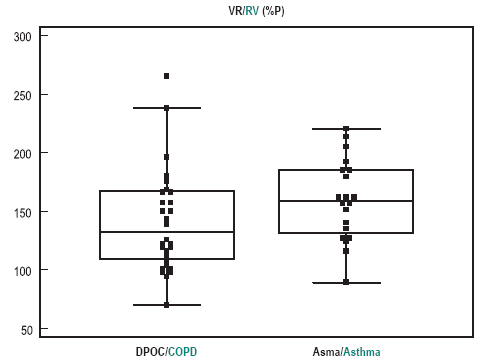
Fig. 1 – Volume residual, em percentual do previsto, na DPOC e na asma
A média é maior na asma, 159,4 (IC95% 143,2-175,5) contra 141,6 (IC95% 125,4-157,7) na DPOC, mas a faixa de valores individuais é ampla e superponível. Graficamente, pode-se observar a superioridade da DLCO em percentual do previsto (Fig. 2) na separação dos grupos.
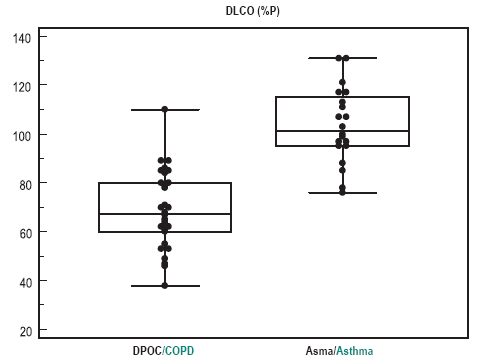
Fig. 2 – DLCO, em percentual do previsto, na DPOC e na asma
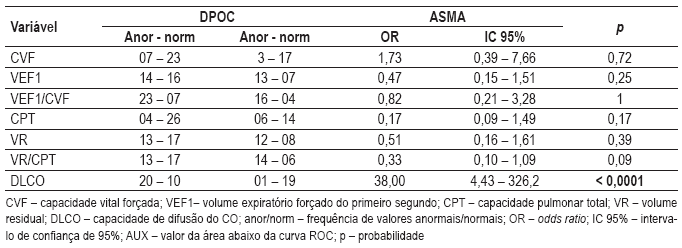
O Quadro IV mostra a proporção de resultados anormais e normais nos principais parâmetros, enquanto o Quadro V mostra a resposta broncodilatadora, se positiva. Pode-se observar, pelo valor da OR e AUC, que a DLCO e o VEF1, na resposta broncodilatadora, se destacam.
Quadro IV – Valores anormais, OR, AUC, com os respectivos intervalos de confiança, e significância de parâmetros seleccionados
Quadro V – Número de indivíduos com broncodilatação positiva, OR e intervalo de confiança dos parâmetros de análise da prova broncodilatadora
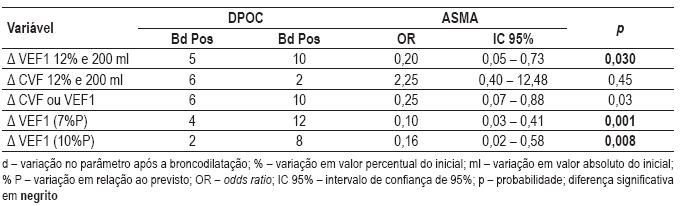
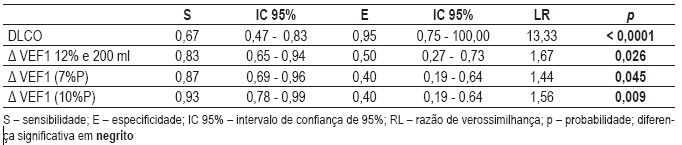
O Quadro VI mostra, dentre os parâmetros que se sobressaíram nos Quadros IV e V, a sensibilidade, a especificidade e a razão de verosimilhança. Pode-se observar a relevante especificidade da DLCO e a sensibilidade de ausência de resposta dos parâmetros da broncodilatação para o diagnóstico da DPOC.
Quadro VI – Sensibilidade e especificidade, com intervalo de confiança de 95% e razão de verosimilhança dos parâmetros com diferenças significativas nos Quadros IV e V
A Fig. 3 traz a comparação do rendimento pela curva ROC dos principais parâmetros, com variáveis contínuas, identificados no Quadro VI, além da relação VR/CPT para comparação. Pode-se dizer que esta figura traz três curvas com rendimento variável: bom para DLCO (AUC de 0,936 – IC95% de 0,829 a 0,985); regular para a variação do VEF1 na broncodilatação, em percentual do previsto (AUC de 0,723 – IC95% de 0,579 a 0,840) e ruim para a relação VR/ /CPT (AUC de 0,520 – IC95% de 0,374 a 0,663), sendo que todos os três parâmetros apresentam entre si rendimento, pela diferença entre as áreas, significativamente diferente dos demais (p<0,05). Em acréscimo, esta análise permitiu identificar um ponto de corte, valor discriminatório da DLCO de 89%, em percentual do previsto, que altera as características anteriores, obtidas com o uso do limite inferior da normalidade, para 97% de sensibilidade e 80% de especificidade. A variação do valor previsto do VEF1 com a broncodilatação apresentou, como ponto de corte de maior acurácia, o valor de 7%P, como tendo sensibilidade de 90% e especificidade de 55% para o diagnóstico de asma. Se considerarmos a variação em valor absoluto do VEF1, temos o valor de 0,140L como tendo a melhor associação, sensibilidade de 73% e especificidade de 75%.
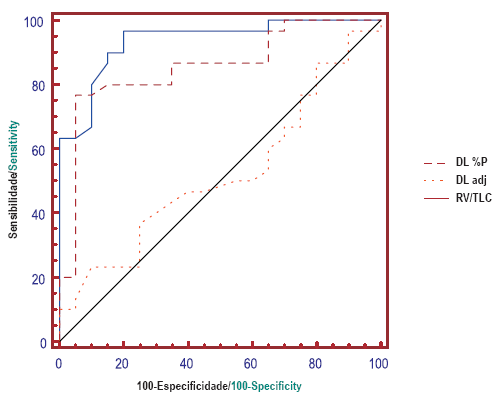
Fig. 3 – Curva ROC, com sensibilidade e especificidade da DLCO, em percentual do previsto e ajustada para a taxa de hemoglobina, e a relação entre volumes pulmonares, RV/TLC, para asma e DPOC
Discussão
O intuito maior deste trabalho é o de fornecer orientações práticas para o diagnóstico diferencial entre asma e DPOC que possam ser utilizadas na análise individual dos doentes e que contribuam nas decisões do dia-a-dia. Desta forma, a busca é por parâmetros de função pulmonar de relevância, isolada ou por combinações simples, que permitam a mínima superposição de valores entre as doenças em questão. Na verdade, o médico processa inconscientemente inúmeras combinações e o nosso interesse é o de fornecer elementos que justifiquem as decisões e que melhorem o resultado final. Por outro lado, o estudo fornece dados da análise de grupo que permitem comparações com outros trabalhos.
Infelizmente, em razão do número reduzido de participantes na amostra, o IC95% é amplo para uma conclusão definitiva. Este número é reduzido em função da selecção criteriosa desta amostra e, basicamente, isso deve-se a três factores principais: custo e disponibilidade dos exames; selecção de asmáticos que permitam dúvida diagnóstica e custo dos medicamentos para asma. Geralmente, pela dificuldade e pelo custo dos exames, os indivíduos dispõem, no máximo, da espirografia. Consequentemente, a maioria dos exames deste estudo foi gratuita, já que os disponíveis nos arquivos tinham interesses diversos. Geralmente, a pergunta inicial em doentes com idade mais avançada é se a dispneia é de origem cardíaca ou pulmonar, o que por si já levanta a suspeita sobre a existência de doenças concomitantes; como, por exemplo, a cardiopatia em fumadores. Para contribuir com a decisão clínica, a amostra necessitava conter também dúvidas diagnósticas frequentes na prática. Os asmáticos seleccionados, apesar do tratamento regular, não apresentaram alteração funcional ou mudança de classe, no período de pelo menos um ano, produzindo desconfiança em relação ao diagnóstico ou ao potencial de reversibilidade da doença. Para garantir o tratamento regular, o fornecimento dos medicamentos foi gratuito, utilizando-se amostras grátis. Este é um importante factor limitante, já que os remédios são caros, dificultando a terapia recomendada para um grande número de doentes. Em relação à selecção, o grupo com DPOC foi menos problemático; apenas foram identificados fumadores, sintomáticos respiratórios e sem doença concomitante, para envio aos testes de função pulmonar.
O número exagerado de parâmetros e formas de apresentação, nos quadros, pode ter algumas justificativas. Como género, altura e idade influenciam os valores dos parâmetros espirográficos, estes podem ser analisados em percentual do previsto, que tende a minimizar esta distorção; contudo, a relação VEF1/CVF e o TEF25 -75%, parâmetros corrigidos pelo volume pulmonar, são classicamente analisados em valores absolutos. Na análise da prova broncodilatadora, deve–se lembrar que os resultados, particularmente em variação percentual do valor inicial, são influenciados pelos valores basais. A análise concomitante das variações em percentual do valor previsto e em valor absoluto minimiza esta influência. Valores grandes apresentam maior resposta em valores absolutos, enquanto os menores, em percentual de variação do valor inicial24. Este é um problema também observado em outros estudos, pois é inerente das variáveis avaliadas.
A maioria dos resultados já era esperada, pela experiência de outros autores e na do próprio grupo25. Em trabalho anterior, o percentual de respostas broncodilatadoras positivas, em asmáticos e DPOC, foi, respectivamente, de 60% e de 27%, pela variação do do VEF1 superior a 200mL, e de 54% e 44%, pela variação percentual superior a 15% do valor inicial. No presente trabalho, empregando a variação de VEF1 superior a 12% e 200mL, padrão actualmente recomendado, temos que metade dos asmáticos não apresenta resposta positiva, o que significa que não é possível afastar o diagnóstico de asma devido a ausência de resposta, reduzindo a especificidade da broncodilatação. Em acréscimo, quase 17% dos DPOC apresentam resposta considerada positiva. Isto ilustra a diferença entre o problema individual e o de grupo, que é a superposição dos resultados, visto que, pela média, há uma diferença significativa. Outro exemplo de superposição é a análise do volume residual, em percentual do previsto, como visto na Fig. 1. Se não bastasse a desconfiança de que, na prática, é o DPOC quem tem mais retenção aérea, há uma grande zona de superposição, mostrando apenas que esta é uma característica da amostra e que não tem utilidade para o diagnóstico diferencial entre estas duas doenças, individualmente. O fornecimento de resultados pelas médias, usual para a apresentação dos resultados de grupo, não identifica esta superposição e cria um conceito erradamente aplicado na situação individual.
A DLCO emerge deste e de outros estudos como um parâmetro relevante, talvez o de maior valor para a análise individual; contudo, como afirma Snider1, é específico mas pouco sensível, se considerarmos o atributo de identificar perdas da superfície alveolocapilar no diagnóstico diferencial das doenças obstrutivas. Se o diagnóstico englobasse doenças vasculares e fibroses pulmonares, o resultado seria desastroso. Portanto, o raciocínio clínico e outros exames sempre terão lugar neste contexto. Outra preocupação é quanto à precocidade das alterações, como salienta Clausen26, para os casos leves e moderados. A ausência de concordância plena entre a radiologia e a função pulmonar é outro problema, já que alguns doentes apresentam diagnóstico tomográfico de enfisema e DLCO normal.
Neste caso, provavelmente, há identificação e localização precoce do problema, mas a repercussão global ainda não é relevante, ao menos pela mensuração da DLCO. O contrário também é frequente, particularmente com técnicas radiológicas menos apuradas.
Somente a DLCO tem uma LR de 13, portanto maior do que 10, que permite o seu uso isolado no diagnóstico27. O valor da prova broncodilatadora deve ser associado a outras evidências, mas com raciocínio inverso; quanto maior a variação, maior a certeza de que é asma.
A possibilidade de a resposta ao broncodilatador ter maior rendimento em amostra diferente é evidente, já que a selecção foi de asmáticos que não mudaram de classe após tratamento regular durante um ano.
A prova broncodilatadora é frequentemente utilizada no diagnóstico diferencial dos distúrbios obstrutivos; contudo, como já foi mencionado, deve-se ter atenção à probabilidade de doença, frente a determinado resultado. Quanto maior a magnitude da resposta, maior a hipótese de ser asma. Por outro lado, a prova broncodilatadora negativa, ou ausência de resposta, não tem maior relevância e não fala a favor de DPOC, já que é considerável o número de asmáticos e de indivíduos normais sem broncodilatação na análise de um exame isolado. Desta forma, o resultado favorável da resposta broncodilatadora negativa, sendo sensível para o diagnóstico de DPOC, na presente amostra, só pode ser considerado no contexto da comparação de grupos com as mesmas características. Em oposição, o resultado positivo é melhor para o diagnóstico de asma, tendo boa sensibilidade e especificidade, como mostra a OR do Quadro V, mas não exclui em definitivo a DPOC.
Na verdade, valores reduzidos de DLCO, chamados resultados positivos, sugerem DPOC, e prova broncodilatadora positiva sugere asma, não sendo verdadeira a sugestão para a ausência de resultados positivos. Desta forma, no diagnóstico diferencial, usamos apenas os resultados positivos, mesmo assim, sugerindo doenças distintas.
O presente trabalho tem resultados semelhantes aos de Sin e colaboradores28, e parcialmente concordantes com o de Delaunois e colaboradores29, neste, mostrando a importância das características da amostra.
O facto é que há um interesse prático em resolver o problema do diagnóstico30. O próximo passo deverá ser o uso associado de questionários31,32,33, que, de modo isolado, ainda não são um consenso34, mas que ajudam na definição de uma probabilidade pré-teste.
A nossa recomendação é de se utilizar a espirografia, pré e pós-BD, seguida da mensuração da DLCO, para diagnóstico e quantificação do problema. Caso persistam dúvidas, deve-se empregar o teste de broncoprovocação e o estudo de imagem do tórax. Cabe ressaltar que esta recomendação é apenas para os casos específicos de dificuldade diagnóstica, como mencionado na introdução Podemos concluir que a espirometria com a prova broncodilatadora pode ser útil, especialmente se associada a outros critérios, e que a DLCO, apesar da menor disponibilidade, tem uma significativa contribuição no diagnóstico diferencial entre asma grave e DPOC; portanto, após o diagnóstico de distúrbio ventilatório obstrutivo acentuado.
Bibliografia
1. Snider GL Distinguishing among asthma, chronic bronchitis, and emphysema. Chest 1985; 87(Suppl 1):35S-39S.
2. Chang J, Mosenifar Z. Differentiating COPD from asthma in clinical practice. J Intensive Care Med 2007; 22(5):300-309.
3. Bellia V, Battaglia S, Catalano F, Scichilone N, Incalzi RA, Imperiale C, Rengo F. Aging and disability affect misdiagnosis of COPD in elderly asthmatics: the SARA study. Chest 2003; 123(4):1066-1072.
4. Enright P. The diagnosis of asthma in older patients. Exp Lung Res 2005; 31 (Suppl 1):15-21.
5. Di Lorenzo G, Mansueto P, Ditta V, Esposito-Pellitter i M, Lo Bianco C, Leto-Barone MS, et al. Similarity and differences in elderly patients with fixed airflow obstruction by asthma and by chronic obstructive pulmonary disease. Respir Med 2008; 102(2):232-238.
6. Kardos P, Brutsche M, Buhl R, Gillissen A, Rabe KF, Russi EW, et al. Combination of asthma and COPD: more frequent as considered to be? Pneumologie 2006; 60(6):366-372.
7. Jenkins CR, Thompson PJ, Gibson PG, Wood–Baker R. Distinguishing asthma and chronic obstructive pulmonary disease: why, why not and how? Med J Aust 2005; 183(Suppl 1):S35-S37.
8. Pearson M, Ayres JG, Sarno M, Massey D, Price D. Diagnosis of airway obstruction in primary care in the UK: the CADRE (COPD and asthma diagnostic/management reassessment) programme 1997-2001. Int J Chron Obstruct Pulmon Dis 2006; 1(4):435-443.
9. Tinkelman DG, Price DB, Nordyke RJ, Halbert RJ. Misdiagnosis of COPD and asthma in primary care patients 40 years of age and over. J Asthma 2006; 43(1):75-80.
10. Sociedade Brasileira de Pneumologia e Tisiologia. III Consenso Brasileiro no Manejo da Asma. J Pneumol 2002; 28(Supl 1):S1-S28. [ Links ]
11. Global Initiative for Asthma. Workshop Report, Global Strategy for Asthma Management and Prevention. Update 2005. www.ginasthma.com/.
12. Sociedade Brasileira de Pneumologia e Tisiologia. I Consenso Brasileiro sobre Espirometria. J Pneumol 1996; 22(3):105-164.
13. Sociedade Brasileira de Pneumologia e Tisiologia. Diretrizes para testes de função pulmonar. J Pneumol 2002; 28(Supl 3): S1-S238.
14. ATS/ERS Task Force: Standardization of lung func-tion testing: Standardization of spirometry. Eur Respir J 2005; 26:319 -338.
15. ATS/ERS Task Force: Standardization of lung func-tion testing: Standardization of the measurement of lung volumes. Eur Respir J 2005; 26:511-522.
16. ATS/ERS Task Force: Standardization of lung func-tion testing. Standardization of the single -breath deter-mination of carbon monoxide uptake in the lung. Eur Respir J 2005; 26:720 -735.
17. ATS/ERS Task Force: Standardization of lung func-tion testing. Interpretative strategies for lung function tests. Eur Respir J 2005; 26:948 -968.
18. Knudson RJ, Lebowitz MD, Holberg CJ, Burrows B. Changes in the normal maximal expiratory flow vo-lume curve with growth and aging. Am Rev Respir Dis 1983; 27:725 -724.
19. Crapo RO, Morris AH. Standardized single breath normal values for carbon monoxide diffusing capacity. Am Rev Respir Dis 1981; 123:185 -189.
20. Crapo RO, Morris AH, Clayton PD. Lung volumes in healthy nonsmoking adults. Bull Eur Physiophatol Respir 1982; 18: 419 -425.
21. Siegel S, Castellan Jr NJ. Nonparametric statistics for the behavioral sciences. 2 ed. New York: McGraw-Hill; 1998.
22. GraphPad InStat version 3.01, Copyright 1992 -1998 GraphPad Software Inc, San Diego California USA.
23. MedCalc Version 8.1.1.0 – © 1993 -2005 Frank Schoonjans, http://www.medcalc.be/)
24. Weir DC, Sherwood Burge P. Measures of reversibi-lity in response to bronchodilators in chronic airflow obstruction:relation to airway calibre. Thorax 1991; 46(1):43-45.
25. Dias RM, Soares ECC, Mariné Neto J, Brum MG, Chibante AMS, Jardim JRB. Resposta à inalação de broncodilatador na asma e bronquite crônica. Pulmão RJ 1993; 3(1):21-27.
26. Clausen JL. The diagnosis of emphysema, chronic bronchitis, and asthma. Clin Chest Med 1990; 11(3):405-416.
27. Deeks JJ, Altman DG. Education and debate. Diag-nostic tests 4: likelihood ratios. BMJ 2004; 329:168 -169.
28. Sin BA, Akkoca O, Saryal S, Oner F, Misirligil Z. Differences between asthma and COPD in the elderly.J Investig Allergol Clin Immunol 2006; 16(1):44-50.
29. Delaunois L, Lulling J, Prignot J. Differential diag-nosis of chronic obstructive lung disease, A statistical analysis of the discriminating power of various lung function tests. Bull Eur Physiopathol Respir 1976; 12(3):453-466.
30. Martinez FJ, Standiford C, Gay SE. Is it asthma or COPD? The answer determines proper therapy for chronic airflow obstruction. Postgrad Med 2005; 117(3):19-26.
31. Beeh KM, Kornmann O, Beier J, Ksoll M, Buhl R. Clinical application of a simple questionnaire for the differentiation of asthma and chronic obstructive pul-monary disease. Respir Med 2004; 98(7):591-597.
32. Price DB, Tinkelman DG, Halbert RJ, Nordyke RJ, Isonaka S, Nonikov D, et al. Symptom -based question-naire for identifying COPD in smokers. Respiration 2006; 73(3)285-295.
33. Hausen T, Tinkelman DG, Ostrem A, van der Mo-len T, van Shayck CP. Symptom -based questionnaire for differentiating COPD and asthma. Respiration. 2006; 73(3):277-278.
34. Kotz D, Nelemans P, van Achayck CP, Wesseling GJ. External validation of a COPD diagnostic question-naire. Eur Respir J 2008; 31(2):298-303.
Trabalho realizado no Hospital Pró-Cardíaco e no Hospital Universitário Gaffrée e Guinle, Universidade Federal do Estado do Rio de Janeiro (UNIRIO)/Study undertaken at the Hospital Pró-Cardíaco and Hospital Universitário Gaffrée e Guinle, Universidade Federal do Estado do Rio de Janeiro (UNIRIO)
Correspondência/Correspondence to:
Ricardo Marques Dias
Rua Barão da Torre 388/104
Rio de Janeiro – Brasil – 22411000
e-mail: dias.ricardomarques@gmail.com
Recebido para publicação/received for publication:09.07.14
Aceite para publicação/accepted for publication:09.08.06













