Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Jornal Português de Gastrenterologia
versão impressa ISSN 0872-8178
J Port Gastrenterol. v.17 n.6 Lisboa nov. 2010
Enteroscopia por cápsula na suspeita de doença de Crohn: há lugar para o Score de Lewis na prática clínica?
Bruno Rosa, Maria João Moreira, Ana Rebelo, José Cotter
Serviço de Gastrenterologia do Centro Hospitalar do Alto Ave – Guimarães
Resumo
INTRODUÇÃO: A suspeita de Doença de Crohn (DC) é uma indicação frequente para a realização de enteroscopia por cápsula (EC). No entanto, os achados endoscópicos são inespecíficos e não existem critérios validados ou um gold-standard para o diagnóstico da doença. O Score de Lewis (SL) valoriza a presença de edema vilositário, úlceras e estenoses, permitindo classificar o nível de actividade inflamatória. OBJECTIVOS: Avaliar a utilidade do SL na prática clínica, enquanto contributo para o diagnóstico da DC. MÉTODOS: Foram incluídos trinta doentes consecutivos com suspeita de DC, submetidos a EC e com um follow-upmínimo de seis meses. A actividade inflamatória foi classificada em três níveis: não significativa (score < 135); ligeira (135 ≤ score ≤ 790) ou moderada a severa (score > 790). RESULTADOS: Foi estabelecido o diagnóstico de DC em 10 doentes (33%).
A presença de actividade inflamatória significativa (score ≥ 135), apresentou um Valor Preditivo Positivo (VPP) = 75%, Valor Preditivo Negativo (VPN) = 94%, Sensibilidade (S) = 90% e Especificidade (E) = 85% para o diagnóstico de DC. CONCLUSÕES: A utilização do SL parece ser um indicador útil na suspeita de DC, permitindo aumentar a objectividade da interpretação dos achados endoscópicos e apresentando uma boa correlação com o diagnóstico estabelecido durante o follow-up.
PALAVRAS-CHAVE: Doença de Crohn, enteroscopia, cápsula endoscópica.
Diagnosis of Crohn’s disease by capsule enteroscopy: is there a role for Lewis Score in clinical practice?
Abstract
INTRODUCTION: Suspected Crohn’s Disease (CD) is a common indication for capsule enteroscopy (CE). However, lesions are nonspecific and no gold standard is available for diagnosing CD. Lewis Score (LS) measures inflammatory activity based on oedematous villous appearance, ulcers and stenoses. AIM: To evaluate the role of SL in the diagnosis of CD in clinical practice. METHODS: Thirty patients who underwent CE for suspected CD were included and followed up for at least six months.
Inflammatory activity was classified in three levels: clinically insignificant (score<135), mild (135≤score≤790) or moderate to severe (score > 790). RESULTS: Diagnosis of CD was established in 10 patients (33%). Clinically significant inflammatory activity (score ≥ 135) had a Positive Predictive Value (VPP) = 75%, Negative Predictive Value (VPN) = 94%, Sensitivity (S) = 90% and Specificity (E) = 85% for the diagnosis of CD. CONCLUSIONS: LS seems to be a useful index in the setting of suspected CD, increasing the objectivity of CE findings; it also has a good correlation with the diagnosis established during follow-up.
KEY-WORDS: Crohn’s disease, enteroscopy, endoscopic capsule.
INTRODUÇÃO
Uma das indicações frequentes para a utilização da enteroscopia por cápsula (EC) na prática clínica é a suspeita de Doença de Crohn (DC), quando os exames endoscópicos e imagiológicos previamente realizados não são suficientes para sustentar o diagnóstico1-4. A EC apresenta uma sensibilidade elevada na detecção de lesões da mucosa do intestino delgado, parecendo ser superior às diferentes modalidades de diagnóstico radiológico actualmente disponíveis, com base nos resultados de diversos estudos5-10. Aproximadamente um terço dos doentes com DC podem apresentar lesões apenas no intestino delgado11-13. Assim, o contributo da cápsula endoscópica pode ser determinante para consolidar o diagnóstico numa fase mais precoce da doença, com eventual impacto na estratégia terapêutica. No entanto, a inespecificidade dos achados endoscópicos, aliada a alguma subjectividade na sua interpretação, pode elevar o número de falsos-positivos. Não se encontram devidamente validados os critérios que permitem sustentar o diagnóstico de DC em EC. A presença de mais do que três ulcerações, na ausência de medicação com anti-inflamatórios não esteróides (AINE), proposto por Mow et al, tem sido o critério mais amplamente utilizado14-16. Mais recentemente, surgiram outros sistemas de classificação, entre os quais o Score de Lewis (SL), que valoriza a presença de edema vilositário, ulceração e estenose (Fig. 1)17. Para calcular o SL, o tempo de trânsito da cápsula no intestino delgado é dividido em três partes iguais, criando tercis que são pontuados individualmente.

Fig. 1. Achados endoscópicos valorizados pelo Score de Lewis.
Apenas o tercil com maior actividade inflamatória é considerado para o cálculo do SL, de acordo com a fórmula: SL = score do tercil com maior actividade inflamatória + score de estenose. O score do tercil com maior actividade inflamatória é calculado do seguinte modo: [(edema vilositário x extensão x discriminador) + (número de úlceras x extensão x discriminador)]; o score de estenose é independente da divisão por tercis, e é dado pela fórmula: número de estenoses x ulceração x franqueabilidade. As pontuações atribuídas aos diferentes achados endoscópicos encontram-se sumariadas na Fig. 2. A utilização do SL permite uniformizar a leitura e interpretação dos achados endoscópicos, bem como a sua quantificação através da atribuição de um score que estratifica o grau de actividade inflamatória em três níveis: não significativo, ligeiro ou moderado/severo17. Pretende-se com este trabalho avaliar a utilidade desta classificação na prática clínica, procurando responder a duas questões: por um lado, se nos doentes com suspeita de DC a forma de apresentação clínica está relacionada com o nível de actividade inflamatória medido pelo SL, e por outro, se o SL é um indicador válido para o estabelecimento do diagnóstico de DC.

Fig. 2. Características e respectivas pontuações dos achados endoscópicos valorizados pelo SL. A dimensão das úlceras corresponde à percentagem da imagem que é ocupada pela úlcera, incluindo o halo eritematoso.
MÉTODOS
Foram incluídos 30 doentes consecutivos, durante um período de três anos, entre 1 de Julho de 2006 e 30 de Junho de 2009, sendo 20 doentes do sexo feminino e 10 do sexo masculino, com idade média de 38 ± 18 [16 - 74] anos, submetidos a EC por suspeita de DC. Não foram incluídos os doentes com clínica de oclusão ou suboclusão intestinal, doentes medicados com AINE e/ou AAS no mês anterior ao exame, doentes com actividade inflamatória detectada na colonoscopia, ou doentes com follow-up inferior a seis meses após a realização da EC. Todos os doentes tinham efectuado previamente uma colonoscopia, que incluiu a realização de ileoscopia em 77% dos casos.
Foi realizada endoscopia digestiva alta em 21 doentes (70%), não tendo sido detectadas lesões sugestivas de DC. Em 18 doentes (60%) foi realizado um estudo radiológico prévio (radiografia do intestino delgado ou tomografia computorizada), que revelou alterações sugestivas de DC em 5 casos.
Os doentes foram distribuídos por três grupos, de acordo com a forma de apresentação da doença, com base nos critérios definidos pela International Conference on Capsule Endoscopy (ICCE) em 200613, 18-20, conforme esquematizado na Fig. 3: Sintomas gastrointestinais (A): dor abdominal, diarreia, perda de peso; atraso de crescimento. Manifestações extra-intestinais (B): febre, artrite ou artralgias, pioderma gangrenoso, doença perianal, colangite esclerosante primária/colangite. Marcadores inflamatórios (C): deficiência de ferro, elevação da velocidade de sedimentação ou proteína C reactiva, leucocitose, marcadores serológicos. Alterações imagiológicas (D): radiografia do intestino delgado, tomografia computorizada (TAC). Foi ainda definido pela ICCE que uma suspeita de DC deve ser suportada por um mínimo de dois critérios diferentes, incluindo obrigatoriamente um do tipo A (sintomas gastrointestinais).13, 19 No nosso estudo, incluímos no Grupo 1 os doentes com suspeita de DC que realizaram EC sem que, no entanto, cumprissem os critérios propostos (11 doentes); no Grupo 2 incluimos os doentes que cumpriam dois critérios incluindo um do tipo A (A + B, A + C, A + D) (13 doentes); no Grupo 3, incluimos os doentes que cumpriam três ou mais critérios, apresentando assim uma suspeita de DC teoricamente mais fundamentada (A + B + C, A + B + D, A + C + D, A + B + C + D) (6 doentes).
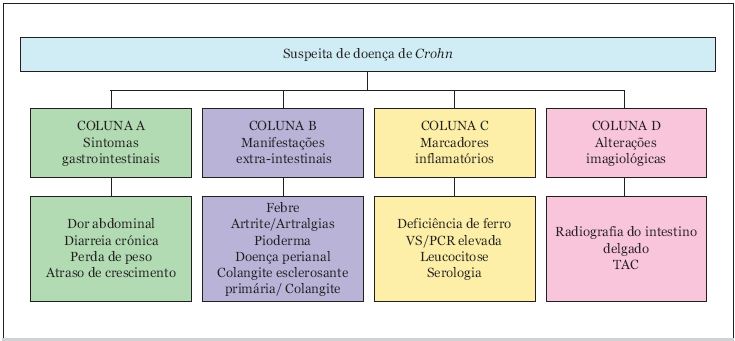
Fig. 3. Critérios para suspeita de Doença de Crohn (Adaptado de Mergener et al19).
Todos os doentes foram submetidos a EC, com utilização da PillCam® SB da Given® Imaging Ltd. (Yoqneam, Israel). A preparação intestinal foi realizada com dieta líquida no dia anterior ao exame e jejum de 12 h previamente à ingestão da cápsula. O software utilizado para a leitura dos exames foi o RAPID Reader® 5. As lesões detectadas pela cápsula endoscópica foram classificadas de acordo com o Score de Lewis (SL), permitindo a estratificação da actividade inflamatória endoscópica em três níveis: 1) Exame normal ou actividade inflamatória não significativa (SL < 135); 2) Actividade inflamatória ligeira (135 ≤ SL ≤ 790); 3) Actividade inflamatória moderada a severa (SL > 790)17. Foi efectuada a análise estatística das diferenças entre as médias do SL dos três grupos de doentes inicialmente definidos, com utilização do teste one-way ANOVA, sendo considerado estatisticamente significativo um valor de p < 0,05.
RESULTADOS
O tempo médio de follow-up após a realização da EC foi de 16 ± 10 [6 - 40] meses. O exame do intestino delgado foi completo em 20 doentes (66%), ou seja, em um terço dos casos o cego não foi atingido durante o período de duração da bateria da cápsula (aproximadamente 9 h). Em 4 doentes (13%) verificou-se retenção da cápsula em segmentos do intestino delgado com lesões, com permanência por um período superior a 15 dias, sendo que em nenhum dos casos houve necessidade de remoção endoscópica ou cirúrgica da cápsula, tendo a mesma sido exteriorizada espontaneamente no decorrer dos dias ou semanas seguintes.
A duração média do tempo de trânsito da cápsula endoscópica no intestino delgado nos exames completos foi de 275 ± 103 [54 - 480] min. Durante o período de follow-up, em 20 doentes (66%) não se confirmou a hipótese diagnóstica de DC. Nestes doentes os marcadores inflamatórios analíticos revelaramse persistentemente negativos e não foi introduzida qualquer medicação (55%) ou apenas medicação para controlo sintomático, nomeadamente fármacos antiespasmódicos ou regularizadores do trânsito intestinal (45%). Em 10 doentes (33%) foi estabelecido o diagnóstico de DC. O diagnóstico foi confirmado histologicamente em 8 casos (80%),3 dos quais através do exame anátomo-patológico da peça operatória em doentes operados por doença estenosante resistente à terapêutica médica, 2 em biópsias obtidas por enteroscopia com mono-balão e 3 em biópsias do íleon terminal durante a realização de colonoscopia com ileoscopia. Nos 2 doentes em que não foi obtida confirmação histológica, o diagnóstico de DC foi assumido tendo em conta a evolução clínica e analítica, bem como a resposta ao tratamento instituído.
Relativamente aos doentes do Grupo 1 (doentes sem critérios suficientes para uma suspeita devidamente fundamentada de DC, conforme definido anteriormente) a média do SL foi de 1 [0-8], não tendo sido detectada actividade inflamatória com significado clínico de acordo com o SL em nenhum deles. Ainda assim, num dos doentes (9%) foi assumido o diagnóstico de DC durante o follow-up, com base na evolução clínica, repetição da colonoscopia com ileoscopia e resposta à terapêutica, encontrando-se actualmente medicado com budesonido oral, com boa evolução clínica. No Grupo 2 (suspeita de DC com base em 2 critérios), 6 doentes (46%) apresentaram actividade inflamatória com significado clínico, com um SL médio de 690 [0 - 3922], correspondente a uma actividade inflamatória ligeira, tendo sido estabelecido o diagnóstico de DC em 4 doentes (31%). No Grupo 3 (suspeita de DC com base em 3 ou mais critérios), a média do SL foi de 1427 [168 - 4968], correspondente a uma actividade inflamatória moderada a severa; em todos os doentes deste grupo foi detectada actividade inflamatória significativa (SL ≥ 135) e o diagnóstico de DC foi confirmado em 5 dos 6 doentes (83%). (Quadro 1) Foi efectuada a análise estatística das diferenças do SL entre os grupos, com utilização do teste one-way ANOVA, não havendo diferenças estatisticamente significativas (p > 0,05).
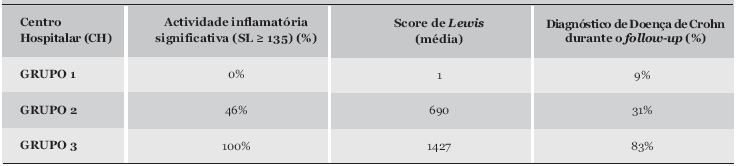
Quadro 1. Nível de actividade inflamatória na EC e diagnóstico de DC durante o follow-up nos diferentes grupos de doentes.
Valor Preditivo Positivo (VPP) e Valor Preditivo Negativo (VPN) da EC na suspeita de DC (Quadro 2): Globalmente, a actividade inflamatória detectada pela cápsula endoscópica foi considerada significativa (SL > 135) em 12 doentes (40%), sendo que 9 deles tiveram o diagnóstico de DC confirmado durante o follow-up. Assim, na nossa série, a presença de um SL ≥ 135 teve um VPP de 75% para o diagnóstico de DC. Por outro lado, em 18 doentes (60%) não foi encontrada actividade inflamatória significativa na EC (SL < 135). Destes, apenas 1 doente tem actualmente o diagnóstico de DC, o que corresponde a um VPN de 94%. Considerando o cut-off de 790 (presença de actividade inflamatória moderada a severa), o VPP foi de 75% (3 diagnósticos confirmados de DC em 4 doentes com SL > 790), enquanto que o VPN foi de (73%), uma vez que em 26 doentes com SL ≤ 790, 7 tiveram o diagnóstico de DC confirmado durante o follow-up. Sensibilidade e Especificidade da EC na suspeita de DC (Quadro 2): A CE detectou lesões com significado clínico (SL ≥ 135) em 9 dos 10 doentes em que foi confirmado o diagnóstico de DC, o que se traduz numa sensibilidade de 90%. Por outro lado, a EC não mostrou alterações significativas (SL < 135) em 17 dos 20 doentes em que o diagnóstico de DC não foi estabelecido, ou seja, na nossa série a especificidade da EC foi de 85%. Considerando o cut-off de 790 (actividade inflamatória moderada ou severa), aumenta a especificidade (95%), ou seja, em apenas 1 dos 20 doentes sem diagnóstico de DC a actividade inflamatória pontuada pelo SL foi superior a 790.
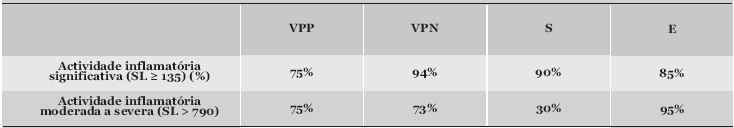
Quadro 2. Valor Preditivo Positivo (VPP), Valor Preditivo Negativo (VPN), Sensibilidade (S) e Especificidade (E) da enteroscopia por cápsula na suspeita de Doença de Crohn.
No entanto, a sensibilidade da CE diminui substancialmente, cifrando-se nos 30%, uma vez que em apenas 3 dos 10 doentes com diagnóstico de DC a actividade inflamatória era moderada a severa.
DISCUSSÃO
A crescente implementação da EC tem permitido aumentar a sua utilização no diagnóstico da DC. No entanto, uma das suas limitações tem a ver com a inespecificidade dos achados endoscópicos, aliada à impossibilidade de recolha de material para exame histológico, e o consequente risco de aumento do número de falsos diagnósticos de DC 11, 13, 18, pelo que a sua leitura e interpretação devem ser criteriosas. O SL utiliza um sistema de classificação que permite caracterizar e atribuir pontuações às lesões que num contexto clínico adequado possam ser sugestivas de DC, enquanto que alterações minor são ignoradas, pela sua menor especificidade, menor significado clínico ou menor nível de concordância na sua interpretação por diferentes observadores. São exemplo de achados endoscópicos deste tipo a presença de distorção inespecífica da arquitectura vilositária, atrofia, fissuras, nodularidade, linfangiectasias, eritema ou erosões punctiformes17.
A utilização sistemática do SL na prática clínica poderá, assim, conferir uma “linguagem comum” e critérios mais uniformes para a leitura e valorização dos achados endoscópicos na EC. Ainda assim, importa referir que o índice não tem capacidade discriminativa que permita fazer o diagnóstico diferencial entre as diversas patologias que podem atingir o intestino delgado, devendo a interpretação dos achados endoscópicos ser enquadrada no contexto clínico de cada doente11, 13. Na nossa série, a estratificação do nível de actividade inflamatória com base no SL demonstrou uma boa correlação com o diagnóstico de DC durante o follow-up. A presença de lesões consideradas significativas pelo SL em doentes com suspeita de DC (SL ≥ 135) teve um VPP de 75%, enquanto que um SL inferior a 135 teve um VPN de 94%. Por outro lado, verificámos uma elevada sensibilidade da CE, tendo sido detectadas lesões significativas (SL ≥ 135) em 90% dos doentes em que veio a ser confirmado o diagnóstico de DC, e uma especificidade de 85%. O cut-off de 135 (actividade inflamatória significativa) parece ser mais adequado para a utilização na prática clínica do que o cut-off de 790 (actividade moderada a severa), uma vez que ao considerarmos “positivos” apenas os exames em que a actividade inflamatória é moderada a severa (SL > 790), a especificidade aumenta (95%), mas verifica-se uma redução substancial do VPN (73%) e, sobretudo, da sensibilidade (30%).
O nível de suspeita inicial de DC, que tem a ver essencialmente com a forma de apresentação da doença, parece relacionar-se com o nível de actividade endoscópica encontrado na EC, uma tendência verificada na nossa série e igualmente suportada por outros estudos4-5. A totalidade dos doentes do Grupo 1 e 54% dos doentes do Grupo 2 não apresentavam actividade inflamatória significativa na EC, ao passo que no Grupo 3, onde foram incluídos os doentes com uma suspeita de DC mais sustentada, todos os doentes apresentaram actividade endoscópica significativa (SL ≥ 135). A diferença entre as médias do SL dos vários grupos não foi estatisticamente significativa (p > 0,05). O diagnóstico de DC foi estabelecido em 9% dos doentes do Grupo 1, 31% dos doentes do Grupo 2 e 83% dos doentes do Grupo 3 (p > 0,05). O único doente do Grupo 3 em que, apesar de apresentar actividade inflamatória moderada a severa na EC (SL > 790), não foi estabelecido o diagnóstico de DC durante o follow-up, apresentava uma lesão ulcerada do íleon, que não foi possível identificar por enteroscopia com duplo balão anterógrada e retrógrada, tendo-se procedido a laparotomia exploradora com enteroscopia intraoperatória e enterectomia segmentar, e tendo o exame anatomo-patológico da peça operatória revelado uma úlcera inespecífica, sem características sugestivas de DC. A doente evoluiu favoravelmente após a cirurgia, sem necessidade de qualquer medicação específica.
Estes resultados sugerem que a selecção de doentes para a realização de EC deve ser criteriosa e tendencialmente reservada para aqueles que tenham uma suspeita bem fundamentada de DC, correspondente na nossa série aos grupos 2 e 3, de acordo com os critérios anteriormente definidos18-21. De referir que 7 dos doentes do grupo 1 (64%) realizaram exames imagiológicos previamente à enteroscopia por cápsula, não tendo revelado alterações. Nos 4 doentes incluídos neste grupo que não realizaram nenhum exame imagiológico prévio, a cápsula não revelou qualquer alteração sugestiva de doença de Crohn (SL = 0), não tendo sido estabelecido o diagnóstico de DC durante o follow-up.
No estudo que apresentamos, a cápsula ficou retida em 4 doentes (taxa de retenção de 13%), se bem que acabasse por ser expulsa espontaneamente. Trata-se de um valor elevado se compararmos com os resultados encontrados na literatura em doentes com suspeita de DC, que se cifram em torno de 1,4%4. Embora a realização de um estudo imagiológico ou a utilização da cápsula de patência não estejam formalmente indicados na suspeita de DC11, todos estes doentes tinham efectuado um estudo imagiológico prévio, sendo que num dos doentes este não apresentava alterações, e nos restantes três foram descritas alterações imagiológicas minor, sem sugestão da existência de estenoses ou fístulas do intestino delgado.
Em nenhum dos casos de retenção houve necessidade de remoção endoscópica ou cirúrgica da cápsula, tendo a mesma sido exteriorizada espontaneamente no decorrer dos dias ou semanas seguintes.
A utilização do SL na prática clínica parece ser um indicador útil quando se recorre à EC para auxiliar no diagnóstico de doentes com suspeita de DC, permitindo aumentar a objectividade da interpretação dos achados endoscópicos. Comparativamente com o critério mais amplamente utilizado na prática clínica, proposto por Mow et al14, que considera como sugestivo de DC a presença de três ou mais ulcerações (o que corresponde no SL a um score mínimo de 225 - actividade inflamatória ligeira), a aplicação do SL, embora menos prática e mais morosa, permite valorizar adicionalmente parâmetros como o edema vilositário e a presença de estenoses, o que pode melhorar a acuidade diagnóstica da EC nos casos de DC em que não existam ulcerações do intestino delgado (ou em número inferior a três) associadamente a edema e/ou estenose. Permite ainda estabelecer uma estratificação do grau de actividade inflamatória, que poderá eventualmente funcionar como um dado orientador do processo de decisão terapêutica. A realização de novos estudos utilizando séries retrospectivas com maior número de doentes ou, preferencialmente, estudos prospectivos com um período de follow-up mais alargado, serão úteis para confirmar a sua validade e o seu impacto na orientação diagnóstica e terapêutica dos doentes com suspeita de DC.
REFERÊNCIAS
1. Muñoz-Navas M. Capsule endoscopy. World J Gastroenterol 2009;15:1584-1586. [ Links ]
2. Eisen GM. Capsule endoscopy indications. American Society for Gastrointestinal Endoscopy Clinical Update 2006;14:1-4.
3. Herrerías JM, Caunedo A, Rodríguez-Téllez M, et al. Capsule endoscopy in patients with suspected Crohn’s disease and negative endoscopy. Endoscopy 2003;35:564-568.
4. Chermesh I, Eliakim R. Capsule endoscopy in Crohn’s disease - indications and reservations. J Crohn’s Colitis 2008;2:107-113.
5. Sidhu R, Sanders DS, Morris AJ, et al. Guidelines on small bowel enteroscopy and capsule endoscopy in adults. Gut 2008;57:125-136.
6. Eliakim R, Fischer D, Suissa A, et al. Wireless capsule endoscopy is a superior diagnostic tool in comparison to barium follow through and computerized tomography in patients with suspected Crohn’s disease. Eur J Gastroenterol Hepatol 2003;15:363-367.
7. Fireman Z, Mahajna E, Broide E, et al. Diagnosing small bowel Crohn’s disease with wireless capsule endoscopy. Gut 2003;42:390-392.
8. Leighton JA, Legnani P, Seidman EG. Role of capsule endoscopy in inflammatory bowel disease: where we are and where we are going. Inflamm Bowel Dis 2007;13:331-337.
9. Triester SL, Leighton JA, Leontiadis GI, et al. A meta-analysis of the yield of capsule endoscopy compared to other diagnostic modalities in patients with non-stricturing small bowel Crohn's disease. Am J Gastroenterol 2006;101:954-964.
10. Chong AK, Taylor A, Miller A, et al. Capsule endoscopy vs. push enteroscopy and enteroclysis in suspected small-bowel Crohn's disease. Gastrointest Endosc 2005;61:255-261.
11. Bourreille A, Ignjatovic A, Aabakken L, et al. Role of small-bowel endoscopy in the management of patients with inflammatory bowel disease: an international OMED-ECCO consensus. Endoscopy 2009;7:618-637.
12. Magro F, Portela F, Lago P, et al. Crohn’s disease in a southern european country: Montreal classification and clinical activity. Inflamm Bowel Dis 2009;15:1343-1350.
13. Lewis BS. Expanding role of capsule endoscopy in inflammatory bowel disease. World J Gastroenterol 2008;14:4137-4141.
14. Mow WS, Lo SK, Targan SR, et al. Initial experience with wireless capsule enteroscopy in the diagnosis and management of inflammatory bowel disease. Clin Gastroenterol Hepatol 2004;2:31-40.
15. Delvaux M, Friedman S, Keuchel M, et al. Structured terminology for capsule endoscopy: results of retrospective testing and validation in 766 small-bowel investigations. Endoscopy 2005;37:945-950.
16. Loftus EV Jr. Objective measures of disease activity: alternatives to symptom indices. Rev Gastroenterol Disord 2007;7:8-16.
17. Gralnek IM, Defranchis R, Seldman E, et al. Development of a capsule endoscopy scoring index for small bowel mucosal inflammatory change. Aliment Pharm Ther 2008;27:146-154.
18. Figueiredo P, Almeida N, Lopes S, et al. Small-bowel capsule endoscopy in patients with suspected Crohn’s disease – diagnostic value and complications. Diagn Ther Endosc 2010;2010:ID 101284.
19. Mergener K, Ponchon T, Gralnek I, et al. Literature review and recommendations for clinical application of small-bowel capsule endoscopy, based on a panel discussion by international experts. Consensus statements for small-bowel capsule endoscopy. Endoscopy 2007;39:895-909.
20. Kornbluth A, Colombel JF, Leighton JA, et al. ICCE consensus for inflammatory bowel disease. Endoscopy 2005;37:1051–1054.
21. Leighton JA, Gralnek IM, Richner R, et al. Capsule endoscopy in suspected small bowel Crohn’s disease: economic impact of disease diagnosis and treatment. World J Gastroenterol 2009;15:5685–5692.
Bruno Joel Ferreira Rosa;
Serviço de Gastrenterologia,
Centro Hospitalar do Alto Ave – Guimarães, Rua dos Cutileiros,
4835-044, Guimarães - Portugal;
Tel: +351 253 540 330; Fax: +351 253 421 308;
E-mail: bruno.joel.rosa@gmail.com
Recebido para Publicação: 24/02/2010 e Aceite para Publicação: 06/06/2010.













