Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Nascer e Crescer
versão impressa ISSN 0872-0754
Nascer e Crescer vol.23 no.2 Porto jun. 2014
ARTIGO ORIGINAL / ORIGINAL ARTICLE
Transmissão Mãe-Filho da Infeção pelo Vírus da Imunodeficiência Humana do tipo 1
Mother-to-Child transmission of Human Immunodeficiency Virus type 1 Infection
Alexandre FernandesI; Brígida AmaralI; Maria João CarinhasII; Olga VasconcelosIII; Ana HortaIII; Ana Margarida AlexandrinoIV; Laura MarquesI
IU. Infeciologia Pediátrica e Imunodeficiências, Serviço de Pediatria, CH Porto. 4099-001 Porto, Portugal. E-mail: xanofernandes@gmail.com; brigidamaral@gmail.com; laurahoramarques@gmail.com
IIS. Obstetrícia, Departamento da Mulher, CH Porto. 4050-371 Porto, Portugal. E-mail: mjcarinhas20@gmail.com
IIIS. Infeciologia, H Joaquim Urbano, CH Porto. 4369-004 Porto, Portugal. E-mail: vasconcelosomgc@yahoo.com; agaboim@hotmail.com
IVU. Neonatologia, Serviço de Cuidados Intensivos Pediátricos e Neonatais, CH Porto. 4050-371 Porto, Portugal. E-mail: anamargarida.alexandrino@gmail.com
RESUMO
Introdução: A infeção pelo Vírus da Imunodeficiência Humana do tipo 1 (VIH1) na criança ocorre quase exclusivamente por transmissão mãe-filho (TMF). Sem profilaxia ocorrem taxas de transmissão de 15-25%, diminuindo para <2% quando são adotadas medidas adequadas.
Objetivo: Avaliar a TMF da infeção VIH numa maternidade.
Material e Métodos: Estudo retrospetivo, com consulta do processo clínico, de crianças de mães com infeção VIH1, nascidas na Maternidade Júlio Dinis de Janeiro de 2006 a Dezembro de 2011. Definida não infeção se 2 testes virológicos negativos (um após os 4 meses) e ausência de clínica. Análise estatística – programa Epi-Info® v.3.5.1 (Teste Fisher, p <0,05).
Resultados: Nasceram 77 crianças com risco de transmissão VIH1, 45 do sexo masculino (58.4%) e 15 (19.5%) prematuros. Diagnóstico de infeção materna ocorreu na gestação em 24 (31.6%) e no parto numa (1.3%). Sete (9.2%) não efetuaram terapêutica anti retrovírica (TARV) na gravidez e 9 (12.3%) apresentavam carga vírica >1.000 cópias no parto. Nasceram por parto eutócico 4 (5.2%) e 10 (13%) tiveram rotura membranas (RM) ≥4h. Nenhum efetuou leite materno e todos fizeram profilaxia no período neonatal; 17 (22.1%) efetuaram profilaxia com 3 fármacos, associado a ausência de TARV na gravidez e parto, carga vírica materna >1.000 cópias, RM≥4h, RM espontânea e prematuridade. Um recém-nascido (1.3%) faleceu. Nenhuma criança foi infetada. Cerca de um terço (35.5%) apresentou alterações hematológicas e 23 (30.3%) na função hepática, ambas reversíveis.
Conclusão: Na população estudada não ocorreu TMF da infeção VIH1, apesar de apresentar fatores que aumentam o risco de transmissão numa elevada percentagem de casos.
Palavras-chave: Antirretrovírico, infeção VIH, prevenção, transmissão mãe-filho.
ABSTRACT
Introduction: Human Immunodeficiency Virus type 1 (HIV1) infection in children is almost related to mother-to-child transmission (MTCT). Without prophylaxis transmission rates are 15-25%. With appropriate prophylaxis <2% rates are achieved. Objective: Evaluate the MTCT of HIV infection in a maternity.
Materials and Methods: Retrospective study, with review of clinical files of children whose mothers have HIV1 infection, born at Júlio Dinis Maternity from January 2006 to December 2011. Not infected was defined if 2 virologic tests were negative (one after 4 months of age) with no clinical signs of infection. Statistical analysis was performed with Epi-Info ® v.3.5.1 (Fisher test, p <0.05).
Results: Seventy seven children were born from HIV1 infected mothers, 45 (58.4%) males and 15 (19.5%) preterm infants. Diagnosis of maternal infection during pregnancy occurred in 24 (31.6%) and one at childbirth (1.3%). Seven (9.2%) hadn’t had antiretroviral therapy (ART) during pregnancy and 9 (12.3%) had viral load> 1,000 copies at childbirth. Normal delivery occurred in 4 (5.2%) and 10 (13%) had rupture of membranes (RM) ≥ 4h. None was breastfed. All received prophylaxis in the neonatal period; 17 (22.1%) with 3 drugs, associated with absence of ART in pregnancy and at childbirth, maternal viral load> 1,000 copies, RM ≥ 4h, spontaneous RM and prematurity. One newborn (1.3%) died. No child became infected. Almost a third (35.5%) had hematological toxicity and 23 (30.3%) had hepatic toxicity, both reversible.
Conclusion: In the population studied no MTCT of HIV1 infection occurred, despite the presence of factors that increase the risk of transmission in a high percentage of cases.
Key-words: Antiretroviral treatment, HIV infection, motherto-child transmission, prevention.
INTRODUÇÃO
A maioria dos casos de infeção pelo Vírus da Imunodeficiência Humana (VIH) em idade pediátrica é devida à transmissão mãe-filho (TMF) do vírus(1). O conhecimento dessa realidade levou à investigação dos fatores que pudessem estar associados a um aumento do risco da TMF da infeção VIH(2) com a consequente elaboração de orientações clínicas ao longo dos últimos anos para a prevenção desta(3). Estes factos determinaram uma mudança radical na epidemiologia da TMF da infeção VIH(3).
É virtualmente impossível determinar com precisão o período em que ocorre a TMF(2), estimando-se que em cerca de 23% dos casos é intrauterina, em cerca de 65% é adquirida no período periparto e em cerca de 12% é transmitida pelo leite materno. A taxa de transmissão global sem antirretrovirais (ARV) é de 20-30%, atingindo 63% em grávidas com carga vírica superior a 100.1 cópias/ml(4). O estudo do Paediatric AIDS Clinical Trials Group (PACTGO76) demonstrou que o uso de profilaxia com Zidovudina (AZT) no preparto, intraparto e no recém-nascido (RN) reduz a taxa de transmissão para cerca de um terço(5). A associação com terapêutica anti retrovírica altamente eficaz (HAART) durante a gestação, cesariana eletiva e exclusão do aleitamento materno permite diminuir as taxas de transmissão para valores inferiores a 2%(4). Os fatores associados ao aumento do risco de TMF do VIH estão descritos na Tabela 1.

Idealmente, o diagnóstico da infeção VIH1 deve ser pré-concecional. Não ocorrendo nessa fase, torna-se fundamental durante a gestação a realização do rastreio universal para a identificação das grávidas infetadas. É necessário um diagnóstico precoce da infeção por VIH nas grávidas, que permita a instauração de uma HAART adequada, um seguimento adequado da gravidez e a eleição cuidadosa e individualizada do tipo de parto(6). O conhecimento da efi cácia da profi laxia com AZT na mulher grávida e no filho, da patogénese da TMF (com a preponderância do período peri-parto), da relevância da carga vírica materna e do papel positivo da cesariana eletiva vieram reforçar a importância do diagnóstico da grávida infetada por VIH-1(1).
O regime de profilaxia anti retrovírica no RN depende fundamentalmente da carga vírica materna no momento do parto e da terapêutica efetuada durante a gestação(6,7). O regime de profilaxia com AZT intra-parto e neonatal é recomendado a todos os RN(1) sendo apropriada quando existe risco reduzido de transmissão VIH(8). Ocorrendo a TMF predominantemente no período periparto, no qual pode ocorrer uma transfusão de 3 a 5 ml de sangue materno para o RN, torna-se razoável que em circunstância de maior risco de transmissão se adote uma profilaxia semelhante à da pós-exposição acidental, com a adição de outros antirretrovirais(4,7,8), situação que estudos recentes demonstram que tem vindo a aumentar(7). A exclusão do aleitamento materno é igualmente um fator importante para a diminuição da taxa de transmissão verificada nos países desenvolvidos(9,10), estando indicado nesses países a alimentação com fórmula láctea exclusiva desde o nascimento(8). A TMF da infeção VIH pode ser excluída com 2 cargas virais negativas uma depois de um mês e outra depois dos quatro meses de vida, na ausência de amamentação(6), se a criança estiver assintomática e com estudo imunológico normal.
Todas as crianças submetidas a ARV in útero e nas primeiras semanas de vida, e que não fiquem infetadas, devem ser acompanhadas cuidadosamente para monitorizar possíveis efeitos a longo prazo da exposição(4). As alterações hematológicas reversíveis são muito comuns(6). A ocorrência de disfunção mitocondrial em crianças expostas in útero ou no período neonatal não parece estar associada, na análise retrospetiva de extensas bases de dados, a um risco acrescido de doença mitocondrial com relevância clínica(1). O benefício obtido na prevenção da TMF do VIH compensa a potencial toxicidade a longo prazo que, até à data, está associada à criança exposta(6).
Os dados do Grupo de Trabalho sobre a Infeção VIH na Criança (GTIVIHC), no ano de 2004 mostraram uma taxa de TMF de 3,6%(4). Na Maternidade Júlio Dinis (MJD), a taxa de TMF da infeção VIH entre 2000 e 2004 foi de 8% (associado a situações de risco psicossocial grave). Em virtude desses dados foram elaboradas normas de orientação que entraram em vigor a partir de Janeiro de 2006 e que foram revistas inicialmente em Janeiro de 2008(4) e posteriormente em Maio de 2011(1). Em 2006 a Comissão Nacional de Luta Contra a SIDA definiu como objetivo alcançar uma taxa de TMF < 2% (4).
O objetivo deste trabalho foi avaliar a TMF da infeção pelo VIH-1 na MJD desde a implementação das medidas preventivas(4), caracterizar os fatores de risco para a TMF na população em causa e avaliar possíveis efeitos da exposição dos recém-nascidos a ARV.
MATERIAL E MÉTODOS
Foi realizado um estudo descritivo-analítico retrospetivo, tendo sido incluídos os filhos de mães infetadas pelo VIH1, que nasceram na MJD entre Janeiro de 2006 e Dezembro de 2011. A informação foi recolhida por consulta do processo clínico das crianças e das mães. Foram analisados dados sociodemográficos, fatores de risco para transmissão vertical (maternos, relacionados com o parto e neonatais), profilaxia efetuada (gravidez, parto e período neonatal), evolução clínica e analítica e estado de infeção.
Os testes virológicos foram todos realizados por biologia molecular através de técnica de polimerase chain reaction (PCR) de ADN. As crianças foram classificadas como não infetadas na presença de dois testes virológicos negativos (um depois de um mês e outro depois dos quatro meses de vida) na ausência de clínica e de alterações imunológicas. Foram consideradas alterações hematológicas valores diminuídos de hemoglobina, leucócitos e/ou plaquetas e alterações da função hepática valores aumentados da alanina-aminotransferase.
Os resultados são apresentados como média e mediana para as variáveis quantitativas e como percentagens para as variáveis categóricas. Foi avaliado o motivo pelo qual foi efetuada profilaxia com três fármacos através da comparação dos RN que efetuaram esse esquema com os que realizaram apenas AZT. Foi efetuada comparação entre os RN que apresentavam alterações hematológicas e / ou hepáticas com aqueles que não apresentavam para avaliar a existência de relação entre essas alterações e o tipo de profilaxia realizada. Na análise comparativa foi utilizado o Teste Fisher e foram considerados estatisticamente significativos os valores de p inferiores a 0,05. Os dados obtidos foram submetidos a análise estatística com o programa Epi-Info® v.3.5.1.
RESULTADOS
Durante o período avaliado no estudo nasceram 77 crianças com risco de TMF da infeção VIH1. As características da população estudada encontram-se resumidas na Tabela 2.
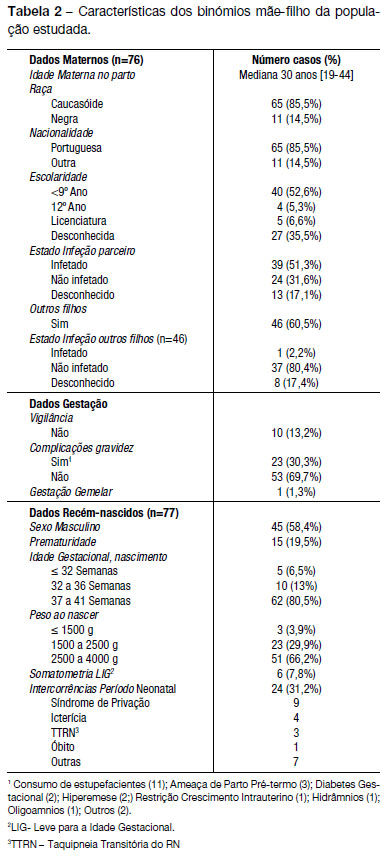
A distribuição foi homogénea pelos diferentes anos avaliados, tendo ocorrido uma prevalência média de 3,9 grávidas infetadas em cada mil. A idade materna mediana na altura do parto foi de 30 anos (mínimo 19; máximo 44) e a maioria (55 – 72,4%) apresentava como principal fator de risco para aquisição da infeção VIH o risco sexual, com um quarto dos casos (19 25%) a estarem relacionados com toxicodependência. Mais de metade das mães já tinha filhos (46 – 60,5%), a maioria deles não infetados (37 – 80,4%). Em 10 casos (13,2%) a gestação foi definida como mal vigiada e em cerca de um terço (23 30,3%) ocorreram complicações durante a gravidez (a maioria destas – 11 – com consumo de estupefacientes).
A maioria dos RN era do sexo masculino (45 – 58,4%), com uma gestação gemelar e 15 (19,5%) prematuros. A idade gestacional mediana na altura do parto foi 38 semanas (S) (mínimo: 24S; máximo: 41S). Cerca de um terço (26 – 33,8%) apresentaram baixo peso ao nascer (mediana do peso de 2750 g mínimo: 680g; máximo: 3890 g).
A tabela 3 apresenta a distribuição dos fatores associados ao aumento do risco da TMF da infeção VIH.

O diagnóstico de infeção materna ocorreu em cerca de um terço das grávidas durante a gestação (24 31,6%) e numa grávida (1,3%) no período pós-parto. Oito (10,5%) apresentavam infeção no estadio SIDA e cerca de um terço (23 – 30,3%) tinha coinfecção pelo vírus da hepatite C. Na altura do parto a maioria das grávidas tinha uma carga vírica indetetável (48 65,8%), com nove grávidas (12,3%) a apresentarem o fator de risco de carga vírica superior a 1000 cópias/mL. Vinte e nove (42,6%) estavam imunodeprimidas na altura do parto, 6 (8,8%) com imunodepressão severa. Sete (9.2%) não efetuaram ARV na gravidez; uma devido ao diagnóstico pós-parto da infeção, outro caso por diagnóstico tardio na gravidez e 5 casos onde havia conhecimento da infeção prévio à gravidez mas com contextos sociais desfavoráveis e todos com gestação mal vigiada e má adesão à terapêutica. Das que realizaram ARV (69 90,8%), todas fizeram esquema triplo, que incluía AZT e a maioria (38 55%) iniciou ARV durante a gravidez; destas, 4 (10,5%) iniciaram-na no último trimestre da gravidez. O parto foi planeado (cesariana eletiva) na maioria dos casos (58 – 75,3%), tendo ocorrido parto eutócico em 4 (5,2%) casos e 2 (2,6%) com necessidade de fórceps/ventosa. Num quinto dos casos (15 19,5%) a rotura de membranas foi espontânea e em 10 (13%) o tempo de rotura foi superior a 4 horas. Ocorreram complicações em 7 (9,1%) partos, sendo que em 3 ocorreu hemorragia (2 descolamento de placenta e 1 placenta prévia). Nenhum RN foi amamentado.
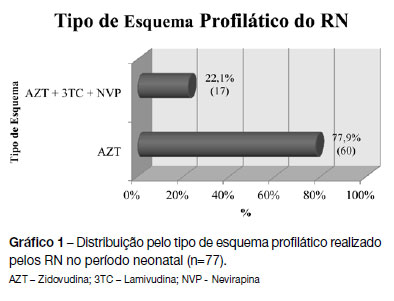
Em 7 casos (9,1%) não foi realizada profilaxia com AZT no parto; em dois (gestação gemelar) pelo diagnóstico tardio da infeção e em 5 por rotura prematura de membrana, tendo-se constatado posteriormente na história o diagnóstico de infeção pelo VIH. A nevirapina foi adicionada à profilaxia no parto em 8 casos (10,4%). Todos os RN fizeram profilaxia com AZT no período neonatal. Em 17 situações (22,1%) a profilaxia do RN combinou três fármacos (AZT + Lamivudina + Nevirapina) (Gráfico 1). A utilização da profilaxia com três fármacos associou-se às seguintes situações de risco de TMF: ausência de profilaxia com AZT durante a gravidez e no parto, carga vírica materna no parto superior a 1.000 cópias/mL, gravidez mal vigiada, presença de complicações na gravidez, rotura de membranas espontânea, rotura ≥ 4 horas, parto não planeado e prematuridade (p <0.05). Dois RN (2,6%) iniciaram o esquema profilático no 2º dia de vida (antes 48 horas), situação que corresponde aos gémeos com diagnóstico de infeção materna pós-parto. Os restantes iniciaram o esquema profilático nas primeiras 8 horas de vida.
Vinte e quatro RN (31.2%) apresentaram intercorrências no período neonatal, realçando um óbito (relacionado com prematuridade 24 semanas e extremo baixo peso 680g) e 9 casos de síndrome de privação. Dois RN (2,6%) interromperam profila- xia com AZT por alterações hematológicas (ao 2º e 11º dia); os restantes efetuaram seis semanas de profilaxia.
Nenhuma criança ficou infetada. As avaliações por técnica PCR-DNA do vírus foram negativas em todos os RN e lactentes, de acordo com os critérios apresentados. O estudo das subpopulações linfocitárias, realizado entre o segundo e terceiro mês de vida, não apresentou alterações em nenhuma criança.
A totalidade dos RN realizou hemograma após nascimento (até 4º dia de vida). Cerca de um terço (23 -30,3%) apresentou alterações no primeiro hemograma realizado, sendo a anemia a principal alteração (em 21 RN – 27,6%); 5 (6.6%) apresentaram leucopenia. Vinte e sete (35.5%) apresentaram alguma alteração hematológica durante o período de seguimento. Vinte e três (30.3%) apresentaram alterações na função hepática durante o período de vigilância; 36 (47.4%) mantiveram função hepática normal e 17 (22.3%) não efetuaram a avaliação. Todas as alte- rações encontradas estavam normalizadas em avaliações posteriores. A presença das alterações hematológicas e da função hepática não foi maior com o uso de profilaxia combinada no período neonatal (p = 0,37; p = 0,18), nem foi maior com o uso de AZT na gravidez (p = 0,6; p = 0,56), nem com o uso de Nevirapina no parto (p = 0,6; p = 0,4).
Setenta e três (96,1%) crianças iniciaram profilaxia com cotrimoxazol às 4-6 semanas de vida. A maioria manteve vigilância na consulta da MJD (68 – 89,5%), apresentando idade média atual de 46 meses (mínimo 10 meses; máximo-79 meses). Três crianças (3,9%) apresentaram durante o período de vigilância ligeiro atraso de desenvolvimento psicomotor (ADPM).
DISCUSSÃO
Medidas preventivas na TMF da infeção VIH1 têm resultado em taxas de transmissão inferiores a 2% nos países desenvolvidos, situação que tem sido descrita em vários estudos recentes(5,11). A nossa instituição apresentava uma taxa de transmissão elevada (8%) no período entre 2000 e 2004. Esta situação motivou a adoção de orientações de prevenção mais agressivas, nomeadamente a possibilidade de efetuar profilaxia com 3 fármacos ao RN. A população do estudo apresentou fatores que elevam o risco de TMF da infeção VIH1 numa percentagem elevada de casos, nomeadamente a ausência de profilaxia com AZT durante a gravidez (9,2%) e no parto (9,1%), uma carga vírica materna no parto superior a 1.000 cópias/mL (12,3%), gravidez mal vigiada (13,2%), presença de complicações na gravidez (30,3%), rotura de membranas espontânea (19,5%), rotura ≥ 4 horas (13%), parto não planeado (24,7%) e prematuridade (19,5%). Essa situação motivou a instituição de profilaxia com 3 fármacos em 17 (22,1%) RN. Com a aplicação das novas orientações no período entre 2006 e 2011 verificou-se a ausência de casos de TMF da infeção VIH1 na nossa instituição.
Em estudos realizados noutros países os fatores mais associados à TMF são a ausência de terapêutica com ARV durante a gravidez e a carga vírica materna na altura do parto(3,5). Um controlo precoce da carga vírica materna está associado a uma redução do risco de transmissão. Na nossa amostra 9 grávidas (12,3%) apresentavam carga vírica superior a 1000 cópias/ mL e 7 (9,2%) não efetuaram ARV na gravidez. Destas são de destacar 5 casos em que havia conhecimento da infeção prévio à gravidez mas que por má vigilância e dificuldade na adesão à terapêutica a profilaxia não foi realizada. Este aspeto relembra a importância da vigilância da infeção VIH na mulher, com o planeamento e vigilância da gravidez de forma a diminuir estes fatores de risco.
O diagnóstico de infeção VIH materna na nossa população ocorreu durante a gestação em cerca de um terço das grávidas (24 31,6%). Esta elevada percentagem de diagnósticos durante a gravidez vem salientar a importância do rastreio que se realiza no 1º e 3º trimestre. No entanto, mesmo com o diagnóstico a ser realizado durante a gravidez em virtude do rastreio universal, em 4 casos esse diagnóstico condicionou um início tardio da TARV.
O elevado número de grávidas que não recebeu tratamento durante a gravidez (7 9,2%) e de diagnóstico na gravidez sugerem uma utilização deficiente da consulta pré-concecional, situação descrita de modo semelhante noutros estudos(12). Uma vigilância deficiente que provoca oportunidades perdidas na instituição de medidas na prevenção perinatal é referida em alguns estudos como o principal fator na TMF da infeção VIH(5). A vigilância pré-natal constitui deste modo uma oportunidade importante para a instituição de medidas profiláticas adequadas.
Alguns estudos referem um possível aumento da incidência de parto prematuro com HAART materna(1,5,6). No nosso estudo não foi possível avaliar essa relação.
A profilaxia no RN deve ser iniciada o mais precocemente possível, perdendo benefício após as 48-72 horas de vida(1). Na nossa população apenas duas crianças não iniciaram a profilaxia nas primeiras 8 horas de vida. Essas crianças (gestação gemelar) referem-se ao diagnóstico pós-parto da infeção materna, com início da profilaxia entre 24-48 horas. Na diminuição deste risco, recordamos a importância do teste rápido na altura do parto quando se desconhece o estado de infeção da mãe.
Todas as crianças submetidas in útero e nas primeiras semanas de vida a ARV e que não são infetadas requerem uma vigilância cuidadosa para monitorizar possíveis efeitos da exposição. Na nossa população, durante o tempo de vigilância (máximo 79 meses), os efeitos mais frequentes relacionaram-se com alterações analíticas (anemia, leucopenia e hepatite); estas alterações, apesar de condicionarem em duas crianças a suspensão da profilaxia, foram reversíveis em todas as situações. Estas alterações não foram diferentes consoante o tipo de profilaxia utilizada. O ADPM ligeiro detetado em 3 crianças (3,9%) demonstra a importância da vigilância contínua.
Este estudo demonstra a realidade da nossa instituição. A obtenção da informação pela consulta do processo clínico de modo retrospetivo é um fator limitante. O tempo de vigilância da maioria destas crianças é ainda pequeno para retirar conclusões sobre os efeitos tardios da exposição aos ARV in útero e no período neonatal. Está em curso um estudo para avaliação a médio e longo prazo dos possíveis efeitos dessa exposição.
Em conclusão, verificamos uma redução importante da taxa de TMF da infeção VIH, com ausência de transmissão na nossa instituição, durante o período do estudo. O diagnóstico da grávida infetada pelo VIH e o seu acesso a uma intervenção terapêutica adequada são fundamentais para evitar a TMF do VIH1.
REFERÊNCIAS BIBLIOGRÁFICAS
1. VIH/SIDA CN para a I. Recomendações Portuguesas para o Tratamento da Infecção VIH / SIDA. 2011; Disponivel em : http://www.sida.pt [ Links ]
2. Cavarelli M, Scarlatti G. Human immunodeficiency virus type 1 mother-to-child transmission and prevention: successes and controversies. J Internal Med 2011;270:561–79 [ Links ]
3. Fernández-Ibieta M, Ramos Amador JT, Guillén Martín S, González-Tomé Ma, Navarro Gómez M, Iglesias González-Nicolás E, et al. ¿Por qué se infectan aún niños con el virus de la inmunodeficiencia humana en España? Anales de Pediatría 2007;67:109–15. [ Links ]
4. Pediatria SPDE. Consensos e Recomendações Protocolo de prevenção da transmissão vertical do vírus da imuno deficiência humana ( VIH )* Secção de Neonatologia da Sociedade Portuguesa de Pediatria. Acta Pediátrica Portuguesa 2008;39:79–83. [ Links ]
5. Prieto LM, González-Tomé M-I, Muñoz E, Fernández-Ibieta M, Soto B, Del Rosal T, et al. Low rates of mother-to-child transmission of HIV-1 and risk factors for infection in Spain: 2000-2007. Pediatr Infect Dis J 2012;31:1053–8. [ Links ]
6. Noguera Julian a, De José MI. Recommendations issued by the Spanish Society of Pediatric Infectious Diseases for the follow-up of the child exposed to the human immunodeficiency virus and to antiretroviral drugs during pregnancy and the neonatal period. Anales de pediatría (Barcelona) 2012;76:360.e1–9. [ Links ]
7. Haile-Selassie H, Townsend C, Tookey P. Use of neonatal post-exposure prophylaxis for prevention of mother-to-child HIV transmission in the UK and Ireland, 2001-2008. HIV me- dicine 2011;12(7):422–7. [ Links ]
8. Taylor G, Clayden P, Dhar J, Gandhi K, Gilleece Y, Harding K, et al. British HIV Association guidelines for the management of HIV infection in pregnant women 2012. HIV Medicine 2012;13:87–9. [ Links ]
9. Mnyani CN, McIntyre J a. Preventing mother-to-child transmission of HIV. BJOG : an international journal of obstetrics and gynaecology [Internet]. 2009;116 Suppl 71–6. [ Links ]
10. Coovadia H. Current issues in prevention of mother-to-child transmission of HIV-1. Current opinion in HIV and AIDS [Internet]. 2009;4:319–24. [ Links ]
11. Townsend CL, Cortina-Borja M, Peckham CS, De Ruiter A, Lyall H, Tookey P a. Low rates of mother-to-child transmission of HIV following effective pregnancy interventions in the United Kingdom and Ireland, 2000-2006. AIDS (London, England). 2008;22:973–81. [ Links ]
12. Cecchini D, Martinez M, Astarita V, Nieto C, Giesolauro R, Rodriguez C. Prevención de la transmisión vertical del VIH-1 en un hospital público de complejidad terciaria de Buenos Aires, Argentina. Rev Panam Salud Publica 2011;30:189–95. [ Links ]
Endereço para correspondência
Alexandre Fernandes
Centro Hospitalar do Porto
Serviço de Pediatria
Largo do Professor Abel Salazar
4099-001 Porto, Portugal
Tel: (+351) 222 077 500
E-mail: xanofernandes@gmail.com
Recebido a 12.05.2013 | Aceite a 24.03.2014














