Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Imunoalergologia
versão impressa ISSN 0871-9721
Rev Port Imunoalergologia vol.23 no.4 Lisboa dez. 2015
ARTIGO ORIGINAL
Fatores de risco de recorrência de sibilância após primeiro internamento por bronquiolite
Risk factors for recurrent wheezing after the first hospitalization for bronchiolitis
Marta Martins1, Nádia Pereira2, Rute Reis1, Elza Tomaz1
1Serviço de Imunoalergologia, Hospital São Bernardo, Setúbal
2 Serviço de Pediatria, Hospital São Bernardo, Setúbal
RESUMO
Introdução: A bronquiolite aguda é uma patologia frequente nos primeiros meses de vida. A maioria das crianças são tratadas em ambulatório, contudo algumas desenvolvem sintomas respiratórios graves que requerem hospitalização.
Os fatores de gravidade da bronquiolite, bem como os que contribuem para a sua recorrência, permanecem pouco compreendidos. O objetivo deste estudo é analisar a importância de algumas variáveis intrínsecas do doente, de variáveis ambientais e da gravidade da bronquiolite que motivou o primeiro internamento na recorrência de sibilância nos doze meses seguintes. Métodos: Estudaram‑se retrospetivamente os processos clínicos de 79 crianças internadas pela primeira vez por bronquiolite nos primeiros seis meses de vida. Analisaram‑se como variáveis intrínsecas o sexo, a idade, a raça, o peso ao nascer, o tempo de gestação e a atopia parental. Como variáveis ambientais avaliaram‑se o aleitamento materno, o tabagismo parental, o número de irmãos e a presença de animais domésticos. Como indicadores de gravidade da bronquiolite foram avaliados dados do internamento: a sua duração, a saturação periférica mínima de oxigénio, a terapêutica efetuada, a etiologia, as complicações, a terapêutica no pos‑alta e a referenciação para consultas de especialidade. A evolução das crianças foi estudada através dos seus processos clínicos, complementados com entrevistas aos pais. O papel das variáveis estudadas na recorrência dos episódios de sibilância foi avaliado através de análise de regressão múltipla. Resultados: Quarenta e três por cento das crianças (n=34) hisrepetiram pelo menos 1 a 3 episódios de bronquiolite aguda e 9% das crianças (n=7) apresentaram sibilância recorrente (> 3 episódios de bronquiolite aguda). As crianças com pais atópicos apresentaram maior número de bronquiolites (63%) do que crianças com pais não atópicos (33%). Conclusões: Das variáveis estudadas, a única que apresentou uma associação significativa com o número de recorrências de sibilância foi a atopia parental (p<0,01).
Palavras‑chave: Bronquiolite, sibilância recorrente, fatores de risco.
ABSTRACT
Background: Acute bronchiolitis is a frequent pathology in the first months of life. Most of the children with bronchiolitis are treated in outpatient care, but some develop severe respiratory symptoms requiring hospitalization. Risk factors for severity as well as for wheezing recurrence remain poorly understood. The objective of this study was to analyze the relevance of some intrinsic variables of the patient, environmental variables and the severity of the first episode of bronchiolitis requiring hospitalization with the recurrence of wheezing in the following 12 months. Methods: We made a review of clinical files belonging to 79 children under six months of age hospitalized by their first episode of bronchiolitis. The intrinsic variables analyzed were gender, age, race, weight at birth, prematurity and parental atopy. The environmental variables evaluated were breastfeeding, parental smoking, number of siblings and indoor pets. Evaluated as indicators of severity of bronchiolitis were the following hospital data: days of hospitalization, lowest peripheral oxygen saturation, therapeutics, viral etiology, complications and prophylactic treatment initiated and referral to specialist appointments. Data about the twelve months follow‑up were collected from clinical files and complemented by interviews with the parents. The role of studied variables on wheezing recurrence was evaluated using the Multiple Regression Analysis. Results: Forty three per cent of children (n=34) repeated 1 to 3 episodes of wheezing and 9% of children (n=7) had recurrent wheezing (> 3 episodes of acute bronchiolitis). Children with atopic parents had higher number of recurrences (63%) than children with non‑atopic parents (33%). Conclusions: From variables studied only parental atopy showed significant association with wheezing recurrence (p<0,01).
Keywords: Bronchiolitis, recurrent wheezing, risk factors.
INTRODUÇÃO
A bronquiolite aguda causada por vírus respiratórios é uma patologia muito frequente nos primeiros anos de vida, sendo a maioria dos casos tratada em ambulatório1. Uma pequena minoria das crianças desenvolve um quadro de bronquiolite mais grave, com recurso ao serviço de urgência, tendo por vezes necessidade de internamento2. Alguns estudos têm constatado que o diagnóstico de bronquiolite é o mais comum em crianças hospitalizadas com idade inferior a 1 ano3.
As infeções respiratórias, tão comuns na infância, são maioritariamente de etiologia vírica, destacando‑se o vírus sincicial respiratório (VSR) como agente mais importante da bronquiolite aguda. A infeção pelo VSR é quase ubiquitária, verificando‑se que a maioria das crianças até aos 2 anos tem contacto com este vírus1,4.
Existem vários estudos que demonstram que crianças com episódios de bronquiolite aguda grave em consequência de infeção viral, nomeadamente pelo VSR e rinovírus, têm um risco aumentado de sibilância5,6 e asma6,7,8,9,10. Alguns trabalhos mostram ainda que a história familiar de asma e atopia constitui fator de risco para episódios de bronquiolite viral com necessidade de internamento11,12.
Nos últimos anos, alguns estudos têm tentado investigar os fatores de risco do hospedeiro e do ambiente que o predispõem a uma resposta mais exacerbada à infeção por vírus respiratórios. No entanto, existem poucos dados publicados em Portugal acerca da importância destas variáveis, bem como da gravidade da primeira bronquiolite na sibilância recorrente.
Este estudo tem como objetivos analisar o papel de variáveis que traduzem a gravidade do primeiro episódio de bronquiolite aguda antes dos seis meses de vida, bem como variáveis intrínsecas e ambientais na recorrência de sibilância nos doze meses subsequentes ao primeiro internamento por bronquiolite.
MATERIAL E MÉTODOS
Foi efetuada uma análise retrospetiva dos processos clínicos das crianças com idade igual ou inferior a 6 meses internadas entre novembro e fevereiro de 2011/2012 e 2012/2013 pela primeira vez por episódio de bronquiolite no Serviço de Pediatria do Hospital de São Bernardo, Setúbal. Foram incluídas no estudo 79 crianças.
Foram analisadas as seguintes variáveis intrínsecas: características demográficas (sexo, idade, raça), peso ao nascer, tempo de gestação, existência de comorbilidades e atopia parental (dado obtido através de entrevista aos pais e confirmado nos registos clínicos como tendo testes cutâneos e/ou IgE específicas positivas).
As variáveis extrínsecas/ambientais estudadas foram: tabagismo parental, número de irmãos, presença de animais domésticos e aleitamento materno (dados recolhidos por entrevista aos pais). Foram avaliadas, como indicadores de gravidade da primeira bronquiolite com internamento: duração do internamento, terapêutica efetuada, saturação periférica mínima de oxigénio, complicações verificadas, pesquisa de vírus (análise por PCR do aspirado nasofaríngeo), orientação terapêutica pos‑alta e referenciação para consulta diferenciada.
Analisou‑se a evolução destas crianças nos 12 meses subsequentes ao primeiro episódio de bronquiolite através dos registos clínicos (episódios de urgência, novos internamentos e episódios de consulta) e de entrevistas telefónicas aos pais para completar e confirmar os dados recolhidos. Foram registados os sintomas respiratórios (caracterizados em duração e gravidade), diagnósticos clínicos e terapêutica efetuada.
Utilizou‑se a análise de regressão multivariável para explorar potenciais associações entre as variáveis intrínsecas, ambientais e do internamento, com a recorrência de episódios de bronquiolite. Valores de p≤0,05 no modelo de regressão multivariável foram considerados estatisticamente significativos.
RESULTADOS
No período estudado estiveram internadas no Serviço de Pediatria um total de 604 crianças, das quais 79 cumpriam os critérios de inclusão (idade ≤ 6 meses e 1.º internamento por bronquiolite), o que corresponde a 13% do total de internamentos.
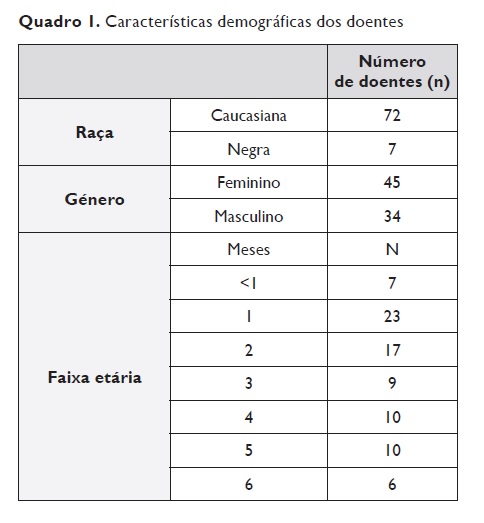
Do total de crianças, 72 eram caucasianas e 7 de raça negra. Relativamente ao género, 45 eram do sexo feminino (57%) e 34 do sexo masculino (43%), com uma média de idades de 2,5 meses de vida à data do internamento (Quadro 1).
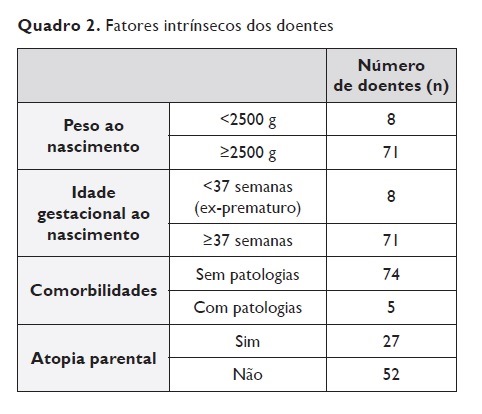
No que se refere aos fatores intrínsecos estudados constatou‑se que apenas uma minoria (n=8) apresentou baixo peso ao nascer (<2500 g), sendo estas crianças ex‑prematuras (idade gestacional <37 semanas). Em termos de comorbilidades, apenas 5 crianças apresentavam patologia prévia (refluxo gastroesofágico, retrognatismo, dermatite atópica, síndrome de Dubowitz, displasia broncopulmonar), sendo as restantes 74 saudáveis. A maioria das crianças (n=52) não tinha antecedentes familiares de atopia (Quadro 2).
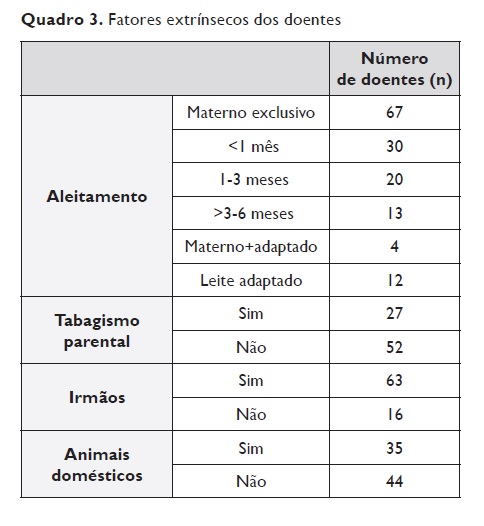
Relativamente aos fatores ambientais, a maioria das crianças fez, algum tempo, aleitamento materno exclusivo (n=67;84%), das quais 38% (n=30) com duração inferior a 1 mês, 25% (n=20) com duração entre 1 a 3 meses; e 16% (n=13) num período superior a 3 meses.
Quatro crianças foram amamentadas e receberam suplemento de leite adaptado desde o nascimento e 12 (15%) fizeram exclusivamente leite adaptado desde o nascimento.
Verificou‑se que 34% das crianças estavam expostas a tabagismo parental (n=27).
A maioria das crianças residia com irmãos (n=63; 80%), sendo apenas 16 filhas únicas (20%). Em relação à presença de animais domésticos (cães e/ou gatos), 44% das crianças (n=35) tinham animais domésticos e 56% (n=44) não conviviam com animais no domicílio (Quadro 3).
Em relação ao internamento, verificou‑se uma duração média de 4,6 dias (mínimo 1 dia; máximo 13 dias), com 57% das crianças (n=45) hospitalizadas entre 3 a 5 dias, 30% (n=24) internadas por um período superior a 5 dias e apenas 2,5% (n=2) internadas durante 1 dia.
Desde a admissão até à alta hospitalar o valor médio registado de saturação periférica de oxigénio dos doentes foi de 93%, verificando‑se um mínimo de 86% e máximo de 99%. A maioria dos doentes apresentou saturações periféricas de oxigénio ≥92% (n=56), sendo em 23 crianças registados valores < 92%.
Foi efetuada pesquisa de vírus respiratórios por método de polymerase chain reaction (PCR) no aspirado nasofaríngeo em 57% dos doentes (n=45), dos quais 18% dos resultados foram negativos (n=8). O agente etiológico identificado foi na maioria dos casos pesquisados o VSRA e/ou B (n=32; 71%). Em 3 doentes foram isolados também o rinovírus, o metapneumovírus e o adenovírus.
Durante a permanência no Serviço de Pediatria, 2 doentes não realizaram terapêutica farmacológica (apenas oxigenoterapia), 70 realizaram nebulizações com broncodilatador (agonista β>2 de curta ação salbutamol), dos quais 1 em associação com anticolinérgico (brometo de ipatrópio). Quatro doentes realizaram nebulização com adrenalina. Em 34 casos o tratamento incluiu corticoide sistémico (prednisolona). Durante o internamento 7 doentes foram submetidos a cinesioterapia.
Verificaram‑se complicações durante o internamento num total de 13 doentes, sendo as principais a pneumonia (n=5) e a atelectasia (n=5).
Na altura da alta, 73 doentes (92%) foram orientados para o médico assistente (pediatra ou médico de família), enquanto 6 (8%) foram encaminhados para a consulta pediátrica de doenças respiratórias.
Foi instituída terapêutica regular pos‑alta num total de 5 doentes: corticosteroides inalados, isolados (n=1), antagonista dos leucotrienos isolado (n=2), corticosteroides inalados +antagonista dos leucotrienos (n=1), corticosteroides inalados +agonista β2 de curta ação (n=1) (Quadro 4).
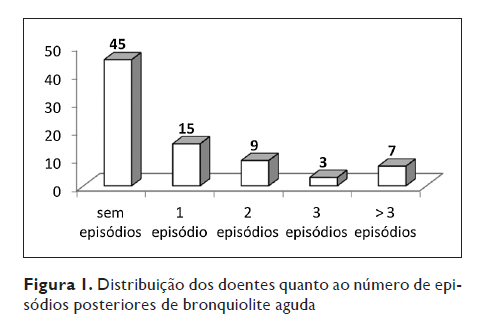
Em termos da evolução clínica nos 12 meses subsequentes ao internamento, 57% das crianças (n=45) não apresentaram recorrência de episódios de bronquiolite aguda. De entre as crianças que apresentaram recorrência de bronquiolite, 44% (n=15) apresentaram apenas um episódio, 35% (n=12) entre 2 a 3 episódios e 21% (n=7) mais do que 3 episódios. (Figura 1).
Em todos os casos de instituição de terapêutica pos‑alta verificou‑se sibilância recorrente (Quadro 4).
As diferentes variáveis foram submetidas a análise por regressão múltipla. Verificou‑se que as crianças com atopia parental apresentaram mais episódios de bronquiolite após o primeiro episódio (67%) em comparação com as crianças sem atopia parental (33%), p<0,01 (Figura 2).
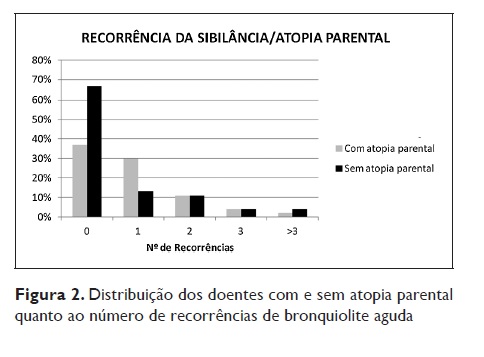
As restantes variáveis estudadas não apresentaram associação com o número de recorrências.
DISCUSSÃO
Os resultados do presente estudo mostram uma idade média de 2,5 meses para primeira hospitalização por bronquiolite, idade inferior à encontrada em outros estudos1,2,13,14,14.
A duração média do internamento foi de 4,6 dias, semelhante a outras séries apresentadas na literatura1,14,16, havendo também concordância nas complicações verificadas, pneumonia e atelectasia1.
O VSR surge como o agente etiológico mais frequentemente identificado no grupo estudado, tal como acontece em outros grupos 17,18,19,20,21. O rinovírus é também o segundo vírus mais identificado, ainda que numa percentagem inferior (4,4%) ao encontrado por outros autores22,23. Fjaerli et al procuraram investigar se a hospitalização por um primeiro episódio de bronquiolite aguda viral ou a identificação do VSR teriam relação com o número de episódios de sibilância até aos 7 anos de idade. Concluíram que o grupo estudado apresentou maior número de episódios subsequentes de sibilância e função pulmonar significativamente pior do que o grupo‑controlo. Contudo, tal como no presente estudo, não encontraram diferenças estatisticamente significativas entre grupo VSR positivo e VSR negativo14.
Contrariamente ao que se passou com o nosso grupo de estudo, Cifuentes L et al. encontraram fatores de risco distintos para sibilância recorrente associados ao resultado da pesquisa de VSR. No grupo VSR negativo os fatores de risco identificados para recorrência foram sexo masculino, número de irmãos e frequência de infantário. No grupo VSR positivo o único fator de risco para sibilância recorrente foi a admissão hospitalar por bronquiolite aguda por VSR24.
Outros estudos têm também vindo a demonstrar que crianças com episódios de bronquiolite aguda grave em consequência de infeção viral, nomeadamente pelo VSR, apresentam um risco aumentado de sibilância recorrente5,6,25 e asma26. Esta associação não se verificou no grupo estudado, havendo, no entanto, a considerar que o nosso follow‑up foi apenas de um ano, o que poderá justificar esta diferença.
No presente estudo as variáveis ex‑prematuridade, presença de comorbilidades e tabagismo parental não mostraram associação com a recorrência de sibilância. No entanto, a exposição tabágica apenas foi avaliada por entrevista, o que pode constituir uma limitação. De salientar que tem vindo a ser demonstrado que o tabagismo passivo aumenta a suscetibilidade a contrair infeções respiratórias e associa‑se a maior risco de bronquiolite aguda, bem como a maior gravidade e pior prognóstico da doença1,27,28.
Num estudo prospetivo de Bacharieret et al. cujo objectivo foi identificar variáveis associadas ao diagnóstico de asma pós‑bronquiolite por VSR, num total de 206 crianças com um episódio de bronquiolite aguda antes de um ano de idade identificaram‑se como fatores de risco asma materna, cão doméstico, sensibilização a aeroalergénios aos 3 anos, sibilância recorrente nos 2 primeiros anos de vida, CCL 5 (β‑quimiocina de células inflamatórias) na mucosa nasal durante a infeção aguda por VSR e asma materna26.
Na nossa amostra o número de pais com história de asma era pouco significativo, pelo que não foi analisada esta variável isoladamente. A atopia parental, no nosso trabalho, foi a única variável que se revelou fator de risco para a recorrência de sibilância. Este achado é consonante com a literatura, que refere nomeadamente que a atopia parental é um fator de risco conhecido para a hospitalização relacionada com a infeção respiratória viral nos primeiros anos de vida e maior probabilidade de asma na infância29,30,31.
Por outro lado, a literatura tem vindo sistematicamente a sublinhar a importância do aleitamento materno como fator de proteção, nomeadamente pela redução do risco de internamento e menor gravidade dos episódios de bronquiolite1. Na presente amostra o número de crianças não amamentadas foi reduzido (n=12), o que poderá justificar a não identificação do aleitamento materno como fator de proteção.
CONCLUSÕES
O conhecimento dos fatores de risco da bronquiolite aguda, bem como de futuras recorrências permitiria orientar estratégias preventivas dirigidas aos grupos de risco, bem como antecipar recursos.
Os resultados obtidos sobre este tema por vários grupos evidenciam algumas contradições e justificam que mais estudos sejam realizados incidindo sobre amostras maiores.
O presente estudo identifica as crianças com um internamento por bronquiolite e com antecedentes de atopia parental como um grupo-alvo que poderia beneficiar da implementação de uma estratégia preventiva que provasseser eficaz.
REFERÊNCIAS
1. Norma da Direcção‑Geral da Saúde. Diagnóstico e Tratamento da Bronquiolite Aguda em Idade Pediátrica. Norma n.º 016/2012 de 19/12/2012. www.dgs.pt [ Links ]
2. Chawes BL, Poorisrisak P, Johnston SL, Bisgaard H. Neonatal bronchial hyperresponsiveness precedes acute severe viral bronchiolitis in infants. J Allergy Clin Immunol 2012; 130:354‑61. [ Links ]
3. Leader S, Kohlhase K. Respiratory syncytial virus‑coded pediatric hospitalizations, 1997 to 1999. Pediatr Infect Dis J 2002; 21:629‑32. [ Links ]
4. Glezen WP, Taber LH, Frank AL, Kasel JA. Risk of primary infection and reinfection with respiratory syncytial virus. Am J Dis Child. 1986; 140:543‑6. [ Links ]
5. Schauer U, Hoffjan S, Bittscheidt J, Kochling A, Hemmis S, Bongartz S, et al. RSV bronchiolitis and risk of wheeze and allergic sensitisation in the first year of life. Eur Respir J 2002; 20:1277‑83. [ Links ]
6. Henderson J, Hilliard TN, Sherriff A, Stalker D, Al Shammari N, Thomas HM. Hospitalization for RSV bronchiolitis before 12 months of age and subsequent asthma, atopy and wheeze: a longitudinal birth cohort study. Pediatr Allergy Immunol. 2005; 16:386‑92.
7. Sigurs N, Bjarnason R, Sigurbergsson F, Kjellman B. Respiratory syncytial virus bronchiolitis in infancy is an important risk factor for asthma and allergy at age 7. Am J Respir Crit Care Med 2000; 161:1501‑7. [ Links ]
8. Stein RT, Sherrill D, Morgan WJ, Holberg CJ, Halonen M, TaussigLM, et al. Respiratory syncytial virus in early life and risk of wheeze and allergy by age 13 years. Lancet 1999; 354:541‑5. [ Links ]
9. Sigurs N, Aljassim F, Kjellman B, Robinson PD, Sigurbergsson F, Bjarnason R, et al. Asthma and allergy patterns over 18 years after severe RSV bronchiolitis in the first year of life. Thorax 2010; 65:1045‑52. [ Links ]
10. Sigurs N, Gustafsson PM, Bjarnason R, Lundberg F, Schmidt S, Sigurbergsson F, et al. Severe respiratory syncytial virus bronchiolitis in infancy and asthma and allergy at age 13. Am J Respir Crit Care Med 2005; 171:137‑41. [ Links ]
11. Goetghebuer T, Kwiatkowski D, Thomson A, Hull J. Familial susceptibility to severe respiratory infection in early life. Pediatr Pulmonol 2004;38:321‑8. [ Links ]
12. Stensballe LG, Kristensen K, Simoes EA, Jensen H, Nielsen J, Benn CS, et al. Atopic disposition, wheezing, and subsequent respiratory syncytial virus hospitalization in Danish children younger than 18 months: a nested case‑control study. Pediatrics 2006;118:e1360‑8. [ Links ]
13. Bradley JP, Bacharier LB, Bonfiglio J, Schechtman KB, Strunk R, Storch G, Castro M. Severity of respiratory syncytial virus bronchiolitis is affected by cigarette smoke exposure and atopy. Pediatrics 2005; 115:e7‑14. [ Links ]
14. Fjaerli HO, Farstad T, Rød G, Ufert GK, Gulbrandsen P, Nakstad B. Acute bronchiolitis in infancy as risk factor for wheezing and reduced pulmonary function by seven years in Akershus County, Norway. BMC Pediatrics 2005, 5:31. [ Links ]
15. Mação P, Dias A, Azevedo L, Jorge A, Rodrigues C. Bronquiolite aguda. Acta Med Port 2011; 24: 407‑12 [ Links ]
16. Simoes EA, Carbonell‑Estrany X, Rieger CH, Mitchell I, Frederick L, Groothuis JR. The effect of respiratory syncytial virus on subsequent recurrent wheezing in atopic and nonatopic children. J Allergy Clin Immunol 2010;126:256‑62. [ Links ]
17. Coffin SE. Bronchiolitis: in‑patient focus. Pediatr Clin North Am 2005; 52:1047‑57. [ Links ]
18. Mansbach JM, Piedra PA, Teach SJ, Sullivan AF, Forgey T, Clark S, et al. Prospective multicenter study of viral etiology and hospital length of stay in children with severe bronchiolitis. Arch Pediatr Adolesc Med 2012; 166:700‑6. [ Links ]
19. Mansbach JM, McAdam AJ, Clark S, Hain PD, Flood RG, Acholonu U, et al. Prospective multicenter study of the viral etiology of bronchiolitis in the emergency department. Acad Emerg Med 2008; 15:111‑8. [ Links ]
20. Midulla F, Scagnolari C, Bonci E, Pierangeli A, Antonelli G, De Angelis D, et al. Respiratory syncytial virus, human bocavirus and rhinovirus bronchiolitis in infants. Arch Dis Child 2010; 95:35‑41. [ Links ]
21. Tregoning JS, Schwarze J. Respiratory viral infections in infants: causes, clinical symptoms, virology and immunology. Clin Microbiol Rev 2010; 23:74‑98. [ Links ]
22. Chung JY, Han TH, Kim SW, Hwang ES. Detection of viruses identified recently in children with acute wheezing. J Virol 2007; 79:1238‑43. [ Links ]
23. Jartti T, Lehtinen P, Vuorinen T, Osterback R, van den Hoogen B, Osterhaus AD, Ruuskanen O. Respiratory picornaviruses and respiratory syncytial virus as causative agents of acute expiratory wheezing in children. Emerg Infect Dis 2004; 10: 1095‑101. [ Links ]
24. Cifuentes L, Caussade S, Villagrán C, Darrigrande P, Bedregal P, Valdivia G, et al. Risk factors for recurrent wheezing following acute bronchiolitis: a 12‑month follow‑up. Pediatric Pulmonology 2003; 36:316‑21. [ Links ]
25. Bacharier LB, et al. Determinants of asthma after severe respiratory syncytial virus bronchiolitis. Allergy Clin Immunol 2012; 130: 91-100. [ Links ]
26. Carroll KN, Wu P, Gebretsadik T, Griffin MR, Dupont WD, Mitchel EF, et al. The severity dependent relationship of infant bronchiolitis on the risk and morbidity of early childhood asthma. J Allergy Clin Immunol 2009; 123:1055‑61. [ Links ]
27. Bradley JP, Bacharier LB, Bonfiglio J, Schechtman KB, Strunk R, Storch G, et al. Severity of respiratory syncytial virus bronchiolitis is affected by cigarette smoke exposure and atopy. Pediatrics 2005; 115:e7-14. [ Links ]
28. DiFranza JR, Masaquel A, Barrett AM, Colosia AD, Mahadevia PJ. Systematic literature review assessing tobacco smoke exposure as a risk factor for serious respiratory syncytial virus disease among infants and young children. BMC Pediatr 2012 Jun 21; 12:81. [ Links ]
29. Goetghebuer T, Kwiatkowski D, Thomson A, Hull J. Familial susceptibility to severe respiratory infection in early life. Pediatr Pulmonol 2004; 38:321‑8. [ Links ]
30 Stensballe LG, Kristensen K, Simoes EA, Jensen H, Nielsen J, Benn CS, et al. Atopic disposition, wheezing, and subsequent respiratory syncytial virus hospitalization in Danish children younger than 18 months: a nested case‑control study. Pediatrics 2006; 118:e1360‑8. [ Links ] [ Links ]
Marta Martins
Serviço de Imunoalergologia, Hospital são Bernardo
R. Camilo Castelo Branco
2910‑446 Setúbal
E‑mail marttamarttins@gmail.com
Financiamento: Sem apoios financeiros a declarar
Data de receção/ Received in: 07/04/2015
Data de aceitação / Accepted for publication in: 09/11/2015














