Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista Portuguesa de Imunoalergologia
versão impressa ISSN 0871-9721
Rev Port Imunoalergologia vol.20 no.3 Lisboa jul. 2012
Alergia ao látex
Latex allergy
Ângela Gaspar1, Emília Faria2
1Centro de Imunoalergologia, Hospital CUF Descobertas, Lisboa
2Serviço de Imunoalergologia, Hospitais da Universidade de Coimbra
RESUMO
A alergia ao látex representa um importante problema de saúde em grupos populacionais seleccionados, denominados de risco. A identificação precoce e a instituição de medidas de prevenção e tratamento são essenciais, para assegurar a abordagem correcta do doente alérgico ao látex, produto ubiquitário a nível dos serviços de saúde. Neste artigo revêem-se vários aspectos relacionados com esta patologia, desde prevalência, grupos de risco, alergénios do látex, manifestações clínicas, reactividade cruzada e síndrome látex -frutos, à abordagem diagnóstica, prevenção e tratamento.
Palavras-chave: Alergénios, alergia ao látex, diagnóstico, imunoterapia específica, prevenção, recomendações, síndrome látex-frutos.
ABSTRACT
Latex allergy is an important health problem in selected population groups, called risk groups. Early identification and establishmentof preventive measures and treatment are essential in order to ensure correct management of patients who areallergic to latex, which is ubiquitous in the health care setting. This article reviews several aspects of this pathology, from prevalence,risk groups, latex allergens, clinical manifestations, cross -reactivity, latex -fruit syndrome, to diagnosis, prevention and treatment approach.
Keywords: Allergens, diagnosis, guidelines, latex allergy, latex -fruit syndrome, prevention, specific imunotherapy.
INTRODUÇÃO
O látex natural é um produto extraído da árvore-da-borracha (seringueira ou Hevea Brasiliensis), que após um complicado processo de manufactura, com vista à obtenção das propriedades adequadas de elasticidade, resistência e protecção barreira, entra na composição de múltiplos materiais de uso médico (luvas, cateteres, algálias, máscaras, drenos, sondas, garrotes, entre outros) e de uso corrente (preservativos, bolas, balões, toucas, brinquedos, chuchas, tetinas, entre outros).
O látex natural pelas suas propriedades elásticas foi desde cedo utilizado pelas civilizações pré-colombianas. No entanto, este látex era relativamente pouco elástico, quebrando facilmente, sobretudo se submetido a temperaturas mais frias.
Foi só no século XIX com a descoberta do processo da vulcanização (união dos polímeros de hidrocarbonetos da borracha por pontes sulfito) que o látex entrou na sua era industrial. Actualmente, os produtos de látex são ubiquitários na prestação diária de cuidados de saúde. Para além das luvas existem mais de 40 000 produtos, de uso médico e de uso corrente, que contêm látex e com os quais se contacta directamente por via cutânea, mucosa ou percutânea. O próprio ar ambiente hospitalar contém partículas de látex em aerossol, facilitado pela utilização de pó lubrificante nas luvas (amido de milho) que, por ser bastante leve e adsorver proteínas do látex, o torna num bom veículo para a disseminação aérea do látex, permitindo o seu contacto com a mucosa respiratória de vias aéreas superiores e inferiores.
A alergia ao látex representa um capítulo particularmente excitante e instrutivo na história das doenças alérgicas1,2.
Após os anos 80 a alergia ao látex eclodiu como uma entidade clínica emergente, representando um importante problema de saúde, particularmente em grupos populacionais bem identificados, associados com o contacto com este potente alergénio quer a nível ocupacional quer durante a realização de intervenções cirúrgicas. O aumento da prevalência e gravidade das reacções alérgicas ao látex foi associado a vários factores, com destaque para a generalização do uso de luvas e outros produtos de látex, como os preservativos (profilaxia do contágio pelos vírus de hepatites ou da imunodeficiência humana), aumentando o contacto e consequente sensibilização às proteínas do látex. Contribuíram ainda para o aumento da sensibilização, as alterações no processamento de fabrico, de modo a aumentar a sua produção, o que provocou alterações qualitativas nos produtos finais, nomeadamente com o seu enriquecimento em conteúdo proteico alergénico.
Mais recentemente, e após constatação deste problema de saúde, foram instituídas em vários países medidas preventivas visando os grupos de risco mais afectados, que têm sido eficazes, permitindo um decréscimo na incidência desta patologia. A introdução de forma generalizada do uso de luvas sem pó lubrificante e de menor conteúdo alergénico a nível hospitalar permitiu uma redução na incidência do número de casos observados a nível dos profissionais de saúde3. Particularmente encorajadores têm sido os resultados da implementação de uma medicina preventiva nas crianças com espinha bífida, com evicção desde o nascimento, impedindo o aparecimento de sensibilização a este potente alergénio4,5.
A primeira descrição de hipersensibilidade imediata ao látex foi efectuada em 1979 por Nutter6. O autor descreveu o caso de uma dona de casa com episódios repetidos de urticária de contacto, minutos após o uso de luvas de borracha.
O teste cutâneo, efectuado com solução obtida a partir da eluição das luvas em álcool e água foi positivo, demonstrando um fenómeno mediado por IgE. Desde então, vários trabalhos têm sido publicados sobre reacções alérgicas mediadas por IgE, reportando quadros de urticária e/ou angioedema, rinite, conjuntivite, asma e anafilaxia. A maioria das reacções são ligeiras, mas situações graves, com envolvimento sistémico e potencialmente fatais, podem ocorrer, particularmente durante intervenções cirúrgicas ou realização de técnicas envolvendo exposição das mucosas a produtos com látex, como colocação de cateteres (ex. clisteres opacos), exames ginecológicos e tratamentos dentários. Têm também sido descritos casos de anafilaxia após exposição a preservativos, balões, brinquedos de borracha e outros objectos contendo látex. Apesar da diversidade de sintomas que podem surgir, muitos dos indivíduos sensibilizados não apresentam qualquer sintomatologia, sendo importante a distinção entre a sensibilização assintomática e a alergia ao látex, com manifestações clínicas associadas7.
Esta patologia apresenta ainda implicações sob um ponto de vista médico-legal, pois ocorre predominantemente em grupos de risco que incluem, de uma forma geral, indivíduos com múltiplas exposições a produtos de látex, por razões profissionais ou de saúde. No primeiro caso surgem questões relacionadas com a eventual recolocação ou compensação profissional, enquanto no segundo existem questões relacionadas com a iatrogenia.
PREVALÊNCIA E GRUPOS DE RISCO
A prevalência da sensibilização ao látex na população em geral estima -se inferior a 1%8, enquanto que em grupos seleccionados, denominados de risco, esta é muito mais elevada (Quadro 1)2,9-19. O principal grupo de risco para sensibilização ao látex é constituído pelas crianças com espinha bífida. Outras patologias malformativas congénitas, nomeadamente anomalias urológicas e gastrintestinais, condicionando de igual modo múltiplas e precoces intervenções cirúrgicas representam também grupos de risco. Os profissionais de saúde, especialmente os que trabalham em blocos operatórios, constituem outro importante grupo de risco, assim como outros indivíduos com exposição ocupacional a este alergénio, tais como operários da indústria de látex ou trabalhadores das plantações da árvore-da-borracha, entre outros. No âmbito da exposição ocupacional, o tempo de contacto e o grau da exposição representam os principais factores de risco para a sensibilização. A atopia e a existência de eczema das mãos parecem também predispor para a sensibilização. Salienta-se que, no entanto, a sensibilização ao látex e subsequente desenvolvimento de doença alérgica podem ocorrer em qualquer indivíduo, mesmo na ausência de factores de risco identificáveis.
Quadro 1. Prevalência de sensibilização ao látex em grupos de risco2,9-19
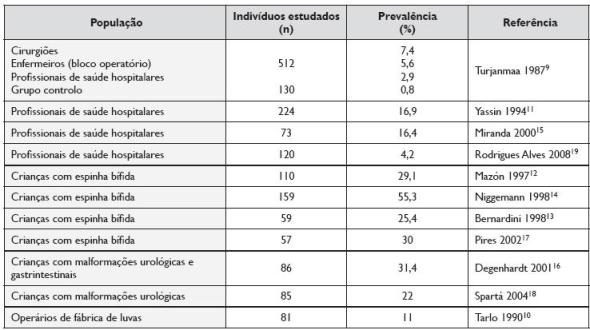
1. Crianças com espinha bífida
As crianças com espinha bífida representam o principal grupo de risco para sensibilização ao látex, encontrando-se nos vários estudos prevalências que variam entre 18 a 73%2,13,17. As elevadas prevalências encontradas parecem resultar predominantemente do contacto precoce e frequente com produtos contendo látex. Esta exposição inicia-se, na maioria dos casos, nos primeiros dias de vida com o encerramento cirúrgico do mielomeningocelo e persiste no decurso de várias intervenções cirúrgicas e procedimentos médicos invasivos.
Vários autores têm procurado identificar factores de risco para alergia ao látex nestas crianças. O número elevado de cirurgias, habitualmente mais de 8, é consensualmente aceite como principal factor de risco12,14.
Outros factores são referidos, tais como: existência de derivação ventriculo -peritoneal14, atopia12,14, e valor mais elevado de IgE específica e de IgE total12 -14. Por confirmar está a existência de uma condicionante genética para o desenvolvimento de alergia ao látex nestas crianças. É controverso se a existência de derivação ventriculo-peritoneal constitui por si só um factor de risco, ou se este risco está relacionado com o número mais elevado de cirurgias a que estas crianças são submetidas. A hipótese do contacto meníngeo precoce com as luvas de látex aumentar o risco de alergia, é apoiada por Niggemann et al., num caso publicado em que documenta a produção local de IgE específica para látex no líquido cefalo-raquidiano de uma criança com derivação ventri culo-peritoneal20.
Num estudo efectuado por Pires et al.17, englobando 57 crianças com espinha bífida seguidas no Serviço de Neurologia do Hospital de Dona Estefânia, em Lisboa, foi encontrada uma prevalência de sensibilização ao látex de 30%. Pela realização de um modelo de regressão múltipla foram encontrados como factores de risco independentes, a existência de número elevado de intervenções cirúrgicas (≥ 4 cirurgias) e níveis séricos mais elevados de IgE total, com um risco relativo de 26,3 e 8,6 respectivamente.
2.Crianças com outras malformações submetidas a múltiplas cirurgias
As crianças com outras patologias malformativas congénitas submetidas a múltiplas intervenções cirúrgicas, nomeadamente anomalias urológicas e gastrintestinais, representam também um importante grupo de risco para sensibilização ao látex. Escasseiam estudos de prevalência neste grupo de risco, referindo no entanto alguns autores elevadas prevalências, variando de 20 a 55%16,18.
Degenhardt et al.16 num estudo englobando 86 crianças com malformações urológicas (n=70) e gastrintestinais (n=16), submetidas a pelo menos uma cirurgia, encontraram uma prevalência de sensibilização ao látex de 31,4% e uma prevalência de alergia de 12,8%. Foram identificados como factores de risco para aparecimento de clínica com exposição ao látex, um número elevado de cirurgias (> 8) e nível mais elevado de IgE específica para látex.
3.Indivíduos com exposição ocupacional ao látex
Os trabalhadores com exposição ocupacional ao látex, que usam luvas ou contactam com outro material contendo látex, estão particularmente em risco de sensibilização.
Trabalhos epidemiológicos realizados em diversos países revelam taxas de prevalência de sensibilização ao látex em profissionais de saúde variando entre 3 e 17%7,9,11,15,19. Em sectores hospitalares onde a troca de luvas é mais frequente, como blocos operatórios, unidades de cuidados intensivos, salas de parto, unidades de endoscopia e laboratórios, as prevalências de sensibilização são mais elevadas.
Turjanmaa, em 1987, num vasto e pioneiro estudo epidemiológico efectuado em várias unidades de saúde9, verificou que 7,4% dos médicos e 5,6% dos enfermeiros que trabalhavam no bloco operatório estavam sensibilizados ao látex. Não são devidamente valorizados pelos profissionais de saúde que usam luvas, os riscos a que estão sujeitos e a que expõem terceiros. O amido aplicado à superfície das luvas como lubrificante facilita a difusão dos alergénios, o seu aumento no interior das luvas e em suspensão no ar ambiente. Alguns autores têm procurado avaliar a relação entre a concentração dos alergénios do látex no ar ambiente e o aparecimento dos sintomas, nomeadamente respiratórios e oculares. Baur et al.21 estudou 145 profissionais de saúde, tendo identificado como factor de risco para aparecimento de sintomas nos indivíduos sensibilizados ao látex a exposição a uma concentração igual ou superior a 0,6 ng/m3 de partículas de látex no ar ambiente. Salienta -se que as concentrações mais elevadas foram encontradas em áreas hospitalares em que eram usadas luvas com pó lubrificante e sem sistemas de ventilação eficazes. Assim, o uso de luvas sem pó lubrificante contribui não só para a prevenção primária, mas também para a diminuição dos sintomas nos indivíduos sensibilizados.
Os operários da indústria de látex, bem como os trabalhadores das plantações da árvore -da -borracha, responsáveis pela colheita da seiva, pelo contacto frequente com este produto, encontram-se também particularmente em risco de sensibilização, variando as prevalências de sensibilização ao látex encontradas entre 6 a 11%10.
4.Indivíduos atópicos
A atopia tem sido referida por vários autores como um factor de risco para a sensibilização ao látex. A sensibilização a aeroalergénios comuns, particularmente em indivíduos com eczema das mãos, tem sido identificada como factor de risco para o desenvolvimento de alergia ao látex em profissionais de saúde7,9. No entanto, em crianças com mielomeningocelo ou outras malformações congénitas esta característica nem sempre é um factor de risco independente, embora tradicionalmente assim seja considerado.
ALERGÉNIOS DO LÁTEX
O conteúdo proteico do látex varia de 1 a 2% dos seus constituintes, tendo sido identificados no látex natural mais de 240 polipéptidos, com pesos moleculares entre 4 a 200 kDa.
Alguns destes péptidos permanecem inalterados após o processamento industrial, podendo actuar como potentes alergénios.
Durante o processamento, o látex natural é submetido a um processo de vulcanização, com a adição de aditivos químicos e anti-oxidantes, para acelerar o processo e dotar o produto final das características físico-químicas e mecânicas desejadas, nomeadamente reforçando as suas propriedades elásticas. A adição de amónia durante a manufactura diminui o conteúdo proteico por hidrólise e precipitação de proteínas, mas pode levar ao aparecimento de novos péptidos com diferente especificidade alergénica. Estima-se que apenas cerca de 25% dos péptidos presentes no látex apresentem propriedades alergénicas, ou seja capacidade de induzir a produção de anticorpos IgE específicos.
Segundo o Comité Internacional de Nomenclatura de Alergénios da IUIS (International Union of Immunological Societies), estão até à data identificados e caracterizados 14 alergénios do látex, que foram denominados de Hev b 1 a Hev b 14 (Quadro 2)22-26. Considera -se um alergénio major se houver uma resposta IgE específica positiva em mais de 50% dos soros dos doentes alérgicos ao látex.
Quadro 2. Caracterização dos alergénios do látex22-26
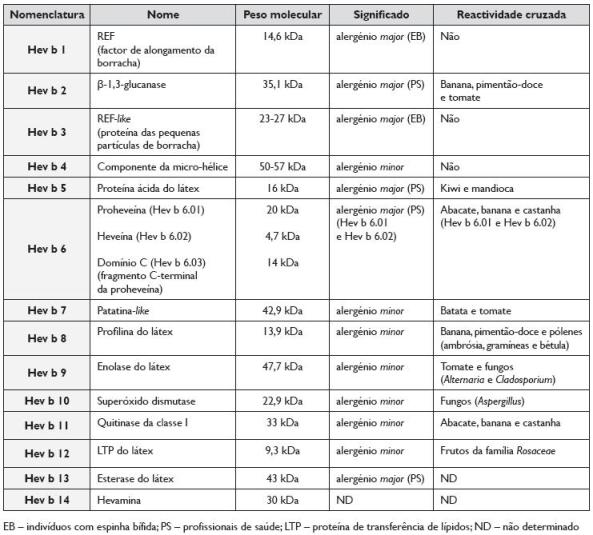
Os alergénios do látex podem ser divididos consoante a sua função biológica, em:
– proteínas envolvidas na biosíntese dos polímeros de isopreno (polisopreno) e coagulação do látex;
– proteínas pertencentes ao sistema de defesa das plantas;
– proteínas estruturais.
1. Proteínas envolvidas na biosíntese do polisopreno e coagulação do látex
O factor de alongamento da borracha (REF) ou Hev b 1, com um peso molecular de 14,6 kDa, foi o primeiro alergénio do látex a ser caracterizado, sendo inicialmente considerado o alergénio principal do látex, independentemente do grupo populacional de risco estudado, facto que estudos posteriores vieram contestar. Um outro alergénio envolvido na biosíntese do polisopreno é o Hev b 3, com um peso molecular de 23 -27 kDa, também denominado REF-like.
2. Proteínas do sistema de defesa vegetal
A Hevea brasiliensis é uma árvore de climas tropicais, encontrando -se sujeita a várias agressões microbianas e ambientais. Um importante grupo de proteínas presentes no látex são designadas por proteínas de defesa ou PR (pathogenesis -related proteins), sendo responsáveis pela protecção contra várias agressões, nomeadamente microbianas, por insectos ou fungos, ambientais físicas ou químicas.
São panalergénios de origem vegetal, que se encontram presentes em várias plantas não relacionadas taxonomicamente, e que são responsáveis pela ocorrência de fenómenos de reactividade cruzada com importantes implicações clínicas. A existência de alergia alimentar por reactividade cruzada a vários alimentos de origem vegetal, é uma das manifestações clínicas da alergia ao látex, sendo denominada síndrome látex-frutos. A designação de reactividade cruzada é um conceito imunológico que pressupõe a existência de dois alergénios que são reconhecidos pelo mesmo anticorpo. A explicação reside na homologia estrutural entre os alergénios, com presença de epítopos comuns, e a demonstração in vitro pode ser realizada por estudos de inibição.
O alergénio Hev b 2 é uma β-1,3-glucanase, com peso molecular de 35 kDa, pertencente ao grupo das PR -2. Tem uma acção antifúngica por degradar os β -1,3 glicanos constituintes das paredes celulares dos fungos. Foi documentada a existência de reactividade cruzada com glucanases presentes na banana e tomate.
As quitinases da classe I são proteínas do tipo PR-3, proteínas com função antifúngica e insecticida, que hidrolizam a quitina, componente do exoesqueleto de insectos e parede fúngica. A heveína (Hev b 6.02), domínio N –terminal da proheveína (Hev b 6.01) com 20 kDa, pertence à família das quitinases e tem um papel preponderante na síndrome látex-frutos. Foi demonstrado por estudos de inibição que quitinases da classe I, identificadas como alergénios major de frutos como abacate (Prs a 1), castanha (Cas s 5) e banana (Mus a 1), possuem um domínio N-terminal semelhante ao da heveína. Foi também identificado um alergénio do látex que corresponde a uma quitinase da classe I, o Hev b 11.
As proteínas de transferência de lípidos (LTPs) são muito estáveis, têm um baixo peso molecular e pertencem ao grupo das PR-14, com função antimicrobiana e antifúngica.
A LTP presente no látex, Hev b 12, é um alergénio minor; foi documentada a existência de reactividade cruzada com LTPs presentes em frutos da família Rosaceae, tais como pêssego, alperce e ameixa (subfamília Prunoideae).
A patatina do látex (Hev b 7) é uma proteína de reserva para a qual foi também identificada uma função de defesa, tendo-se demonstrado a sua acção insecticida. No caso da patatina, apesar de estar demonstrada a existência de homologia estrutural com a patatina da batata (Sol t 1), a reactividade cruzada não tem habitualmente implicações clínicas pois esta proteína é inactivada pelo calor, justificando a ausência de sintomatologia após a ingestão do alimento cozinhado. O Hev b 13 ou esterase do látex, com um peso molecular de 43 kDa, tem também propriedades defensivas, encontrando-se ainda em estudo as eventuais implicações em termos de reactividade cruzada.
Mais recentemente, foi identificado o Hev b 14 ou hevamina, com um peso molecular de 30 kDa, que pertence ao grupo das quitinases, encontrando -se por esclarecer a sua relevância clínica.
3. Proteínas estruturais
O Hev b 8 ou profilina do látex pertence a um grupo de proteínas ubiquitárias do reino vegetal, que se designam por profilinas, proteínas do citoesqueleto que regulam a polimerização da actina. Foi documentada a homologia estrutural da profilina do látex com a profilina da banana, bem como com pólenes de ambrósia, bétula e gramíneas; no entanto, apesar de responsável por forte reactividade cruzada imunológica, não apresenta implicações clínicas.
O Hev b 4, componente do complexo proteico da micro-hélice, e o Hev b 5, proteína ácida do látex, são também proteínas estruturais do látex. Para o Hev b 5 foi documentada a existência de reactividade cruzada com o kiwi e com a mandioca26. Um aspecto importante a salientar em relação a este alergénio é o facto de a sua concentração ser superior no látex processado (ex. luvas) relativamente ao látex natural.
Foram ainda identificadas duas enzimas do látex como alergénios minor: a enolase (Hev b 9), com função glicolítica e reactividade cruzada descrita com enolases do tomate e do fungo Cladosporium (Cla h 6) e a superóxido dismutase (Hev b 10), que permite a destruição de radicais livres, com reactividade cruzada descrita com o fungo Aspergillus fumigatus (Asp f 6).
4. Padrões de sensibilização alergénica ao látex
A sensibilização a este potente alergénio pode ocorrer essencialmente por duas vias de exposição: no decurso de intervenções cirúrgicas e por exposição ocupacional. O estudo do perfil de sensibilização alergénica ao látex, por recurso a alergénios naturais purificados e alergénios recombinantes, em diferentes grupos de risco, tem demonstrado a existência de padrões de sensibilização distintos, que parecem variar consoante a via de exposição ao látex. Estudos experimentais efectuados em animais têm apoiado estas evidências27.
Também corroborando estes dados, Peixinho et al., num estudo efectuado na Universidade da Beira Interior, demonstraram haver padrões diferenciais de expressão de alergénios entre as faces interna e externa de luvas cirúrgicas de látex28. Utilizando várias marcas de luvas, os autores encontraram concentrações de Hev b 1 e Hev b 3 significativamente superiores na superfície externa das luvas, enquanto a superfície interna apresentava maiores quantidades dos alergénios Hev b 5 e Hev b 6.02.
A possibilidade de cada grupo populacional, com diferentes vias de exposição, se sensibilizar especificamente a determinadas proteínas, vem explicar algumas das particularidades clínicas de cada grupo de risco, nomeadamente em relação à presença e gravidade da síndrome látex-frutos29. Nos doentes alérgicos ao látex com exposição ocupacional a este alergénio, esta forma de alergia alimentar por reactividade cruzada é frequente; pelo contrário, nas crianças com espinha bífida esta síndrome é rara.
Nos doentes com espinha bífida (exposição por múltiplas cirurgias, efectuadas em idade precoce), os alergénios major do látex identificados e caracterizados são o Hev b 1 (IgE específica presente em 70 a 100% destes doentes) e o Hev b 3 (IgE específica presente em 50 a 85% destes doentes) – (Quadro 3)24,30. O Hev b 7 é ainda um alergénio relevante nestes doentes31,32. Nos profissionais de saúde (exposição ocupacional, com contacto mantido por via cutânea e inalatória) os alergénios major do látex são o Hev b 5 (IgE específica presente em 67 a 92% destes doentes), a proheveína ou Hev b 6.01, com o seu domínio N -terminal conhecido como heveína ou Hev b 6.02 (IgE específica presente em 67 a 84%), o Hev b 13 (IgE específica presente em 63 a 83% destes doentes) e o Hev b 2 (IgE específica presente em 56 a 73%).
Quadro 3.Padrões de sensibilização nos diferentes grupos de risco (alergénios principais)24,30.
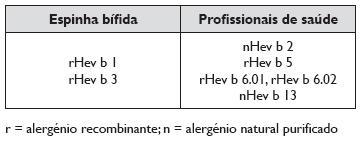
Gaspar et al.29, num estudo de caracterização do perfil de sensibilização alergénica ao látex, pelo uso de alergénios recombinantes e naturais purificados, encontraram diferenças significativas entre os perfis de sensibilização nos doentes com e sem síndrome látex -frutos. A proheveína ou Hev b 6.01, foi o alergénio principal identificado nos doentes com alergia alimentar por reactividade cruzada, desencadeando uma resposta IgE específica positiva em 81% destes doentes.
MANIFESTAÇÕES CLÍNICAS
As reacções atribuídas ao látex podem apresentar distintas apresentações clínicas, dependendo de factores individuais como atopia, via de exposição, frequência, intensidade e tempo de exposição. As manifestações clínicas mais frequentes são cutâneas e podem ser reacções não imunológicas (dermatite de contacto irritativa) ou alérgicas (dermatite de contacto alérgica, urticária de contacto, urticária sistémica e angioedema). Podem manifestar-se por queixas respiratórias (rinite e asma), oculares (conjuntivite) ou como reacções alérgicas graves potencialmente fatais (anafilaxia).
1. Manifestações cutâneas
A pele é o órgão mais frequentemente envolvido; indivíduos com contacto frequente com produtos com látex apresentam com frequência dermatite nas mãos, punhos ou antebraços. Estas reacções incluem dermatite de contacto irritativa, dermatite de contacto alérgica, dermatite de contacto a proteínas ou urticária de contacto. Apesar de outros produtos presentes nas luvas de látex possam contribuir para as lesões cutâneas, a maioria das queixas devem-se aos alergénios do látex.
A dermatite de contacto irritativa
é causada por múltiplos estímulos irritantes como lavagem frequente das mãos, pó lubrificante, oclusão, fricção e químicos irritantes, e é potenciada pelo uso de detergentes ou produtos com pH alcalino. Pode ser aguda ou crónica e nestes casos as lesões persistem após a suspensão do agente irritativo. Estas lesões não têm base imunológica e são causadas por lesão directa na epiderme. Envolvem com maior frequência os espaços entre os dedos e a face dorsal da mão onde a camada córnea é mais fina.
Muitas das situações de reacções cutâneas associadas ao uso de luvas são atribuídas a irritação da pele, mas é fundamental excluir outros diagnósticos e ter presente que pode ser um factor de risco para sensibilização ao látex.
A dermatite de contacto alérgica é a reacção alérgica com base imunológica mais frequente. Trata-se de um mecanismo de hipersensibilidade retardada, tipo IV, que pode ocorrer horas a dias após exposição a aditivos químicos.
Os alergénios mais comuns são os aditivos aceleradores da vulcanização: tiurans, carbamatos e benzotiazóis.
Os trabalhadores da indústria da borracha apresentam com frequência sensibilização aos alergénios do grupo parafenilenodiamina.
A dermatite de contacto a proteínas
é uma dermatite crónica e recorrente causada por proteínas além dos agentes químicos. A reacção ocorre na maioria dos casos na doença ocupacional e pode coexistir sensibilização ao látex. As lesões de pápulas ou vesículas ocorrem 30 minutos a 6 horas após contacto com a proteína alergénica.
A urticária de contacto é a reacção alérgica imediata mais frequente e por vezes a única manifestação de alergia ao látex, particularmente em trabalhadores de saúde.
Os sintomas são provocados por reacções mediadas por IgE a proteínas do látex, e ocorrem em geral 10 a 30 minutos após contacto com as luvas.
2. Manifestações respiratórias
A inalação de partículas dos alergénios de látex pode provocar sintomas mediados por IgE, rinite, conjuntivite e/ou asma, em trabalhadores de saúde e outras profissões associadas a exposição ocupacional ao látex, entre outros.
As proteínas do látex responsáveis pela sintomatologia estão agregadas no pó contido nas luvas de látex e, com a manipulação, as partículas ficam em suspensão (partículas aerossolizadas de látex) e desencadeiam sintomas ao serem inaladas.
A grande maioria dos indivíduos alérgicos ao látex são atópicos, com antecedentes de doença alérgica a aeroalergénios, sobretudo ácaros ou pólenes. No entanto, a asma alérgica ao látex pode ocorrer em indivíduos não atópicos e sem doença alérgica prévia.
Preconiza-se o rastreio de sensibilização ao látex em indivíduos pertencentes a grupos de risco, particularmente profissionais de saúde ou de laboratório, com o objectivo de identificar os doentes sensibilizados e serem iniciadas precocemente medidas de evicção.
3. Anafilaxia
Os indivíduos com alergia ao látex podem desencadear quadros de anafilaxia em várias situações e o risco é particularmente elevado quando submetidos a cirurgias ou procedimentos de diagnóstico invasivos. Podem também ocorrer com a exposição de balões, bolas e insufláveis de borracha presentes em grande quantidade em áreas infantis.
Estão descritos casos fatais atribuídos a alergia ao látex após colocação de cateteres rectais, uretrais e no decurso de cirurgias.
Tem-se observado um aumento crescente na incidência de anafilaxia ao látex no peri-operatório nos últimos anos. Em estudos prospectivos epidemiológicos sucessivos em França encontrou-se uma incidência de anafilaxia ao látex de 0,5% (entre 1984 -1989) e 22,3% (entre 2001-2003)33,34.
Várias séries apontam o látex como segunda causa de anafilaxia peri -operatória, depois dos relaxantes neuromusculares34.
Resultados semelhantes foram encontrados por Faria et al.35, na consulta de alergia a fármacos dos hospitais da Universidade de Coimbra, onde os agentes mais frequentemente envolvidos nos 16 casos de anafilaxia no peri -operatório estudados foram os relaxantes neuromusculares (62,5%), seguidos do látex (18,7%). Os sintomas surgem em geral entre 15 a 60 minutos após o inicio da cirurgia, ao contrário das reacções atribuídas a agentes anestésicos que se iniciam nos minutos seguintes à indução anestésica.
Em cerca de 30% dos casos, os doentes apresentavam sintomas sugestivos de sensibilização ao látex e factores de risco não valorizados. São considerados com maior risco de anafilaxia ao látex, os profissionais de saúde ou trabalhadores na indústria do látex, particularmente se atópicos e com alergia alimentar, doentes com antecedentes de reacções adversas em cirurgias anteriores e crianças submetidas a múltiplas cirurgias por espinha bífida ou outras malformações congénitas.
A anafilaxia ao látex no peri-operatório, em doentes alérgicos não diagnosticados previamente, é uma realidade.
Chamando assim a atenção para a necessidade de rastreio pré-operatório dos doentes com factores de risco de alergia ao látex com o objectivo de confirmar a sensibilização, incrementar as medidas de evicção e, quando indicada, iniciar imunoterapia específica ao látex.
SÍNDROME LÁTEX -FRUTOS
A associação de alergia ao látex e alergia alimentar a frutos e outros vegetais com reactividade cruzada com látex é denominada síndrome látex-frutos. A primeira descrição desta síndrome foi efectuada em 1991 por Lotfi MRaihi, que apresentou um caso clínico de uma enfermeira, de nacionalidade francesa, com alergia ao látex e à banana, tendo demonstrado a existência de reactividade cruzada por técnicas de inibição de RAST36. No entanto, a proposta da designação deste termo seria apenas sugerida em 1994 por Carlos Blanco37 ao constatar a existência de uma elevada frequência de alergia alimentar a frutos num grupo de 25 doentes alérgicos ao látex. Neste estudo, realizado em Espanha, 52% dos doentes, na quase totalidade com exposição profissional, apresentavam concomitantemente alergia a frutos, maioritariamente abacate, castanha e banana, para os quais o autor realizou estudos de inibição comprovando a existência de reactividade cruzada com o látex. Desde então, esta entidade clínica tem sido largamente referida, tendo aumentado o número de alimentos que apresentam reactividade cruzada descrita com látex (Figura 1), incluindo vários frutos, particularmente frutos exóticos, e outros vegetais que se encontram referidos no Quadro 4 38 -41.

Figura 1. Síndrome látex -frutos: alergia alimentar a frutos e outros alimentos de origem vegetal por reactividade cruzada em doentes alérgicos ao látex
Quadro 4. Lista de alimentos com reactividade cruzada com látex38-41
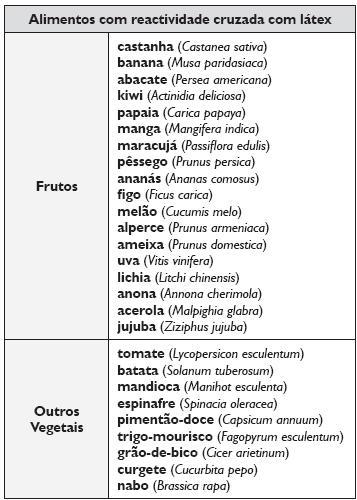
A prevalência estimada para a ocorrência da síndrome látex -frutos oscila entre 20 a 60%37,39,42. As formas de apresentação podem variar desde síndrome de alergia oral até reacções sistémicas graves, potencialmente fatais, sendo a anafilaxia descrita frequentemente como a primeira manifestação clínica desta síndrome. Os alimentos mais frequentemente implicados são o abacate, a castanha, a banana e o kiwi.
A síndrome látex-frutos é uma manifestação clínica característica e muito temida da alergia ao látex, que afecta essencialmente o grupo de risco dos profissionais de saúde. Neste grupo, a prevalência de alergia alimentar a frutos e outros vegetais com reactividade cruzada com látex é elevada e frequentemente causa de anafilaxia. Pelo contrário, nas crianças com espinha bífida a prevalência de alergia alimentar é baixa, e raramente é causa de reacções alérgicas graves. As diferenças encontradas devem-se ao facto de cada grupo de risco se sensibilizar a diferentes proteínas do látex, conforme referido.
Gaspar et al.39, num estudo envolvendo 61 doentes alérgicos ao látex, pertencendo a diferentes grupos de risco (15 com espinha bífida, 13 submetidos a múltiplas cirurgias sem espinha bífida e 33 profissionais de saúde), verificaram que dos 17 doentes que apresentavam síndrome látex-frutos, 15 eram profissionais de saúde e a maioria apresentava quadros de anafilaxia. Pelo contrário, nos doentes com espinha bífida, apenas uma adolescente manifestou a síndrome, caracterizada por sintomas de alergia oral após ingestão de castanha crua. Neste grupo de doentes com síndrome látex-frutos, os alimentos mais frequentemente implicados foram: castanha em 12 doentes, banana em 8, pêssego em 5 e abacate e kiwi em 4 doentes.
Salienta-se ainda que 3 doentes alérgicos ao látex apresentavam urticária de contacto com batata crua, mas toleravam a ingestão do alimento cozinhado. Dos alimentos responsáveis por reacções de anafilaxia, destaca-se a castanha, referida por 9 doentes, seguida da banana em 5 doentes.
A frequência dos alimentos implicados nesta síndrome varia consoante os estudos, reflectindo os hábitos dietéticos da região geográfica. Um exemplo bem ilustrativo é a alergia à castanha, alimento mais frequentemente implicado no estudo efectuado em Portugal39 e em Espanha37, sendo pelo contrário pouco frequente em estudo efectuado na Alemanha42.
O diagnóstico da alergia alimentar associada a alergia ao látex baseia-se na história clínica de ocorrência de reacções adversas imediatas, sugestivas de serem mediadas por IgE, e é confirmado pela evidência de sensibilização documentada por teste cutâneo positivo para o alimento implicado. O doseamento sérico de IgE específica para estes alimentos, frutos e legumes, tem menor sensibilidade diagnóstica. A realização do teste cutâneo com o alimento em natureza é muitas vezes imprescindível, quer pela maior sensibilidade diagnóstica comparativamente ao extracto comercial, quer porque para alguns destes alimentos não existem disponíveis extractos comerciais. Em casos duvidosos, os doentes sensibilizados deverão fazer uma prova de provocação oral, sempre com as medidas de precaução adequadas, nomeadamente em meio hospitalar e desde que não haja contra-indicação à sua realização. Quando se diagnostica uma sensibilização assintomática a um alimento não consumido regularmente ou cuja tolerância se desconhece é prudente aconselhar-se a evicção. Esta realidade é distinta nas crianças com espinha bífida em que a sensibilização assintomática é habitual.
A terapêutica da síndrome látex -frutos consiste essencialmente na evicção. Neste caso, para além das medidas rigorosas de evicção de material contendo látex, nas actividades profissionais e domésticas dos doentes, é também imprescindível a evicção dos alimentos implicados. A possibilidade da imunoterapia específica para o látex reduzir a sensibilização a alimentos tem sido descrita por alguns autores43. Estes doentes deverão ter disponível um dispositivo auto-injector de adrenalina em caso de ingestão acidental, particularmente quando há história de reacções graves.
DIAGNÓSTICO
As reacções de alergia tipo I, mediadas por IgE, ao látex caracterizam-se por uma notável diversidade clínica, podendo variar desde prurido local até episódios de choque anafiláctico e morte.
O diagnóstico de alergia ao látex baseia-se na clínica e é confirmado por testes de diagnóstico in vivo (testes cutâneos, provas de provocação) e/ou testes laboratoriais, demonstrando a existência de mecanismos imediatos mediados por IgE e dirigidos contra proteínas do látex.
1. História clínica
A realização de uma história clínica cuidadosa é fundamental.
O doente deverá ser submetido a questionário detalhado, no qual deverão ser avaliados:
Situações que permitam a inclusão nos denominados grupos de risco, nomeadamente existência de espinha bífida e outras malformações congénitas, doentes submetidos a múltiplas cirurgias ou exposição profissional ao látex;
Sintomas imediatos após contacto com luvas de látex ou outros produtos contendo látex (contacto directo e/ou inalação);
Reacções durante procedimentos médico-cirúrgicos, tais como tratamentos dentários ou exames ginecológicos, ou reacções intra–operatórias
Reacções com alimentos de origem vegetal com reactividade cruzada descrita com o látex (síndrome látex-frutos);
Episódios de urticária ou anafilaxia não explicados.
2. Testes cutâneos
Os testes cutâneos por picada são considerados o melhor método para confirmar a existência de sensibilização ao látex. Actualmente, existem disponíveis vários extractos comerciais de látex para a realização de testes cutâneos, permitindo obter resultados rapidamente e com menor custo que os testes laboratoriais. Apresentam elevada sensibilidade (>90%) e especificidade (>95%) diagnósticas e são bastante seguros44,45.
Os determinantes antigénicos variam com o produto utilizado como matéria -prima para a produção de extractos e, consequentemente, de marca para marca. A existência de vários alergénios major e a alteração dos antigénios durante o processo de manufactura são factores responsáveis por condicionar alguma variabilidade nos resultados obtidos com os diferentes extractos.
Pires et al.45, num estudo em que se avaliou a eficácia e a segurança de 5 extractos comerciais, em doentes com alergia ao látex, encontraram uma eficiência diagnóstica de 100% com os extractos ALK -Abelló® e Leti®, 91% com os extractos Bial-Aristegui® e Stallergènes® e 83% com o extracto Lofarma®. Durante a realização dos testes cutâneos no âmbito deste estudo, bem como na globalidade dos testes efectuados na nossa consulta de Imunoalergologia, onde o extracto de látex é utilizado sistematicamente no rastreio de atopia, não ocorreu qualquer reacção adversa.
As reacções adversas durante a realização de testes cutâneos com o látex são muito raras, estando associadas à utilização de extractos não comerciais, preparados a partir de látex não processado ou luvas cirúrgicas, com amplas variações no seu conteúdo alergénico. Existem, no entanto, casos descritos de reacções anafilácticas46,47, pelo que os testes devem ser efectuados sob supervisão médica, em locais com meios adequados ao tratamento de eventuais reacções.
Dada a existência de reactividade imunológica cruzada entre látex e alimentos, com possibilidade de reacções graves, a realização de testes cutâneos por picada para os alimentos implicados deve constar da abordagem diagnóstica dos doentes com sensibilização ao látex. No caso do extracto comercial apresentar um resultado negativo e persistir a suspeita clínica, ou no caso de o extracto não estar disponível, os testes cutâneos deverão ser realizados com o alimento em natureza.
Os testes epicutâneos (patch -tests) com látex e aditivos da borracha (tiurans, carbamatos e mercaptobenzotiazóis) são importantes para o diagnóstico de reacções de hipersensibilidade retardada ao próprio látex (casos excepcionais) ou aos aditivos utilizados no seu processamento.
Os indivíduos com dermatite das mãos relacionada com o uso de luvas podem efectuar testes epicutâneos com látex, adicionalmente aos testes com aditivos.
3. Testes laboratoriais
A detecção de IgE específica para o látex
é útil para a confirmação do diagnóstico, assim como para monitorização e avaliação de prognóstico, sendo uma alternativa válida à realização dos testes cutâneos. Importantes avanços têm sido feitos nos últimos anos na purificação e caracterização molecular dos alergénios do látex, permitindo o aparecimento de reagentes mais sensíveis e mais específicos para fins diagnósticos, nomeadamente enriquecidos pela adição do alergénio recombinante rHev b 5 aos extractos naturais utilizados (a concentração do Hev b 5 é superior no látex processado relativamente ao látex natural).
A determinação sérica de IgE específica para o látex apresenta uma sensibilidade diagnóstica inferior à dos testes cutâneos. A especificidade do teste é excelente (cerca de 100%) em indivíduos não atópicos ou alérgicos aos ácaros, mas foi encontrada uma percentagem elevada (30-40%) de falsos positivos, com diminuição da especificidade, em doentes com alergia a pólenes, o que pode ser explicado com base na existência de reactividade cruzada entre o látex e certos pólenes. Assim, a interpretação dos resultados deve ser sempre feita de acordo com a clínica.
Os testes laboratoriais são particularmente úteis em situações em que não seja possível a realização dos testes cutâneos, por toma de determinados medicamentos, alterações dermatológicas ou em locais em que não exista experiência na realização de testes cutâneos. O doseamento sérico é, no entanto, mais dispendioso e os resultados não são imediatos.
Para um estudo mais específico, ou com vista a uma iniciação de imunoterapia específica, deve ser efectuado o estudo do perfil de sensibilização alergénica do doente aos alergénios individuais do látex. Existem actualmente disponíveis as seguintes IgE específicas para alergénios recombinantes do látex: rHev b 1, rHev b 2, rHev b 3, rHev b 5, rHev b 6.01, rHev b 6.02, rHev b 8, rHev b 9, rHev b 11.
A detecção múltipla de IgE específicas
– tecnologia microarray – em que múltiplos alergénios purificados, recombinantes e naturais, são colocados em micropoços de sílica para permitir uma análise de extensos painéis de IgE específicas48, permite, usando uma quantidade mínima de soro, identificar os componentes alergénicos para os quais o doente está sensibilizado, e determinar reactividades cruzadas potenciais na base de epítopos homólogos.
Como exemplo disponível na prática clínica, temos o ImmunoCAP ISAC® (Phadia – Thermo Fisher Scientific).
4. Provas de provocação
Quando persistem dúvidas, nomeadamente se houver discrepâncias entre a clínica e os testes cutâneos ou laboratoriais, o diagnóstico pode ser confirmado através de provas de provocação específicas. Estas deverão ser sempre efectuadas em meio hospitalar dada a possibilidade de ocorrência de reacções anafilácticas, não sendo recomendadas em doentes com antecedentes de reacções graves. Para além do risco a que estão associadas, os critérios de positividade considerados não são consensuais entre autores.
O teste de provocação mais utilizado é o teste de uso (use test) com uma luva de látex. Consiste em avaliar a reacção à colocação de uma luva de látex numa mão húmida durante 30 minutos, com colocação de uma luva sem látex na outra mão como controlo. Esta prova apresenta limitações, nomeadamente a variabilidade no conteúdo alergénico entre diferentes fabricantes de luvas e inclusivamente entre lotes do mesmo fabricante. Por outro lado, trata-se de um procedimento que se acompanha de algum risco de reacções sistémicas pelo que deve ser iniciado com a colocação de apenas uma dedeira de látex num dedo húmido. No caso de não se verificar reacção poderá ser testada a mão com uma luva.
Pode ser também realizado o teste de fricção que consiste em avaliar a reacção à fricção da face anterior do antebraço ou dos lábios com um objecto de látex. Existem igualmente testes de provocação inalatória brônquica, provocação nasal e provocação ocular que podem ser utilizados quando existem queixas respiratórias ou oculares, particularmente em casos de doença profissional49.
TRATAMENTO
A abordagem no tratamento da alergia ao látex consiste fundamentalmente na evicção da exposição aos alergénios.
A prevenção primária inclui medidas de evicção de sensibilização, que devem incidir sobre os indivíduos pertencentes a grupos de risco e a prevenção secundária deve incidir sobre os doentes sensibilizados assintomáticos ou com doença alérgica ao látex. Os profissionais de saúde e o próprio doente devem ter conhecimento das medidas gerais de evicção e das medidas particulares a incrementar em cada grupo de risco. Deve ser ponderada ainda a imunoterapia específica ao látex nos casos em que a evicção e o tratamento farmacológico não são suficientes para o controlo da doença alérgica.
1. Medidas de evicção da exposição a alergénios de látex
1.1. Medidas gerais
As medidas gerais de evicção de sensibilização passam pela diminuição da alergenicidade dos produtos contendo látex a nível industrial e/ou pela baixa exposição a partículas de látex no ar ambiente onde há manipulação destes alergénios.
A nível do fabrico dos produtos contendo látex é importante a aplicação de métodos que diminuam os níveis proteicos dos materiais de látex, como por exemplo a adição de enzimas proteolíticas (ex. alcalase), de amónia e re -centrifugação do látex.
A utilização de luvas com baixo teor alergénico (< 50μg/g) permite a diminuição dos níveis de partículas de látex aerossolizadas no ar ambiente e o seu uso generalizado a nível hospitalar contribuiu para a diminuição da incidência de sensibilização ao látex e da sintomatologia nos doentes alérgicos.
A eliminação do pó lubrificante das luvas é uma medida simples que deverá ser incrementada no ambiente hospitalar ou em alternativa poderão ser usadas luvas sintéticas.
Quando se comparam as propriedades de barreira das luvas sintéticas e das luvas com látex, constata-se que as luvas de nitrilo apresentam um efeito barreira sobreponível ao látex, sendo por isso uma excelente alternativa50, enquanto as de vinil apresentam baixo efeito barreira e durabilidade inferior. O nitrilo foi aprovado pela ASTM (American Society for Testing Materials).
Para além das luvas devemos considerar a eventual exposição a outros materiais a nível hospitalar; existe cada vez maior disponibilidade no mercado de materiais sem látex, nomeadamente algálias, sondas naso-gástricas, cateteres, drenos, seringas, adesivos, entre outros.
A maioria dos preservativos sem látex disponíveis é de poliuretano. Estudos comparativos entre o látex e o poliuretano evidenciaram semelhanças como método anticoncepcional em relação à eficácia e conforto51.
1.2. Crianças com espinha bífida e outras patologias malformativas Estas crianças são submetidas a sucessivas cirurgias e outros procedimentos médicos invasivos desde os primeiros meses de vida, devendo, desde o nascimento, evitar-se o contacto com material contendo látex. As intervenções cirúrgicas deverão ser realizadas no primeiro tempo cirúrgico e em ambiente isento de látex. Deve ser dada especial atenção na evicção do contacto com luvas, algálias, sondas e cateteres contendo látex, por vezes de uso diário, como acontece em muitos destes doentes. Foram publicadas na Task Force on Allergic Reactions to Latex da AAAAI (American Academy of Allergy, Asthma and Immunology) as recomendações para este grupo de risco52. Num estudo realizado por Nieto et al.4 a implementação destas medidas, durante 6 anos, levou a uma diminuição significativa da prevalência de alergia ao látex de 26,7% para 4,5% nas crianças com espinha bífida. Outros estudos prospectivos são contraditórios, havendo casos em que apesar da evicção houve aumento de sensibilização e sintomatologia.
Assim, a eficácia das medidas preventivas permanece por esclarecer e questiona -se, por outro lado, se a evicção total será possível devido à ubiquidade destes alergénios nos serviços de saúde a que recorrem regularmente estas crianças.
1.3. Profissionais de saúde
É fundamental implementar medidas de prevenção primária particularmente nos profissionais com reconhecido risco de sensibilização, como os atópicos, doentes com eczema das mãos ou alergia a frutos e vegetais com alto risco de reactividade cruzada com alergénios do látex.
Na Alemanha, as medidas de prevenção primária educacionais, a eliminação do pó lubrificante das luvas e/ou o uso de luvas sem látex, implementadas a nível do sistema nacional de saúde, desde 1998, estiveram associadas a diminuições significativas de exposição aos alergénios do látex, conduzindo à diminuição dos casos de doença ocupacional e diminuição de incidência de novas sensibilizações3.
Estas medidas preventivas não pareceram ser, no entanto, suficientes para diminuir a sintomatologia em trabalhadores de saúde alérgicos ao látex.
A evicção da exposição em profissionais alérgicos ao látex e o controlo da doença alérgica torna-se muitas vezes difícil, levantando problemas médico-legais, pelo que a imunoterapia específica será uma opção terapêutica a considerar.
2. Imunoterapia específica ao látex
A imunoterapia específica é a terapêutica de eleição nos casos de alergia ao látex mediada por IgE visando uma inversão na evolução natural da doença.
Numa meta-análise publicada recentemente foram analisados 11 estudos de imunoterapia ao látex, 3 por via subcutânea (ITSC) e 8 por via sublingual (ITSL), sendo apenas um efectuado em crianças. Os estudos comprovam a eficácia desta terapêutica, demonstrando um perfil de segurança superior com ITSL, estando indicada como terapêutica adicional às medidas de evição, quando estas são ineficazes ou não exequíveis53.
Foi publicado por Pereira el al.54, em 1999, o primeiro caso de ITSC ao látex em doente profissional de saúde com uma forma grave de alergia e sensibilização a frutos associada, com eficácia documentada na redução da sensibilização.
Em 2000 Leynadier et al.55 e em 2003 Sastre et al.56 apresentaram os primeiros estudos em dupla ocultação, controlados com placebo, de avaliação de tolerância e eficácia da ITSC em um esquema rush, em 17 e 24 profissionais da saúde respectivamente. Observou-se uma melhoria nos scores de sintomas, mas reacções adversas locais e sistémicas muito significativas no grupo activo em ambos os estudos. Foi observado por Pereira et al. Em 2003 uma eficácia clínica sobreponível, com uma tolerância superior, num estudo englobando 4 doentes com anafilaxia prévia ao látex submetidos a ITSC43. A ITSC ao látex, por ter apresentado uma elevada frequência de reacções adversas, está actualmente limitada à investigação.
A ITSL ao látex tem revelado um forte incremento nos últimos anos, desde o primeiro caso descrito por Nucera et al.57 em 2001. Em 2002 Patriarca et al. Publicaram a primeira série de profissionais de saúde com alergia ao látex submetidos com sucesso a ITSL em regime de rush58. Sucederam-se vários estudos randomizados, controlados com placebo, em adultos59 -61 e crianças62, com duração entre os 12 meses e 8 anos de tratamento, com eficácia comprovada na redução dos sintomas e sensibilização ao látex. A ITSL tem sido associada a resultados díspares em relação à frequência das reacções adversas, que variam entre 0 e 50%. Na revisão da literatura salienta-se a ocorrência de reacções locais e sistémicas, superiores às que se verificam com extractos de ácaros ou pólenes. Em geral, as reacções adversas são mínimas e autolimitadas mas, por existir risco de reacção sistémica no período de indução, este deve ser sempre efectuado em meio hospitalar.
Em Portugal, num estudo multicêntrico de ITSL ao látex em 22 doentes63, durante 1 ano, verificou-se na fase de indução de ITSL ao látex a ocorrência de reacções sistémicas ligeiras ou moderadas em 50% dos doentes. A IgE específica a Hev b 6.01 não mostrou ser um parâmetro importante de avaliação de tolerância à vacina, ao contrário do observado por outros autores. Um problema que se colocou foi o risco de novas sensibilizações no decurso de ITSL ao látex, tal como observado por vários autores.
Num estudo controlado com placebo, Sastre et al. observaram que as novas sensibilizações a proteínas de látex que ocorreram durante a ITSL ao látex, apresentavam níveis baixos de IgE específica e não pareciam ser clinicamente relevantes64.
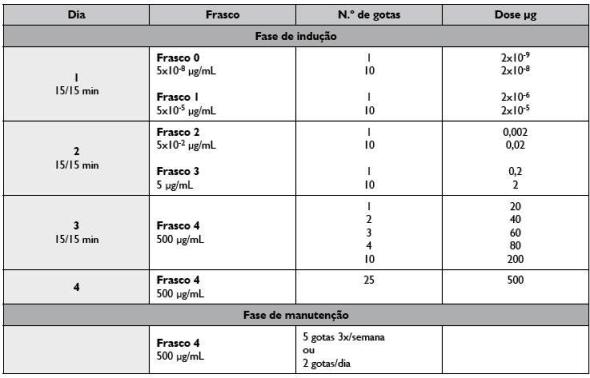
O único extracto disponível comercialmente preconiza a administração numa fase de indução de 5 concentrações crescentes ao longo de 4 dias (5x10 -8, 5x10 -5, 5x10 -2, 5 e 500 μg/mL), em meio hospitalar sobre a supervisão de especialista, e uma fase de manutenção com 5 gotas sub-linguais em 3 administrações por semana ou 2 gotas sub-linguais em administrações diárias (Quadro 5)63. A maioria dos estudos, com duração de 3 anos, demonstrou eficácia comprovada em adultos e crianças. Segundo informação veiculada pelo fabricante (ALK -Abelló®), o extracto da ITSL é maioritariamente composto por Hev b 6 (5 -6 μg/mL), contendo baixa quantidade, mas detectável, de Hev b 5 e vestígios de Hev b 2. Considerando por um lado os perfis de sensibilização distintos em diferentes grupos de risco e, por outro lado, a composição do extracto comercializado depreende-se que a selecção dos doentes candidatos a ITSL é determinante no sucesso deste esquema terapêutico. Consideram-se candidatos à ITSL os doentes com alergia respiratória e/ou anafilaxia em contacto com látex ou síndrome látex-frutos. Alguns grupos defendem a indicação de ITSL a profissionais de saúde apenas com manifestações cutâneas de alergia ao látex. Assim, são os profissionais de saúde, por apresentarem maior sensibilização a Hev b 6 e Hev b 5 os principais candidatos a ITSL com sucesso com este extracto, enquanto nas crianças submetidas a múltiplas cirurgias a ITSL deverá ser considerada apenas em casos com comprovada sensibilização ao Hev b 6.
Quadro 5. Protocolo de imunoterapia específica sublingual ao látex63
Os avanços na identificação e caracterização dos alergénios do látex e nos estudos moleculares de determinação dos epítopos de células T e B, poderá permitir a curto prazo a aplicação a uma imunoterapia com recombinantes hipoalergénicos e imunoterapia de peptídeos dirigida aos alergénios major a que o doente está sensibilizado.
CONCLUSÕES
A sensibilização ao látex não pode ser entendida de uma forma simplista e generalista. As diferentes vias de exposição, por cirurgias ou por exposição ocupacional, influenciam de modo determinante o perfil de sensibilização alergénica, com importantes consequências clínicas e terapêuticas. Ou seja, o perfil de sensibilização alergénica ao látex de uma criança com espinha bífida, que se sensibilizou por múltiplas e precoces cirurgias é habitualmente distinto do de um profissional de saúde alérgico ao látex que se sensibilizou por exposição ocupacional, com contacto mantido por via cutânea e inalatória a este alergénio em idade adulta.
A possibilidade de alergia a frutos e outros alimentos de origem vegetal com reactividade cruzada descrita com látex deve ser investigada em todos os doentes sensibilizados ao látex. Igualmente, em todos os indivíduos com existência prévia de manifestações com qualquer um destes alimentos deve ser investigada alergia ao látex.
A eficácia das medidas de prevenção secundária parece ser limitada, pelo que é fundamental a instituição precoce de medidas de prevenção primária nos indivíduos pertencentes a grupos de risco, no sentido de evitar ou minimizar a exposição a alergénios do látex. Das principais medidas destacam-se, nos profissionais de saúde o uso generalizado de luvas com baixo teor proteico e sem pó lubrificante e/ou a utilização de luvas sintéticas e nas crianças com espinha bífida e outras malformações congénitas a realização de intervenções cirúrgicas em ambiente isento de látex desde o nascimento.
A imunoterapia específica com extracto de látex por via sublingual tem demonstrado uma eficácia clínica comprovada a longo prazo nos casos de doença alérgica ao látex, mas pelo risco de reacções sistémicas na fase de indução o protocolo deve ser realizado em regime hospitalar sob vigilância de especialista em Imunoalergologia.
Todos os doentes alérgicos ao látex deverão ser portadores de uma pulseira e/ou cartão identificador e de informação escrita sobre o seu quadro clínico. Os doentes com antecedentes de reacções graves deverão ter disponível um dispositivo auto -injector de adrenalina para situações de exposição acidental, ao látex e/ou a alimentos com reactividade cruzada com látex a que sejam alérgicos.
REFERÊNCIAS
1. Niggemann B. IgE-mediated latex allergy – an exciting and instructive piece of allergy history. Pediatr Allergy Immunol 2010;21:997-1001. [ Links ]
2. Pires G, Gaspar A, Marques S. Alergia ao látex na criança. In: Rosado Pinto J, Morais de Almeida M (Eds). A criança asmática no mundo da alergia. Euromédice, edições médicas; 2003:459-64. [ Links ]
3. Allmers H, Schmengler J, John SM. Decreasing incidence of occupational contact urticaria caused by natural rubber latex allergy in German health care workers. J Allergy Clin Immunol 2004;114:347-51. [ Links ]
4. Nieto A, Mazón A, Pamies R, Lanuza A, Muñoz A, Estornell F, et al. Efficacy of latex avoidance for primary prevention of latex sensitization in children with spina bifida. J Pediatr 2002;140:370-2. [ Links ]
5. Blumchen K, Bayer P, Buck D, Michael T, Cremer R, Fricke C, et al. Effects of latex avoidance on latex sensitization, atopy and allergic diseases in patients with spina bifida. Allergy 2010; 65:1585-93. [ Links ]
6. Nutter AF. Contact urticaria to rubber. Br J Dermatol 1979;101:597-8. [ Links ]
7. Gaspar A, Pires G. Alergia ao látex: sensibilização sem clínica e reactividade cruzada – que implicações? Rev Port Imunoalergol 2002;10:159-62. [ Links ]
8. Liss GM, Sussman GL. Latex sensitization: occupational versus general population prevalence rates. Am J Ind Med 1999;35:196-200. [ Links ]
9. Turjanmaa K. Incidence of immediate allergy to latex gloves in hospital personnel. Contact Dermatitis 1987;17:270-5. [ Links ]
10. Tarlo SM, Wong L, Roos J, Booth N. Occupational asthma caused by latex in a surgical glove manufacturing plant. J Allergy Clin Immunol 1990;85:626-31. [ Links ]
11. Yassin MS, Lierl MB, Fischer TJ, OBrien K, Cross J, Steinmetz C. Latex allergy in hospital employees. Ann Allergy 1994;72:245-9. [ Links ]
12. Mazón A, Nieto A, Estornell F, Nieto A, Reig C, García -Ibarra F. Factors that influence the presence of symptoms caused by latex allergy in children with spina bifida. J Allergy Clin Immunol 1997;99:600-4. [ Links ]
13.Bernardini R, Novembre E, Lombardi E, Mezzetti P, Cianferoni A, Danti AD, et al. Prevalence and risk factors for latex sensitization in patients with spina bifida. J Urol 1998;160:1775-8. [ Links ]
14. Niggemann B, Buck D, Michael T, Wahn U. Latex provocation tests in patients with spina bifida: who is at risk of becoming symptomatic? J Allergy Clin Immunol 1998;102:665-70. [ Links ]
15. Miranda M, Amat -López J, Fonseca JA, Vasconcelos C, Moreira da Silva JP, Rodrigues J, Barros MA. Risk factors for latex allergy in healthcare workers. Allergy 2000; 55(Suppl.63):138. [ Links ]
16. Degenhardt P, Golla S, Wahn F, Niggemann B. Latex allergy in pediatric surgery is dependent on repeated operations in the first year of life. J Pediatr Surg 2001;36:1535-9. [ Links ]
17. Pires G, Morais -Almeida M, Gaspar A, Godinho N, Calado E, Abreu-Nogueira J, et al. Risk factors for latex sensitization in children with spina bifida. Allergol Immunopathol 2002;30:5-13. [ Links ]
18. Spartà G, Kemper MJ, Gerber AC, Goetschel P, Neuhaus TJ. Latex allergy in children with urological malformation and chronic renal failure. J Urol 2004;171:1647-9. [ Links ]
19. Rodrigues Alves R, Sousa Uva A, Lima M, Santos MC, Branco Ferreira M, Pereira Barbosa M. Alergia ao látex em profissionais de saúde hospitalares. Rev Port Imunoalergologia 2008;16:349-76. [ Links ]
20. Niggemann B, Bauer A, Jendroska K, Wahn U. Latex allergy as a cause of eosinophilia in cerebrospinal fluid in a child with a ventricular shunt. J Allergy Clin Immunol 1997;100:849-50. [ Links ]
21. Baur X, Chen Z, Allmers H. Can a threshold limit value for natural rubber latex airborne allergens be defined? J Allergy Clin Immunol 1998;101:24-7. [ Links ]
22. Raulf -Heimsoth M, Rozynek P, Brüning T, Rihs HP. Characterization of B - and T -cell responses and HLA -DR4 binding motifs of the latex allergen Hev b 6.01 (prohevein) and its post-transcriptionally formed proteins Hev b 6.02 and Hev b 6.03. Allergy 2004;59:724-33. [ Links ]
23. Wagner S, Radauer C, Hafner C, Fuchs H, Jensen -Jarolim E, Wüthrich B, et al. Characterization of cross-reactive bell pepper allergens involved in the latex -fruit syndrome. Clin Exp Allergy 2004;34:1739-46. [ Links ]
24. Gaspar A. Alergénios do látex / Padrões de sensibilização. Rev Port Imunoalergologia 2005;13(Supl.1):13-7. [ Links ]
25. Cabañes N, Igea JM, de la Hoz B. Latex allergy: position paper. J Investig Allergol Clin Immunol 2012; 22:313-30. [ Links ]
26. Gaspar A, Raulf-Heimsoth M, Rihs HP, Pires G, Morais-Almeida M. Hev b 5: Latex allergen implicated in clinically relevant cross–reactivity with manioc. J Investig Allergol Clin Immunol 2012 (in press). [ Links ]
27. Woolhiser MR, Munson AE, Meade BJ. Immunological responses of mice following administration of natural rubber latex proteins by different routes of exposure. Toxicol Sci 2000;55:343-51. [ Links ]
28. Peixinho C, Tavares -Ratado P, Tomás MR, Taborda -Barata L, Tomaz CT. Latex allergy: new insights to explain different sensitization profiles in different risk groups. Br J Dermatol 2008;159:132-6. [ Links ]
29. Gaspar A, Pires G, Raulf-Heimsoth M, Rihs HP, Matos V, Loureiro V, et al. Perfis de sensibilização alergénica ao látex em diferentes grupos de risco e na síndrome látex-frutos. Rev Port Imunoalergol 2004;12:342. [ Links ]
30. Raulf-Heimsoth M, Rihs HP, Rozynek P, Cremer R, Gaspar A, Pires G, et al. Quantitative analysis of immunoglobulin E reactivity profiles in patients allergic or sensitized to natural rubber latex (Hevea brasiliensis). Clin Exp Allergy 2007;37:1657-67. [ Links ]
31. Wagner B, Buck D, Hafner C, Sowka S, Niggemann B, Scheiner O, et al. Hev b 7 is a Hevea brasiliensis protein associated with latex allergy in children with spina bifida. J Allergy Clin Immunol 2001;108:621-7. [ Links ]
32. Rozynek P, Rihs HP, Gaspar A, Brüning T, Raulf-Heimsoth M. The new Hev b 7.02 iso-allergen from Hevea brasiliensis is an important allergen for health care workers and spina bifida patients. Allergy 2006;61:508-9. [ Links ]
33. Mertes PM, Tajima K, Regnier-Kimmoun MA, Lambert M, Iohom G, Guéant-Rodriguez RM, et al. Perioperative anaphylaxis. Med Clin North Am 2010:94:761 -89. [ Links ]
34. Moneret-Vautrin DA, Mertes PM. Anaphylaxis to general anesthe tics. Chem Immunol Allergy 2010;95:180-9. [ Links ]
35. Faria E, Sousa N, Geraldes L, Santos A, Chieira C. Anafilaxia perioperatória em Coimbra: Experiência da consulta de alergia a fármacos. Rev Port Imunoalergologia 2008;16:73-92. [ Links ]
36. MRaihi L, Charpin D, Pons A, Bougrand P, Vervloet D. Cross-reactivity between latex and banana. J Allergy Clin Immunol 1991;87:129 -30. [ Links ]
37. Blanco C, Carrillo T, Castillo R, Quiralte J, Cuevas M. Latex allergy: clinical features and cross-reactivity with fruits. Ann Allergy 1994;73:309-14. [ Links ]
38. Gaspar A, Neto-Braga C, Pires G, Murta R, Morais-Almeida M, Rosado -Pinto J. Anaphylactic reaction to manioc: cross–reactivity to latex. Allergy 2003;58:683-4. [ Links ]
39. Gaspar A, Pires G, Matos V, Loureiro V, Morais-Almeida M, Rosado-Pinto J. Prevalência e factores de risco para síndrome látex-frutos em doentes com alergia ao látex. Rev Port Imunoalergol 2004;12:209-23. [ Links ]
40. Branco Ferreira M, Pedro E, Meneses Santos J, Pereira dos Santos MC, Palma Carlos ML, Bartolomé B, et al. Latex and chickpea (Cicer arietinum) allergy: first description of a new association. Eur Ann Allergy Clin Immunol 2004;36:366-71. [ Links ]
41. Pereira C, Tavares B, Loureiro G, Lundberg M, Chieira C. Turnip and zucchini: new foods in the latex -fruit syndrome. Allergy 2007;62:452-3. [ Links ]
42. Brehler R, Theissen U, Mohr C, Luger T. Latex -fruit syndrome: frequency of cross -reacting IgE antibodies. Allergy 1997;52:404-10. [ Links ]
43. Pereira C, Pedro E, Tavares B, Ferreira MB, Carrapatoso I, Rico P, et al. Specific immunotherapy for severe latex allergy. Eur Ann Allergy Clin Immunol 2003;35:217-25. [ Links ]
44. Kelly KJ, Kurup V, Zacharisen M, Resnick A, Fink JN. Skin and serologic testing in the diagnosis of latex allergy. J Allergy Clin Immunol 1993;91:1140-5. [ Links ]
45. Pires G, Gaspar A, Romeira A, Godinho N, Calado E, Morais–Almeida M, et al. Skin prick tests in the diagnosis of latex allergy. Allergy 2002;57(Suppl.73):219-20. [ Links ]
46. Nettis E, Dambra P, Traetta PL, Loria MP, Ferrannini A, Tursi A. Systemic reactions on SPT to latex. Allergy 2001;56:355-6. [ Links ]
47. Nicolaou N, Johnston GA. Anaphylaxis following prick testing with natural rubber latex. Contact Dermatitis 2002;47:251-2. [ Links ]
48. Ott H, Schröder C, Raulf-Heimsoth M, Mahler V, Ocklenburg C, Merk HF, et al. Microarrays of recombinant Hevea brasiliensis proteins: a novel tool for the component-resolved diagnosis of natural rubber latex allergy. J Investig Allergol Clin Immunol 2010;20:129 -38. [ Links ]
49. Nucera E, Pollastrini E, Sabato V, Colagiovanni A, Aruanno A, Rizzi A, et al. Challenge tests in the diagnosis of latex allergy. Int J ImmunopatholPharmacol 2010;23:543-52. [ Links ]
50. Rego A, Roley L. In-use barrier integrity of gloves: latex and nitrile superior to vinyl. Am J Infect Control 1999;27:405-10. [ Links ]
51. Farr G, Katz V, Spivey SK, Amatya R, Warren M, Oliver R. Safety, functionality and acceptability of a prototype polyurethane condom. Adv Contracept 1997;13:439 -51. [ Links ]
52. Task Force on Allergic Reactions to Latex. American Academy of Allergy and Immunology. Committee report. J Allergy Clin Immunol 1993;92:16-8. [ Links ]
53. Nettis E, Delle Donne P, Di Leo E, Fantini P, Passalacqua G, Bernardini R, et al. Latex immunotherapy: state of the art. Ann Allergy Asthma Immunol 2012;109:160-5. [ Links ]
54. Pereira C, Rico P, Lourenço M, Lombardero M, Pinto -Mendes J, Chieira C. Specific immunotherapy for occupational latex allergy. Allergy 1999;54:291-3. [ Links ]
55. Leynadier F, Herman D, Vervloet D, Andre C. Specific immunotherapy with a standardized latex extract versus placebo in allergic healthcare workers. J Allergy Clin Immunol 2000;106:585-90. [ Links ]
56. Sastre J, Fernández -Nieto M, Rico P, Martín S, Barber D, Cuesta J, et al. Specific immunotherapy with a standardized latex extract in allergic workers: a double -blind, placebo-controlled study. J Allergy Clin Immunol 2003;111:985-94. [ Links ]
57. Nucera E, Schiavino D, Buonomo A, Roncallo C, Del Ninno M, Milani A, et al. Latex rush desensitization. Allergy 2001;56:86-7. [ Links ]
58. Patriarca G, Nucera E, Buonomo A, Roncallo C, De Pasquale T, Pollastrini E, et al. New insights on latex allergy diagnosis and treatment. J Investig Allergol Clin Immunol 2002;12:169-76. [ Links ]
59. Nettis E, Colanardi MC, Soccio AL, Marcandrea M, Pinto L, Ferrannini A, et al. Double -blind, placebo -controlled study of sublingual immunotherapy in patients with latex-induced urticaria: a 12–month study. Br J Dermatol 2007;156:674-81. [ Links ]
60. Buyukozturk S, Gelincik A, Özşeker F, Çolakoğlu B, Dal M. Latex sublingual immunotherapy: can its safety be predicted? Ann Allergy Asthma Immunol 2010;104:339-42. [ Links ]
61. Nettis E, Di Leo E, Calogiuri G, Milani M, Donne PD, Ferrannini A, et al. The safety of a novel sublingual rush induction phase for latex desensitization. Curr Med Res Opin 2010;26:1855-9. [ Links ]
62. Bernardini R, Pecora S, Milani M, Burastero SE. Natural rubber latex allergy in children: clinical and immunological effects of 3 -years sublingual immunotherapy. Eur Ann Allergy Clin Immunol 2008;40:142-7. [ Links ]
63. Spínola Santos A, Lopes da Silva S, Alves R, Pedro E, Pereira Santos MC, Pereira Barbosa M. Imunoterapia sublingual ao látex: avaliação da segurança e de novas sensibilizações. Rev Port Imunoalergologia 2008;16:149-62. [ Links ]
64. Sastre J, Raulf-Heimsoth M, Rihs HP, Fernández-Nieto M, Barber D, Lombardero M, et al. IgE reactivity to latex allergens among sensitized healthcare workers before and after immunotherapy with latex. Allergy 2006;61:206-10. [ Links ]
Ângela Gaspar
Centro de Imunoalergologia, Hospital CUF Descobertas
Rua Mário Botas, 1998-018 Lisboa
E-mail: angela.gaspar@sapo.pt
Financiamento: Nenhum.
Declaração de conflitos de interesse: Nenhum.
Data de recepção / Received in: 31/07/2012
Data de aceitação / Accepted for publication in: 07/08/2012














