Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Arquivos de Medicina
On-line version ISSN 2183-2447
Arq Med vol.26 no.1 Porto Feb. 2012
CASOS CLÍNICOS / SÉRIE DE CASOS
Hemorragia Intracraniana Grave Secundária a Trombocitopenia Neonatal Aloimune HPA-3ª
Severe intracranial hemorrhage secondary To neonatal alloimmune thrombocytopenia HPA-3A
Filipa Neiva1, Albina Silva1, Carla Sá1, Eduarda Abreu1, António Marques1, Anabela Correia2, Almerinda Pereira1
1Unidade de Cuidados Intensivos Neonatais, Serviço de Pediatria, Hospital de Braga
2Serviço de Imunohemoterapia, Hospital de Braga
RESUMO
A trombocitopenia neonatal aloimune (TNAI) é a causa mais frequente de trombocitopenia neonatal grave. Os anticorpos plaquetares HPA (Human Platelet Antigen)1a, 5b e 15b são responsáveis por 95% dos casos. A trombocitopenia é frequentemente grave, podendo ocorrer hemorragias major, particularmente intracranianas (até 10-20% casos) no período pré ou pós-natal.1,2,3 Os autores descrevem o caso clínico de um recém-nascido admitido no segundo dia de vida na Unidade de Neonatologia por sufusões hemorrágicas generalizadas em contexto de trombocitopenia grave. O tratamento efectuado consistiu na administração de 2 doses de imunoglobulina intravenosa e transfusão de concentrado plaquetário isogrupal. A avaliação imagiológica revelou hemorragia grave do Sistema Nervoso Central. O estudo laboratorial confirmou o diagnóstico TNAI (anti-HPA-3a). A maioria dos recém-nascidos afectados apresenta melhoria clínica na primeira semana de vida, no entanto dois terços dos recém-nascidos com hemorragia intracraniana evoluem para alterações neurológicas permanentes. No sentido de diminuir a morbimortalidade da TNAI é importante uma abordagem multidisciplinar de obstetras, hematologistas e neonatologistas.
Palavras-chave: trombocitopenia neonatal aloimune; hemorragia intracraniana
ABSTRACT
Neonatal alloimmune thrombocytopenia is the most frequent cause of severe fetal and neonatal thrombocytopenia. Anti HPA1a, 5b e 15b are responsible for up to 95% cases. Thrombocytopenia is frequently severe and major bleeding can occur. Intracranial hemorrhage (ICH) can occur in up to 10-20% of the cases, and is the most feared complication in both ante and postpartum periods. The authors describe the clinical report of a newboRN that was admitted to the Neonatal Unit in his second day of life with generalized hemorrhagic suffusions associated with thrombocytopenia. He was treated with platelets transfusion and endovenous immunoglobulin. Severe ICH was detected in imaging study. laboratory study confirmed the alloimmune thrombocytopenia (HPA 3a) diagnosis. Althought most of the affected newboRNs present clinical improvement in the first week, those with ICH (2/3) develop permanent neurologic sequelae. In order to reduce the morbility and mortality associated with the condition a multisciplinary approach should be undertaken.
Key-words: neonatal alloimmune thrombocytopenia; intracranial hemorrhage
Introdução
A incidência de tombocitopenia no recém-nascido (RN) é de 1-4%, sendo encontrado mecanismo imunológico em cerca de 0,3% dos RN. Apesar de rara, atrombocitopenia neonatalalo imune (TNAI) é uma das causas mais frequentes de trombocitopenia grave e hemorragia intracraniana (HIC) em fetos e RN de termo.2
As plaquetas humanas expressam na sua superfície antigénios do grupo de sangue ABH, antigénios leucocitários classe I (HLA – Human Leukocyte Antigen) e antigénios plaquetários específicos (HPA – Human Platelet Antigen).3 A TNAI é o equivalente plaquetário da doença hemolíticador N, podendo ocorrer na primeira gravidez, em mais de 50% dos casos. Ocorre quando as plaquetas mateRNas não expressam na sua superfície o antigénio plaquetar do feto que foi herdado do pai. Na mãe existe então formação de anticorpos imunoglobulina g (IgG ) contra o antigénio estranho das plaquetas fetais que atravessam a placenta destruindo as plaquetas do feto.1,2 Os antigénios plaquetares são expressos a partir das 16 semanas podendo haver formação de anticorpos e consequente destruição plaquetária a partir das 16-20 semanas de gestação.4 As plaquetas fetais opsonizadas são depois removidas pelo sistema reticulo-endotelial.5 A TNAI também pode ocorrer por destruição plaquetar por anticorpos HLA isolados ou em combinação com anticorpos HPA. Os anticorpos HLA, apesar de comuns, habitualmente não causam trombocitopenia significativa porque também são absorvidos por outros tecidos, poupando as plaquetas.1
Estão descritos 24 HPA, mas cerca de 95% dos casos de TNAI são devidos a apenas 3 alelos HPA-1a, HPA-5b e HPA-15b. O HPA-1a é o mais frequente nos caucasianos encontrado em cerca de 80% dos casos.1,2,4,5,6 OHPA-3a está descrito em como sendo responsável por menos de 1% dos casos documentados de TNAI.7 Um estudo de 2001, descrevendo as características clínicas de 30 casos HPA-3a, concluiu que a TNAI associada a este HPA é rara mas clinicamente grave, com 90% casos com sintomas hemorrágicos e 24% com HIC.7 Apesar da maioria dos casos de TNAI não apresentarem clínica hemorrágica importante, trata-se de um processo potencialmente grave. A HIC pode representar a complicação mais grave com incidências descritas de 7-26%, mortalidade até 10% e relatos de até 20% dos doentes com sequelas neurológicas irreversíveis.6 O diagnóstico de TNAI é sugerido pela existência de trombocitopenia neonatal sem evidência clínica de outra etiologia (ex: sépsis, doença sistémica).8 O diagnóstico laboratorial é efectuado pela identificação dos aloanticorpos mateRNos contra os HPA pateRNos ou pela demonstração da incompatibilidade mateRNo fetal. O estudo deve incluir a detecção e identificação do aloanticorpo plaquetar específico no soro mateRNo e do genótipo plaquetário de ambos os progenitores e do RN. A realização de uma prova cruzada entre o soro mateRNo e as plaquetas pateRNas é fundamental para excluir antigénios de baixa frequência, sobretudo quando se descartam os aloanticorpos mais comuns.6 Os testes devem ser efectuados em laboratórios de referência com experiência na área.5,6
O tratamento consiste na transfusão de plaquetas HPA compatíveis6,9 e administração de imunoglobulina intravenosa (IGIV).4,9
O prognóstico da TNAI geralmente é favorável com recuperação do número de plaquetas em 8-10 dias.5 Contudo, dois terços dos RN com HIC evoluem para alterações neurológicas permanentes (paralisia cerebral, hidrocefalia, quistos porencefálicos e epilepsia).4,5,7
A probabilidade de recorrência de TNAI nas gravidezes seguintes é muito elevada (superior a 90% na incompatibilidade HPA-1a), mas existe ainda pouco consenso nas medidas a adoptar. O diagnóstico de trombocitopénia aloimune fetal passa pela realização de cordocentese, técnica invasiva cujo risco de interrupção da gravidez é de 1 a 3%. As opções terapêuticas incluem: transfusões de plaquetas in útero por cordocentese ou administração de IGIV e/ou corticóides à mãe.3
Caso Clínico
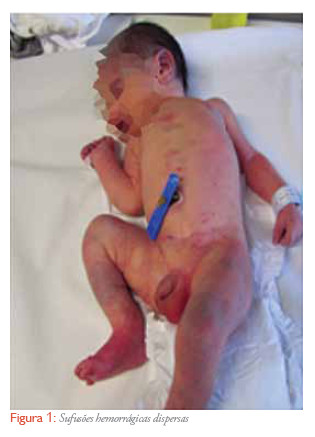
RN transferido às 24horas de vida para a Unidadede Cuidados Intensivos Neonatais (UCIN), por apresentar sufusões hemorrágicas dispersas no contexto de trombocitopenia (plaquetas <20 000/ul).
Primeiro filho, de pais não consanguíneos, sem doenças de carácter heredo-familiar. Gestação (G3P2A1) de 38 semanas, vigiada, com serologias do primeiro, segundo e terceiro trimestre (Treponemapallidum, vírus da Hepatite B e C, vírus da imuno deficiência humana tipo 1 e 2, Citomegalovírus e Toxoplasma gondii) negativas. Parto por cesariana com ventosa (noção de extracçãodíficil).ÍndicedeApgar:10/10.Parâmetrossomatométricosnopercentil50paraaidadegestacional.
Ao exame objectivo à admissão na UCIN, apresentava-se com os olhos fechados, hiporreactivo e choro débil, com equimoses dispersas (fronte, palpebra, pavilhão auricular, tronco e região anterior do tórax à esquerda) e petéquias generalizadas, incluindo na mucosa oral (Figura 1). Sem adenomegalias, organomegalias ou outras alterações ao exame objectivo. estava apirético e hemodinamicamente estável (TA: 74/56 mmHg; MAP 61 mmHg).
Analiticamente, confirmou-se a trombocitopenia (plaquetas estimadas por esfregaço 6 000/ul). Ddímeros aumentados >4 300 ug/ml. Hemoglobina 14,7g/dl,leucócitos e fórmula leucocitária, provas de coagulação, proteína C reactiva, ionograma, ureia e creatinina, bilirrubina total e directa normais.
Iniciou tratamento com IGIV (1g/kg/dose) e efectuou transfusão de concentrado de plaquetas (CP) isogrupal obtido a partir de aférese (20 ml/kg). O sangue do RN, do pai e da mãe foi enviado para estudo da trombocitopenia imune em laboratório de referência.
Após a admissão iniciou episódios de apneias com hipoxémia e bradicardias repetidas necessitando de ventilação assistida. Iniciou fenobarbital, ampicilina e gentamicina.
A ecografia transfontanelar revelou hematoma parenquimatoso cortico-subcortical temporo-occipital direito, com 3,4 cm de maior diâmetro e outros hematomas parenquimatosos menores, frontais esquerdos.
No segundo dia de internamento repetiu hemograma (plaquetas 149 000/ul) e foi administrada segunda dose de IGIV (1 g/kg/dose). O electroencefalograma (EEG) descreve: Actividade epileptiforme multifocal, em frontal direito e fronto-centrotemporal esquerdo.
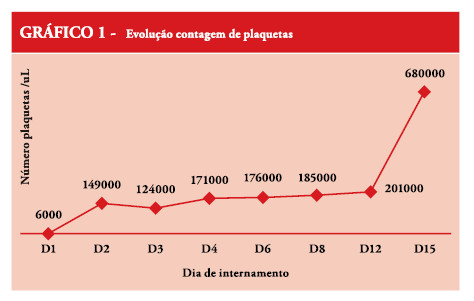
Verificou-se melhoria clínica ao longo de todo o internamento, o RN esteve em ventilação espontânea desde D3. Sem novo registo de trombocitopenia (evolução da contagem de plaquetas no gráfico 1). Do restante estudo efectuado, as serologias para parvovírus e citomegalovírus excluíram infecção recente (Igm negativo), e a pesquisa de citomegalovírus no plama e hemocultura foram negativas. Neurologicamente apresentou períodos de hipoactividade e hipotonia axial alternando com períodos de hiperalerta e hipertonia dos membros.
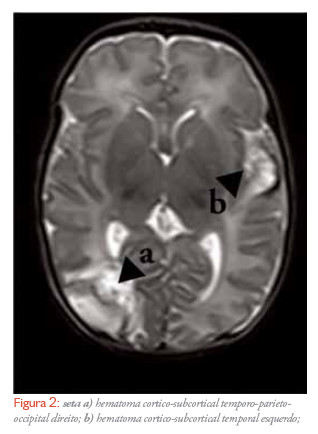
No décimo quinto dia de internamento realizou ressonância magnética Crânio-encefálica: hematoma cortico-subcortical temporal esquerdo e temporo-parieto-occipital direito, cortico-subcorticais, com cerca de 3,0 cm, e pequenos hematomas corticais frontais esquerdos. Deformação do coRNo occipital do ventrículo lateral e possível envolvimento da radiação óptica à direita (Figura 2).
No estudo serológico a pesquisa de anticorpos antiplaquetários no plasma da mãe foi positiva; com identificação da especificidade dos anticorpos anti-HLA classe I e anti-HPA-3a; o cross match plaquetario entre plaquetas do pai e plasma da mãe foi positivo (4+). A genotipagem HPA (pai: HPA 1a1a -HPA 3a3b; mãe:HPA1a1b-HPA3b3b;RN:HPA1a1b-HPA 3a3b) confirmou o diagnóstico de TNAI causada por anticorpos HLA-3a.
Alta no décimo sexto dia de internamento. Apresentava ao exame objectivo hipotonia axial ligeira sem outras alterações. medicado com fenobarbital e orientado para a consulta exteRNa de Neonatologia, medicina Física e reabilitaçãoe Neuropediatria.
Actualmente com 6 meses, apresenta um síndrome piramidal direito ligeiro e mantém fenobarbital.
Conclusões
Os autores reportam o presente caso clínico pela gravidade da apresentação com HIC extensa associada. O diagnóstico de TNAI, suspeito pela trombocitopenia grave isolada, foi confirmado por estudos serológicos dos anticorpos plaquetários maternosepelapositividade do crossmatch entre as plaquetas dopai e o soro da mãe. Neste caso clínico, foram detectados anticorpos HLA e HPA. No entanto, os anticorpos HLA ligam se a outros tecidos com receptores HLA, nomeadamente na placenta e por isso usualmente não causam trombocitopenia significativa,1,3 enquanto que os anticorposHPA-3a estão geralmente associados a trombocitopenias graves.6,7 Na TNAI as manifestações clínicas ocorrem, na maioria dos casos, nos primeiros dias de vida. O quadro clínico é dominado por petéquias ou equimoses, e habitualmente o RN apresenta bom estado geral. No entanto, podem ocorrer outras manifestações hemorrágicas como hemorragia digestiva (30%), HIC (10-20%), hemoptises (8%), hemorragia retiniana (7%) e hematúria (3%). A complicação mais grave é a HIC, que em 50% dos casos ocorre in utero, com risco de sequelas neurológicas irreversíveis e de morte.3 O tratamento neonatal, como aconteceu no presente caso clínico deve iniciar-se perante a mínima suspeita clínica, sobretudos e existem hemorragias major e trombocitopenia grave.6 A transfusão de CP está indicada nos casos graves (hemorragia ou plaquetas <30000/ul) e, se disponíveis, devem ser transfundidas plaquetas HPA compatíveis.6 Isto não foi possível no presente caso clínico uma vez que se tratou de uma situação de urgência e não estavam disponíveis no hospital em tempo útil os meios para afenotipagema largada entredador/receptor. Contudo o tratamento efectuado manteve contagem de plaquetas>100000/ul durante todo o internamento.
Não existe consenso acerca do rastreio pré-natal sistemático com fenotipagem das plaquetas maternas ou obtenção por rotina de contagens plaquetárias fetais. O custo do rastreio de todos os antigénios plaquetares maternos descarta a hipótese de um rastreio sistemático. Pelo contrário, a procura apenas do HPA mais frequente (HPA-1ª nos caucasianos) deixaria escapar outros HPA menos comuns, alguns dos quais causa dores de doença severa.4 Sabe-se que a probabilidade de recorrência de TNAI nas gestações seguintes é muito elevada sobretudo se existir como neste caso HIC associada3,4,7 e por isso actualmente são estes os casos que merecem especial atenção. A recorrência é superior a 90% na incompatibilidade HPA-1ª, mas não existem dados publicados acerca da probabilidade de recorrência da incompatibilidade HPA-3ª.3,7 Assim, se o presente casal desejar ter mais filhos deve ter seguimento apertado durante a gestação tendo particular atenção para a grande probabilidade de recorrência da TNAI. As opções vão desde o tratamento cego com IGIV materna que começa pelas 12-20 semanas de gestação, tratamento combinado IGIV e terooides ou transfusão intra-uterina de plaquetas por cordocentese.3,4 O tratamento in tero pode reduzir a incidência de HIC em 25-50% dos casos.7 O parto deverá ser por cesariana.3,4,5,6,7
Torna-se extremamente importante a abordagem multidisciplinar de obstetras, hematologistas e neonatologistas em próxima gestação para diminuir a morbimortalidade da TNAI.
Referências
1.Wong W, Glader B. Approach to The Newborn Who Has Thrombocytopenia. Neoreviews 2004;5(10):E444-50. [ Links ]
2. Akker ES, Oepkes D. Fetal and neonatal alloimmune thrombocytopenia. Best Pract Res Clin Obstet Gynaecol 2008;22(1):3-14. [ Links ]
3. Mendes L, Ferrão A, Malcata C, et al. Trombocitopénia Neonatal Aloimune – Apresentação Clínica Tardia. Acta Pediatr Port 2006;1(37):27-9. [ Links ]
4. Bussel Jb, Primiani A. Fetal and Neonatal Alloimmune Thrombocytopenia: Progress and Ongoing Debates. Blood Rev 2008;22(1):33-52. [ Links ]
5. Kaplan C. Neonatal Alloimmune Thrombocytopenia. Haematologica 2008;93(6):805-7. [ Links ]
6. Wilhelmi R, Aranguren A, Muñiz E, et al. Trombocitopenia Fetal/Neonatal Aloinmune. Revisión a Propósito de un caso. An Sist Sanit Navar 2008;31(3):281-7. [ Links ]
7. Glade-Bender J, Mcfarland J, Kaplan C, et al. Anti-HPA-3A Induces Severe Neonatal Alloimmune Thrombocytopenia. J Pediatr 2001;138(6):862-7. [ Links ]
8. Rayment R, Birchall J, Yarranton H, et al. Neonatal Alloimmune Thrombocytopenia. BMJ 2003;327(7410):331-2. [ Links ]
9. Vasconcellos G, Portela A, Pinto R, et al. Trombocitopenia no Recém-Nascido. Consensos Nacionais De Neonatologia, 2004. [ Links ]
Filipa Neiva
Unidade de Cuidados Intensivos Neonatais, Serviço de Pediatria, Hospital de Braga, Sete Fontes – São Victor, 4710-243 Braga. Email: afneiva@gmail.com